Увеличение лимфоузлов при лейкозе
Лимфолейкоз
Лимфолейкоз – онкологическое поражение лимфатической ткани, вызывающее образование в периферической крови, костном мозге и лимфатических узлах опухолевых лимфоцитов.
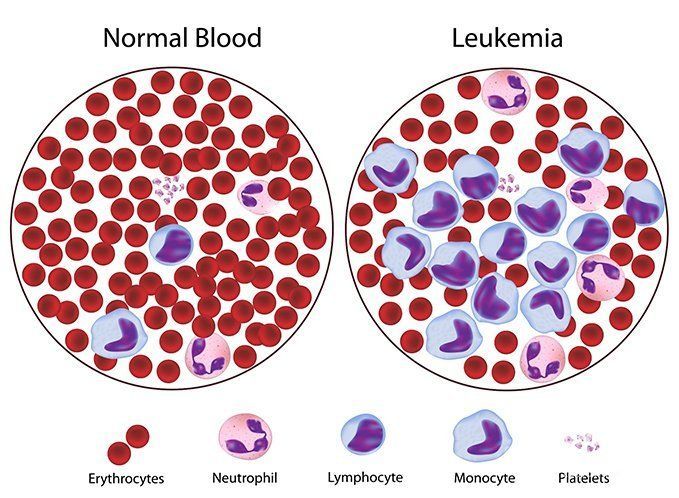
Заболевание подразделяют на острый лимфолейкоз и хронический лимфолейкоз.
Острый лимфолейкоз: симптомы и диагностика
Острый лимфолейкоз (острая лимфобластная лейкемия) – злокачественное заболевание, как правило, проявляющееся у детей в возрасте 2-4 лет.
Симптомами лимфолейкоза острого являются общая слабость и недомогание. Аппетит у больных резко падает, температура тела немотивированно поднимается, кожа приобретает бледный цвет из-за анемии и общей интоксикации организма.
Также симптомами лимфолейкоза острого являются болевые ощущения в конечностях и позвоночнике. Развитие лимфолейкоза у детей характеризуется увеличением периферических, а иногда и медиастинальных лимфоузлов. Примерно в половине случаев наблюдается развитие геморрагического синдрома, для которого характерны кровоизлияния и петехии.
Нередко может развиться нейролейкемия вследствие возникновения экстрамедуллярных очагов поражения ЦНС.
Для правильной постановки диагноза лимфолейкоза у детей необходимо провести МРТ, ЭЭГ, томографию головного мозга, а также исследование ликвора. Обследование больных начинается с проведения анализов периферической крови. В случае острого лимфолейкоза обычно выявляется тромбоцитопения и нормохромная анемия. Таким образом, заподозрить наличие болезни опытный врач может уже на основании общей картины крови и жалоб пациента. Однако точный диагноз возможно поставить только после детального исследования красного костного мозга.
Лечение лимфолейкоза острого
При грамотном лечении, как правило, лимфолейкоз у детей излечивается полностью. В процессе лечения лимфолейкоза острого важно придерживаться определенных принципов.
Так, например, важен принцип широкого спектра воздействия, когда применяются химиопрепараты с различными механизмами воздействия. Не менее важен принцип использования адекватных дозировок: при резком снижении дозы вероятен рецидив заболевания, а при чрезмерном увеличении – повышается риск осложнений лимфолейкоза.
Врач при назначении пациенту препаратов должен придерживаться принципа этапности и преемственности.
Но главным принципом лечения лимфолейкоза острого является непрерывность от самого начала и до полного выздоровления. Возникновение рецидивов заболевания существенно сокращает шансы на полное выздоровление. Как правило, при возникновении рецидивов применяются несколько коротких курсов химиотерапии в высоких дозировках.
Хронический лимфолейкоз: симптомы, стадии, диагностика
Для хронического лимфолейкоза характерно постепенное накапливание в костном мозге, периферической крови и лимфатических узлах опухолевых лимфоцитов. Если сравнить хронический лимфолейкоз с острым, то в данном случае опухоль разрастается более медленно, а нарушения кроветворения наблюдаются уже на поздней стадии заболевания.
Симптомами лимфолейкоза хронического являются ощущения тяжести в животе (в частности в области левого подреберья), общая слабость, усиленная потливость. Пациент резко теряет в весе, лимфоузлы увеличиваются в размерах.
Как правило, в качестве первого симптома лимфолейкоза хронического проявляется именно увеличение лимфоузлов, которое приводит к увеличению селезенки, что, в свою очередь, и вызывает чувство тяжести в животе.
У пациентов, как правило, снижается иммунитет, что делает их восприимчивыми к различного рода инфекциям.
На сегодняшний день согласно специально разработанной системе выделяют три стадии этого недуга:
- Стадия А – характерно поражение до двух групп лимфоузлов максимум. На данной стадии у пациента еще отсутствует тромбоцитопения и анемия;
- Стадия В – поражение трех и более групп лимфоузлов. Тромбоцитопения и анемия еще отсутствует;
- Стадия С – у пациента наблюдается тромбоцитопения и анемия, а симптомы болезни зависят от количества пораженных групп лимфоузлов.
Кроме того, при постановке диагноза к обозначению стадии лимфолейкоза врачи добавляют римские цифры, обозначающие определенные симптомы:
- I – наличие лимфаденопатии;
- II – увеличение селезенки (спленомегалия);
- III – наличие анемии;
- IV – наличие тромбоцитопении.
В большинстве случаев хронический лимфолейкоз диагностируется у пациента случайно, во время проведения анализа крови, либо уже на поздней стадии заболевания после проявления симптомов. Для окончательной постановки диагноза пациента направляют пройти ряд исследований. Обязательно назначают клинический анализ крови, где производят подсчет лейкоцитарной формулы. Как правило, определенную картину поражения, характерную именно для данного заболевания, можно выявить при исследовании костного мозга. При подозрении на хронический лимфолейкоз пациенту проводят иммунофенотипирование клеток костного мозга и периферической крови, а также биопсию увеличенного лимфоузла.

Лечение лимфолейкоза хронического
Особенностью данного заболевания является то, что врачи считают нецелесообразным проводить лечение лимфолейкоза на ранних его стадиях. Связано это с тем, что у преимущественного количество больных на ранних стадиях недуга имеет место «тлеющее» течение болезни, т.е. довольно длительный период пациенты могут обходиться без лечения и вести привычный образ жизни, чувствуя себя хорошо при этом.
Когда же в крови нарастает количество лимфоцитов, а увеличение лимфоузлов начинает заметно прогрессировать, наблюдается существенное увеличение селезенки, возникают признаки опухолевой интоксикации (быстрая потеря массы тела, усиленное потоотделение, лихорадка, сильная слабость), необходимо начинать лечение лимфолейкоза.
На сегодняшний день существует ряд подходов к лечению данного заболевания. Активно применяется химиотерапия. До недавнего времени активно использовали препарат Хлорбутин, но на сегодняшний день более эффективными считаются группа препаратов – пуриновых аналогов.
Также активно применяют биоиммунотерапию с применением моноклональных антител. После применения этих препаратов происходит активное уничтожение опухолевых клеток, при этом не наблюдается повреждение здоровых тканей организма.
Если вышеперечисленные методы лечения не приносят должного эффекта, то врач может назначить пациенту высокодозную химиотерапию и последующую пересадку столовых кроветворных клеток. Если у пациента наблюдается много опухолей, то эффективным может оказаться метод лучевой терапии. При сильном увеличении селезенки пациенту могут назначить ее удаление.
При выборе тактики лечения лимфолейкоза у детей и взрослых врач должен руководствоваться данными всех проведенных исследований и учитывать индивидуальные особенности пациента и характер течения болезни.
Хронический лимфоцитарный лейкоз: причины возникновения, симптомы, диагностика, стадии, лечение
Хронический лимфоцитарный лейкоз (ХЛЛ) — это злокачественное заболевание кроветворной ткани, характеризующееся опухолевой трансформацией одного клона лимфоцитов с последующей экспансией им костного мозга, крови, лимфатических узлов и внутренних органов. Злокачественные клетки замещают нормальные, что приводит к дисфункции пораженных органов, расстройствам кровообращения и иммунной защиты.
Одним из первых лабораторных признаков лимфолейкоза является кратное увеличение количества лейкоцитов в периферической крови.
Содержание:
Причины развития хронического лимфолейкоза
К возможным этиологическим факторам развития хронического лимфолейкоза относят:
- хромосомные мутации
- наследственная предрасположенность
- вирусные инфекции
По мнению ряда ученых, длительная стимуляция иммунной системы человека (например, при частых инфекциях) может приводить к генетическим поломкам и опухолевому перерождению лимфоцитов, образованию клона лейкемических клеток и возникновению ХЛЛ.
Прямой причинной связи между воздействием канцерогенов, ионизирующего излучения и возникновением ХЛЛ не установлено.
Механизм развития хронического лимфолейкоза заключается в преобразовании лимфоцитов в опухолевые клетки и их размножении, что приводит к угнетению нормального кроветворения, развитию анемии и тромбоцитопении.
Симптомы хронического лимфолейкоза
В начальной стадии ХЛЛ пациенты не предъявляют жалоб, их общее состояние удовлетворительное. У некоторых могут проявляться такие неспецифические симптомы как: сильная потливость, быстрая утомляемость, слабость, частые простуды. На данном этапе ХЛЛ выявляется, как правило, случайно на профилактическом осмотре или при обращении к доктору по поводу другого заболевания. Заболевание проявляется абсолютным лимфоцитозом в общем анализе крови и увеличением периферических групп лимфатических узлов (шейных, подмышечные, паховые). Увеличенные лимфоузлы при ХЛЛ пальпаторно мягко — эластичные, безболезненные, не спаяны с окружающими тканями, кожа над ними не изменена.
При медленном течении начальная стадия может длиться несколько лет, при прогрессирующем течении наблюдается быстрое ухудшение общего состояния, значительное увеличение лимфоузлов и селезенки.
Для развернутой стадии ХЛЛ характерна выраженность симптомов. К основным клиническим проявлениям относят:
- синдром интоксикации: выраженная слабость, быстрая утомляемость, снижение работоспособности, резкое снижение массы тела, значительная потливость в ночное время, необъяснимое повышение температуры тела;
- прогрессирующая лимфоаденопатия: увеличиваются практически все группы лимфатических узлов. На ощупь они мягко-эластичные, безболезненные, не спаяны с окружающими тканями, могут сливаться в конгломераты;
- инфильтрация опухолевыми клетками всех органов и систем со снижением их функции.
При этом наблюдаются:
- увеличение селезенки;
- увеличение печени, с чем связаны синдромы портальной гипертензии (расширение вен пищевода, скопление свободной жидкости в брюшной полости, печеночная недостаточность) и холестатической желтухи (боль в правом подреберье, тошнота, окрашивание кожи и склер в желтый цвет, кожный зуд, обесцвечивание кала, потемнение мочи);
- язвы ЖКТ, синдром мальабсорбции (нарушение всасывания в кишечнике, сопровождающееся болями в животе, диареей), диспепсические нарушения (тошнота, вздутие, чувство тяжести), как следствие инфильтрации ЖКТ;
- частые пневмонии и другие инфекции дыхательных путей, дыхательная недостаточность, вследствие накопления опухолевых клеток в легких.
В общем анализе крови — лейкоцитоз (50-200*109/л), лимфоцитоз (до 100*109/л или 80-90 % в лейкоцитарной формуле), анемия и тромбоцитопения, увеличение СОЭ, клеток Боткина — Гумпрехта (разрушенные лимфоциты).
Терминальная стадия ХЛЛ характеризуется:
- резким значительным ухудшением общего состояния;
- длительной высокой температурой тела;
- истощением;
- тяжелыми генерализованными инфекциями (стафилококковой, стрептококковой, герпетической, туберкулезом и др.);
- тяжелой почечной недостаточностью (характеризуется олигоанурией, повышением в крови мочевины и креатинина);
- выраженной анемией;
- выраженная тромбоцитопения;
- геморрагический синдром;
- в связи с инфильтрацией мозговых оболочек опухолевыми клетками возможно развитие нейролейкемии, проявляющейся сильной головной болью, рвотой, парезами и параличами, развитием менингеальных симптомов;
- инфильтрация спинномозговых корешков сопровождается интенсивными стреляющими «корешковыми» болями;
- возможно развитие тяжелой кардиомиопатии, проявляющейся прогрессирующей сердечной недостаточностью и нарушениями ритма сердца.
Диагностика хронического лимфолейкоза
Диагностика хронического лимфоцитарного лейкоза включает в себя сбор анамнеза и уточнение жалоб у пациента, общий осмотр, который заключается в прощупывании периферических лимфатических узлов, печени и селезенки.
Лабораторные методы исследования ХЛЛ
- Общий анализ крови с лейкоцитарной формулой (оценка количества эритроцитов, лейкоцитов, тромбоцитов, СОЭ, определение наличия в мазке крови клеток Боткина — Гумпрехта). Основной диагностический критерий абсолютный лимфоцитоз (более 5*109/л).
- Общий анализ мочи.
- Биохимический анализ крови (оценка уровня общего белка и белковых фракций, билирубина, креатинина, мочевины, ЛДГ, железа, щелочной фосфатазы, глюкозы).
- Исследование коагулограммы.
- Иммунологический анализ крови — оценка количества и функций иммунных клеток крови, присутствие в ней антител (определение количества В — и Т-лимфоцитов, субпопуляций Т-лимфоцитов, иммуноглобулинов, ревматоидного фактора, циркулирующих иммунных комплексов).
- Иммунофенотипирование лимфоцитов — исследование лимфоцитов с помощью специальных маркеров, которое позволяет определить их принадлежность к определенному виду.
- Цитологическое исследование костного мозга с миелограммой.
- Цитогенетическое исследование.
- ПЦР-диагностика вирусных инфекций.
Инструментальные методы исследования ХЛЛ
- Рентгенография органов грудной клетки.
- Ультразвуковое исследование периферических лимфатических узлов и органов брюшной полости, почек.
- Компьютерная томография органов грудной клетки, брюшной полости, малого таза.
- ЭКГ и эхокардиография.
- Эндоскопические исследования (фиброгастродуоденоскопия и колоноскопия).
Также проводятся трепанобиопсия костного мозга и биопсия лимфатических узлов с последующим гистологическим и иммуногистохимическим исследованиями.
Стадии хронического лимфолейкоза
Существует две системы стадирования ХЛЛ, в основы которых положен единый принцип: учет массы опухоли (лимфоцитоз), размеры лимфатических узлов, степень увеличения печени и селезенки, наличие или отсутствие анемии и тромбоцитопении. Совокупность данных фактор влияет на продолжительность жизни и предопределяет прогноз.
Стадии ХЛЛ по европейской классификации Binet
| Стадия | Характеристики | Прогноз | ||
| Анемия
HGB |
Тромбоциты PLT | Увеличение лимфоузлов | ||
| A | >100 г/л | >100×10 9 /л | в 1-2 областях | хороший |
| B | >100 г/л | >100×10 9 /л | в 3 и более областях | промежуточный 7+ лет |
| C | >100 г/л | >100×10 9 /л | любое количество зон | плохой |
Стадии ХЛЛ по американской классификации RAI
| Стадия | Характеристики | Прогноз | |||
| Лимфоцитоз | Анемия | Тромбоциты
PLT |
Лимфоузлы
увеличены |
||
| 0
в костном мозге: >40% |
нет | норма
≥150 x10 9 /л |
нет | хороший | |
| I | есть | нет | норма/около
нормы |
да | относительно хороший |
| II | есть | нет | норма/около
сплено/гематомегалия |
промежуточный 6+ лет | |
| III | есть | да | норма/около
нормы |
да/нет | плохой |
| IV | есть | да/нет | 9 /л | да/нет | плохой |
Лечение хронического лимфолейкоза
Течение ХЛЛ неоднородно, поэтому подход к лечению в каждом случае индивидуален и учитывает особенности состояния пациента. Может наблюдаться волнообразный характер течения ХЛЛ с периодами накопления и спонтанной регрессии опухолевого объема. Лечение ХЛЛ подразделяется на специфическую терапию, направленную на подавление клеток опухоли, и симптоматическую терапию.
- Химиотерапия — лечение лекарственными препаратами, подавляющими рост клеток опухоли. Является основным методом лечения.
- Кортикостероидные препараты. Применяются при выраженной анемии и тромбоцитопении.
- Таргерная терапия — терапия направленного действия с использованием моноклональных антител. Позволяет уничтожать непосредственно опухолевые клетки, не повреждая здоровые ткани организма.
- Лучевая терапия. Используется для облегчения состояния у пациентов со значительным увеличением лимфатических узлов, селезенки и печени. Облучению подвергаются вовлеченные зоны.
- Спленэктомия. Показана в случаях тяжелых анемии и тромбоцитопении, не поддающихся медикаментозному лечению; частых инфарктах селезенки, значительного увеличения селезенки, которое не поддается лучевой и цитостатической терапии и вызывает сдавление органов брюшной полости.
Показаниями к назначению специфической терапии являются:
- один или более симптомов интоксикации: снижение массы тела более 10% в течение 6 месяцев; необъяснимые подъемы
- температуры тела более 38 более двух недель; ночная потливость в течение 1 месяца; выраженная слабость;
- нарастающая анемия и\или тромбоцитопения;
- значительное увеличение размеров селезенки (более 6 см ниже реберной дуги);
- нарастающая лимфаденопатия;
- время удвоения лимфоцитов в течение менее 6 месяцев.
Симптоматическая и поддерживающая терапия
- Переливание эритроцитарной массы или применение эритропоэтина при анемии.
- Переливание тромбоцитарной массы при тромбоцитопении.
- Применение антибактериальных, противовирусных и противогрибковых препаратов при присоединении инфекций и др.
Хронический лимфоцитарный лейкоз в настоящее время является неизлечимым заболеванием. Однако своевременное и адекватно назначенное лечение позволяет добиться длительных ремиссий, значительно увеличить продолжительность жизни и улучшить её качество.
Анализ крови при лимфолейкозе
7 минут Автор: Любовь Добрецова 2143
Лимфолейкоз относится к неизлечимым гемобластозам – онкогематологическим опухолевым заболеваниям – злокачественным патологиям кроветворной системы и лимфатической (лимфоидной) ткани.
Особенностью болезни является длительное отсутствие соматических симптомов на начальном этапе. Общий анализ крови при лимфолейкозе отличается специфическими изменениями и может стать основанием для предположительной диагностики и дальнейшего обследования пациента.
Краткие сведения о заболевании
Точные причины возникновения заболевания медицинская наука до конца не определяет. Основным фактором считается влияние неблагополучной наследственности, выраженное в передаче последующим поколениям поврежденных генов. Лимфолейкоз характеризуется гиперплазией (разрастанием) лимфатических тканей органов гемопоэза (образования и созревания кровяных клеток), включающих костный мозг, лимфоузлы, селезенку и др.
Прогрессирование гиперплазии связано с бесконтрольным анормальным делением незрелых дефективных лимфоцитов. Атипичные лимфоциты не обладают свойствами полноценных кровяных клеток, но при этом, форсировано размножаются, вытесняют и уничтожают здоровые клетки крови и заполняют кровеносную систему.
Основной лимфоцитарной функцией лимфоцитов является обеспечение иммунного ответа (гуморального иммунитета) на вторжение патогенов и торможение активности раковых и мутирующих клеток собственного организма. Лимфоцитоз – увеличение концентрации лимфоцитов является клиническим признаком нарушенной иммунной защиты.
Заболевание крови имеет две формы:
- острую – накопление в костном мозге и кровотоке бластов (незрелых лимфоцитов);
- хроническую – аккумуляция зрелых, но недееспособных кровяных клеток в лимфоузлах, периферической крови и костном мозге.
ОЛЛ (острый лимфолейкоз) в большинстве случаев диагностируется у детей дошкольного возраста. Хроническая форма характерна для взрослых людей возрастной категории 50+, с преобладанием у мужчин. ХЛЛ (хронический лимфоцитарный лейкоз) развивается по трем стадиям:
- исходная (начальная), или бессимптомная (поражение 1–2 области организма);
- прогрессирующая, с развитием развернутых проявлений (в процесс вовлечены 3 и более участка);
- терминальная или конечная (масштабное поражение лимфосистемы).
Заболевание считается необратимым. Остановить деструктивные процессы кровеносной системы и развернуть их в обратном направлении невозможно. Диагностика ХЛЛ включает ряд лабораторных анализов, молекулярно-биологические, иммунохимические исследования, специфическую микроскопию онкогематологических заболеваний.

Изменение показателей крови при лимфоцитарном лейкозе
Биохимический и общий клинический анализ крови при хроническом лимфолейкозе являются первичными клинико-диагностическими методами. Сложность определения необходимости дальнейшего обследования заключается в том, что врач должен отследить динамику изменений в крови, характерных для ХЛЛ, за несколько месяцев. По однократному анализу чаще всего предполагаются нарушения инфекционного характера.
Общий клинический анализ (ОКА) крови
Обратить внимание необходимо на следующие отклонения в общем анализе крови, типичные для онкопроцессов лимфатической системы:
- Выраженный лейкоцитоз (увеличение концентрации бесцветных клеток крови).
- Сдвиг лейкограммы (лейкоцитарной формулы). В состав лейкограммы входят: лимфоциты, моноциты, нейтрофилы (палочкоядерные и сегментоядерные), эозинофилы, базофилы.
- Присутствие пролимфоцитов (незрелых форм лимфоцитов).
- Измененное количество красных клеток крови (эритроцитов), их незрелых предшественников (ретикулоцитов) и процентного индекса эритроцитов (гематокрита).
- Значительное изменение скорости оседания красных кровяных клеток (СОЭ).
- Несоответствие нормам содержание кровяных пластинок (тромбоцитов) и их процентного соотношения к общему объему крови (тромбокрита);
- Смещение показателей железосодержащего белка крови (гемоглобина).
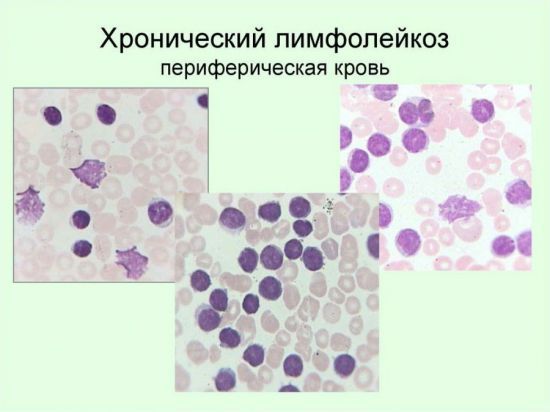
- Наличие остатков разрушенных лимфоцитов (теней Боткина-Гумпрехта).
Последний показатель указывает на активное разрушение рабочих клеток лейкоцитарного ряда и в нормальных результатах анализа должен полностью отсутствовать. Референсные значения ОКА и примерные показатели крови при лимфоцитарном лейкозе представлены далее в таблице.
| Параметры исследования | Нормальные значения | Единица измерения | Отклонения при возможном лимфолейкозе |
| НВ (гемоглобин) мужчины/женщины | 1З5–160 / 120–1З5 | г/л | до 80 |
| RBC (эритроциты) муж./жен. | З,9–5,5 / З,8–5,4 | 10 12 клеток/л | 2,8 |
| RET (ретикулоциты) | 0,2–1,4 | % | 1 |
| HCT гематокрит | 40–45 | % | 20–25 |
| ESR (скорость оседания эритроцитов) | 1,5–15 | мм/час | 70–75 |
| PLT (тромбоциты ) | 180,0–320,0 | 10 9 клеток/л | 30–32 |
| PCT (тромбокрит) | 0,22–0,24 | % | 0,04 |
| лейкограмма | |||
| WBC (лейкоциты) | 4–9 | 10 9 клеток/л | до 100 |
| BAS (базофилы) | 0,1–1,0 | % | 0 |
| EOS (эозинофилы) | 0,5–5,0 | % | 0 |
| NEU (нейтрофилы): палочкоядерные / сегментоядерные | 1,0–6,1 / 46,8–66,0 | % | 1 /12 |
| LYM (лимфоциты) | 19,4–37,4 | % | 45–75 |
| MON (моноциты) | 3,0–11,0 | % | 1–2 |
Общие выводы по исследованию:
- снижение гемоглобина вдвое (гипогемоглобинемия);
- уменьшение концентрации эритроцитов (эритропения) и гематокрита;
- пятикратное увеличение СОЭ;
- снижение содержание тромбоцитов (тромбоцитопения) и тромбокрита;
- десятикратное повышение уровня лейкоцитов;
- отсутствие базофилов и эозинофилов (активных фагоцитов иммунной системы);
- уменьшение уровня нейтрофилов (нейтропения);
- абсолютный лимфоцитоз (значительное повышение концентрации лимфоцитов);
- обнаруживаются тени Гумпрехта.
Фиксируется сдвиг лейкограммы влево (образование в крови незрелых клеточных форм, которые в норме не обнаруживаются за пределами костного мозга). При остром лимфоцитарном лейкозе определение бластов составляет до 37%, определение пролимфоцитов – до 60%. Из-за недостаточного количества красных кровяных телец и тромбоцитов, резко снижен цветовой показатель крови.
Биохимический анализ крови
В исходной стадии болезни биохимия является малоинформативным исследованием. При подозрении на лимфолейкоз, биохимический анализ дает основание для дальнейших диагностических процедур на развитой стадии онкогематологической патологии.
При анализе крови на биохимию в стадии прогрессирования лимфоцитарного лейкоза, фиксируются следующие изменения:
- гипопротеинемия (снижение в плазме уровня общего белка – основного строительного материала для новых здоровых клеток организма);
- гипогаммаглобулинемии (уменьшение концентрации белковой фракции глобулинов, защищающих организм от инфекций, бактерий, вирусов и т. д.);
- увеличение содержания мочевой кислоты (при норме 142–339 ммоль/л до 500 ммоль/л) является маркером обменных нарушений;
- повышение показателей ферментов АЛТ и АСТ (аланинаминотрансферазы и аспартатаминотрансферазы) и фермента ЛДГ (лактатдегидрогеназы) как результат поражения паренхимы (ткани) печени.
- повышение значений щелочной фосфатазы (ЩФ) указывает на нарушение оттока желчи;
- рост показателей гамма глутамилтрансферазы (ГГТ) свидетельствует о нарушении синтеза аминокислот, сбое в процессах образования и выведения желчи;
- увеличение уровня билирубина (желчного пигмента) как признак дисфункции печени и других органов гепатобилиарной системы.
Параллельно с патологическими изменениями работы внутренних органов, при пальпации и по симптоматическим жалобам фиксируется гепатоспленомегалия (одновременное увеличение объемов печени и селезенки), увеличение лимфоузлов (шейных, паховых, подмышечных).
Иммунофенотипирование лейкоцитов и лимфоцитов
Биоматериалом для анализа может быть периферическая кровь, образцы костного мозга и лимфатических узлов. Методика исследования базируется на реакции «антиген-антитело». Иммуноглобулины, вступающие в контакт с раковыми антигенами, маркируются флуоресцентной меткой.
Оценка результата производится по интенсивности свечения и количеству светящихся иммунных комплексов. Микроскопия проводится с помощью специального цитофлюориметра или люминесцентного микроскопа. Способ является родственным ИФА (иммуноферментному анализу), но обладает более высокой точностью.
Диагностика позволяет установить не только наличие онкогематологического заболевания, но и его тип (лейкоз, лимфома и др.). Онкомаркером выступает гликопротеин CD52, содержащийся на поверхности зрелых лимфоцитов.
Полная диагностика хронического лимфолейкоза
Для окончательной постановки диагноза лимфоцитарный лейкоз, пациенту назначается ряд исследований:
- Общий анализ крови в развернутом варианте (в сокращенном ОКА учитываются только общее количество лейкоцитов, без градации по лейкограмме).
- Биохимическое исследование крови.
- Иммунофенотипирование лимфоцитов и лейкоцитов.
- Цитогенетическое исследование. Представляет собой микроскопию носителей генной информации – хромосом. Методика основана на дифференциальном окрашивании поврежденных или мутирующих хромосом и оценке результата посредством специального светового оборудования.
- Трепанобиопсия (пункция) костного мозга. Малоинвазивное хирургическое вмешательство в гребень подвздошной кости. Манипуляция проводится специальной иглой с мандреном и ограничителем, с обязательной местной (реже общей) анестезией. Извлеченный фрагмент костномозговой ткани отправляют на гистологическое исследование для определения природы опухоли костного мозга.
На ранних стадиях острого и хронического лимфолейкоза эффективно использование молекулярно-биологических методов исследования.

Итоги
ХЛЛ (хронический лимфолейкоз) – онкогематологичекая патология злокачественного характера, поражающая лимфоидную ткань, кровяные клетки и костный мозг. Этиология болезни досконально не изучена. Принятой версией происхождения лимфоцитарного лейкоза является передача по наследству поврежденного гена.
ХЛЛ относится к разряду неизлечимых заболеваний. При ранней диагностике прогноз на жизнь составляет 10–15 лет. В исходной стадии развития заболевание не проявляется характерными симптомами, поэтому в большинстве случаев диагностируется поздно. Острая форма заболевания характерна для детей, хроническая – для взрослых (старше 50 лет).
Существующие клинические признаки можно наблюдать при стабильном мониторинге результатов общего клинического и биохимического анализа крови (на протяжении нескольких месяцев). Основные показатели лимфолейкоза в общем развернутом анализе крови:
- лейкоцитоз;
- выраженный лимфоцитоз;
- гипогемоглобинемия;
- эритропения и уменьшение процентного числа гематокрита;
- значительное увеличение СОЭ;
- тромбоцитопения и снижение индекса тромбокрита;
- нейтропения;
- обнаружение теней Гумпрехта.
При стойких перечисленных отклонениях в показателях крови пациенту необходимо подробное обследование для подтверждения (опровержения) наличия злокачественных опухолевых процессов в системе кроветворения. Патологические изменения показателей в результатах ОКА и биохимии крови – это не диагноз, а основание для расширенного обследования на рак.



