Диагностика аллергии

Анализы и пробы на аллергию назначает лечащий врач-аллерголог, исходя из состояния пациента и истории его болезни. Даже если речь идет об анализе крови, который считается безопасным, лучше пройти предварительный осмотр у доктора. Некоторые хронические и острые заболевания, а также принимаемые лекарства могут сильно исказить результаты анализа и сделать тест бесполезным.
Медицинские исследования, нацеленные на выявление аллергенов, можно разделить на два типа:
- Кожные пробы на аллергию , или так называемый тест in vivo (лат. «в живом»). Такой анализ предполагает контакт больного с аллергенами под наблюдением врача.
- Лабораторный анализ крови , тест in vitro (лат. «в стекле»). В этом случае больной не подвергается воздействию аллергенов. Аллерген выявляется при помощи лабораторных тестов с сывороткой крови больного.
Как правило, пробы на аллергию проводятся следующим образом:
- на участок кожи от кисти до плеча больного наносятся аллергены (синтетические аналоги);
- в местах соприкосновения аллергенов с кожей делают прокол или неглубокий надрез;
- если через некоторое время на коже проявляется аллергическая реакция, то предполагаемый виновник найден.
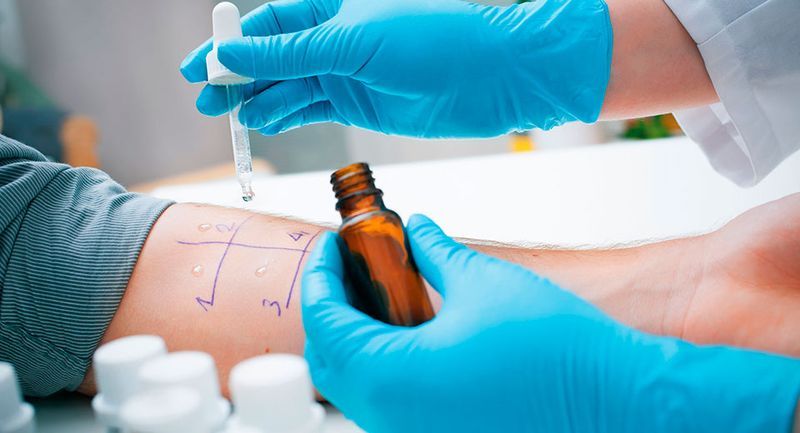
Сенсибилизация при кожных пробах обычно слабая – это можно сравнить с прививкой: вакцина содержит ослабленные микроорганизмы и, как правило, не провоцирует тяжелого заболевания. Однако иногда аллергические реакции бывают непредсказуемы, поэтому кожные пробы не рекомендуется делать людям с несформированным или ослабленным иммунитетом – детям до 5 лет и пожилым людям старше 60 лет.
Кожные пробы не проводят:
- во время обострения симптомов аллергии;
- во время обострения любых других хронических заболеваний;
- при острых респираторных заболеваниях;
- в период беременности.
За 1-2 дня перед кожными пробами на аллергию следует прекратить прием антигистаминных препаратов, иначе результаты могут оказаться неточными.
Для тех, кто страдает аллергией на пыльцу, лучшее время, чтобы сдать анализ на аллергию in vivo – это осень и зима, когда болезнь переходит в стадию ремиссии.
Иммуноглобулин Е – это антитела, которые вступают во взаимодействие с аллергеном, как только тот попадает в организм. Биохимические процессы с участием IgE приводят к выбросу в межклеточное пространство гистамина и других веществ, которые провоцируют местную аллергическую реакцию (ринит, бронхит, астма, сыпь, покраснение, шелушение и др.) либо системную реакцию (анафилактический шок). В организме человека, не подверженного аллергии, уровень IgE крайне низок, хотя и возрастает в определенном возрасте. У аллергиков IgE повышен даже в периоды спада аллергии.
После анализа на общий IgE кровь пациента соединяется с аллергенами и тестируется на специфические IgE. При лабораторных аллергологических исследованиях могут использоваться как отдельные аллергены, так и набор распространенных аллергенов – так называемые панели. Например, панель пищевых аллергенов может включать в себя арахис, шоколад, соевые бобы, фундук. Во время осмотра пациента врач-аллерголог выбирает те или иные аллергены для тестирования в зависимости от анамнеза и состояния больного.
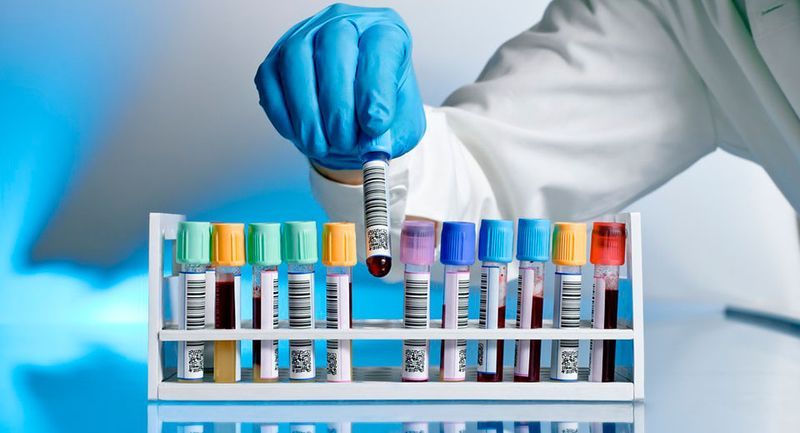
В некоторых случаях анализа крови на IgE оказывается недостаточно, потому что аллергическая реакция может быть замедленной и проявляться не сразу, а через некоторое время после взаимодействия организма с аллергеном. В этом случае уровень IgE не повысится. А когда запоздалая аллергическая реакция проявится, в ней будут участвовать уже другие антитела – иммуноглобулин G (IgG). Поэтому лабораторный анализ на аллергию может включать в себя этап тестирования крови на антитела G.
Лабораторный анализ крови выявляет большинство разновидностей аллергий:
- пищевая аллергия;
- аллергия на животных;
- аллергия на пыль;
- аллергия на пыльцу и растения;
- аллергия на плесень.
Кстати, к лабораторному анализу на аллергию прибегают иногда и для того, чтобы убедиться в безопасности того или иного продукта для пациента. Например, когда подбирают специальную гипоаллергенную диету.
Есть Вы хотите сдать анализ на аллергию, то желательно делать это натощак – не меньше, чем через 4 часа после последнего приема пищи. Если Вы принимаете какие-либо лекарства (особенно гормональные), то обязательно узнайте у своего лечащего врача, нужно ли отменять их на время подготовки к анализам.
Для маленьких детей, конечно, предпочтительнее лабораторный анализ крови на аллергию. Он исключает контакт с аллергеном и, следовательно, возникновение аллергических реакций при тестировании.
При подозрении на пищевую аллергию лечащий врач, прежде чем назначить ребенку какие-либо анализы или пробы, может попросить родителей вести дневник питания. В него нужно тщательно записывать, когда, какой продукт и в каком количестве съел ребенок и как это отразилось на его самочувствии. Такие записи делаются не меньше 14 дней. По этой информации врач сделает выводы, вынесет рекомендации или направит на дальнейшие анализы. И, разумеется, такой дневник очень поможет самим родителям: они смогут точно узнать, какие продукты не переносит их малыш, и соблюдать осторожность при кормлении дома и в гостях.
Диагностика аллергии иногда требует внимательности и дедуктивных способностей детектива. Но современные тесты на аллергию позволяют быстро сузить круг «подозреваемых» и найти виновника. А дальше дело за профилактикой и лечением. Будьте здоровы!
Внимание!
Данная статья носит информационный характер. Все действия в любом случае необходимо согласовывать с врачом!
Наиболее распространенными способами определения вида аллергена, спровоцировавшего развитие иммунного ответа, являются различные кожные пробы и провокационные тесты. Но эти методы диагностики аллергии не могут быть применены при наличии:
- обострения аллергического или общесоматического заболевания;
- туберкулеза;
- беременности;
- любого острого инфекционного процесса;
- обострения психических заболеваний и т.д.
Также исследование не проводится на фоне приема противоаллергических или глюкокортикоидных препаратов. Но любые результаты считаются достоверными только в течение полугода после прохождения тестов.
Сегодня различают следующие виды проб:
- Скарификационные. Исследование проводится на внутренней поверхности предплечья, естественно, после предварительной обработки антисептиком. Его суть состоит в нанесении на кожу капель испытуемых растворов и выполнении сквозь них так называемых насечек, то есть царапин, стерильными скарификаторами (отдельными для каждого аллергена) на расстоянии 5 см друг от друга. Реакцию оценивают через 1/3 часа, а затем спустя сутки или двое. С помощью этого метода за один раз можно проверить чувствительность организма к 10 различным веществам.
- Prick-test является весьма чувствительным и удобным. Он заключается в использовании иглы с ограничителем, который не дает сделать укол на глубину более 0,1 см. Проба также реализовывается через каплю исследуемого раствора аллергена. Оценку результатов проводят через 10–15 минут в зависимости от вида исследуемых веществ.
- Внутрикожные пробы показаны при наличии сомнительных или отрицательных результатов скарификационных тестов. Для них используются отдельные стерильные шприцы туберкулинового типа, которыми в кожу вводят по 0,02 мл каждого раствора.

При каждой пробе делают контрольную насечку или укол с 0,01% раствором гистамина. Оценку результатов проводят путем сравнения размеров образовавшихся волдырей и покраснений в местах введения аллергенов с контролем.
Иногда при осуществлении кожных проб реакция может оказаться ложноположительной, что провоцируется повышенной чувствительностью мелких сосудов кожи к механическому повреждению или присутствующему в растворах аллергенов консерванту. В таких случаях прибегают к высокоточным провокационным тестам:
- Назальному капельному. Этот метод применяется для диагностики поллинозов или круглогодичного ринита, причиной которого может быть бытовая пыль. Его суть состоит в закапывании в одну из ноздрей 3 капель контрольной жидкости. Если в ответ на это никаких изменений слизистой оболочки носа не наблюдается, переходят непосредственно к тесту, то есть закапыванию 3 капель испытуемого вещества в той концентрации, в которой была получена сомнительная реакция при внутрикожных пробах. Спустя 10–15 минут оценивают состояние пациента. В тех случаях, когда оно остается неизменным, вводят более концентрированный раствор. Реакция считается положительной при развитии заложенности носа, чихания или ринореи.
- Ингаляционному. Тест в основном применяется для диагностики бронхиальной астмы и заключается в 3-минутной ингаляции слабым раствором испытуемого аллергена. Проба считается положительной при появлении свистящих хрипов, заметном удлинении выдоха, снижении ЖЕЛ и ФОВ (жизненная емкость легких и форсированный объем выдоха).
Проведение провокационных тестов сопряжено с высоким риском развития анафилактических реакций. Поэтому они выполняются только в условиях стационара или специализированных аллергологических кабинетов, то есть там, где есть возможность немедленно оказать пациенту неотложную помощь.
В отличие от кожных проб и провокационных тестов, диагностика аллергии по анализу крови может проводиться и в фазе обострения заболевания.
- Реакция пассивного переноса по Праустницу – Кюстнеру, или же непрямой метод постановки кожных проб, основывается на оценке реакции после внутрикожного введения 0,1 мл сыворотки крови пациента с наличием в ней предполагаемых специфических lgE. Через сутки в тот же участок кожи вводят 0,02 мл предполагаемого аллергена. Спустя 20 минут оценивают результат.
- Определение аллергоспецифических lgE:
- Метод RAST (радиоаллергосорбентный тест) отличается наибольшей специфичностью и точностью, поскольку в его основе лежит связывание специфических lgE с аллергеном, закрепленным на бумажной пластинке. После смывания неспецифических иммуноглобулинов в оставшееся содержимое добавляют меченые антитела, а реакцию оценивают по сформировавшемуся радиоактивному комплексу.
- Метод ИФА (иммуноферментный анализ) заключается в наслаивании сыворотки крови больного на микропланшет с адсорбированным набором аллергенов. К ним добавляют антиантитела к lgE, меченные ферментом, и специальные окрашивающие реагенты. По интенсивности цветной реакции оценивают концентрацию специфических lgE с помощью фотометра.
Иногда для уточнения диагноза и выявления иммунных ответов замедленного типа применяют другие лабораторные тесты, в том числе реакции:
- прямого специфического повреждения базофилов крови;
- пассивной гемагглютинации (РПГА);
- деструкции тучных клеток;
- торможения миграции лейкоцитов крови (РТМЛ).
к содержанию ↑
В последние годы все большей популярностью пользуется компьютерная диагностика аллергии. Ее суть состоит в оценке частоты электрических колебаний, создаваемых нервными клетками в электропунктурных точках. Благодаря этому методу можно точно узнать о наличии функциональных изменений в организме и в соответствии с их характером подобрать каждому пациенту подходящее лечение.

Диагностика при помощи метода Фолля
В педиатрии чаще всего применяются кожные пробы, так как с их помощью за небольшие деньги можно определить повышенную чувствительность к широчайшему спектру различных по природе аллергенов. Но поскольку формирование иммунной системы продолжается вплоть до 5 лет, а процедура сопряжена с некоторым дискомфортом, до этого возраста кожные пробы малышам не делают.
Диагностика аллергии у детей до 5 лет обычно осуществляется с помощью лабораторных исследований. Так, повышенная чувствительность к продуктам питания, как правило, определяется с помощью реакции пассивного переноса. Но в целом в этот период она мало информативна, поскольку часто дает ложные данные.
Диагностика аллергии, требуется при возникновении малейших подозрений, что возникшие проблемы здоровья, обусловлены аллергической реакцией. Обязательно изыщите время посетить кабинет аллерголога, получите полноценную консультацию.
Когда у врача, нет уверенности, что основу этиологии, беспокоящего вас патологического процесса составляет аллергическая природа, последуют назначения дополнительных диагностических мероприятий.
Заболевание связанное с аллергией, требует персонального подхода к основополагающим моментам терапевтического процесса:
- применяемые препараты
- режим питания
- бытовые нюансы
В том случае, если аллергический характер опровергнут, то выявления истинных причин потребует полного обследования.
Очевидность провоцирующих агентов — ситуация редкая, поскольку заметными становятся отчётливые симптомы, а слабые проявления остаются без внимания.
Процедура взятия аллергопроб, помогает конкретизировать значимые аллергены, определить степень выраженности реакции на антиген. Подобное диагностическое мероприятие, кроме первичных “провокаторов”, помогает выявить вторичные аллергены. Врачу легче контролировать ход протекания болезни.
Постановка диагноза, назначение адекватной терапии — прерогатива лечащего врача, ведь аллерголог в курсе клинических аспектов патологии.
Выбор необходимого способа задача сложная, поскольку требует учёта следующих факторов:
- возраст
- чем болеет
- степень тяжести патологического процесса, обострение или ремиссия
- зона поражения кожного покрова
- вероятные аллергены
Рассмотрим подробней процедуру диагностирования аллергии, каковы плюсы и минусы используемых методов.
История заболевания — первоначально, внимательно выслушав, врач выяснит “обстоятельства”, повлекшие старт болезни, характерные особенности развития патологии.
Кроме того, определит условия, при которых “фиксируется” наиболее агрессивное проявление аллергии.
Важна информация об условиях работы, быта, присутствия идентичных заболеваний среди близких родственников.
Проанализировав полученную информацию, больной получит необходимые рекомендации дальнейшего лечения.
Иногда, первичной беседы достаточно, чтобы выявить провоцирующий аллерген.
Задача подобного способа — выявление аллергенов влияющих на симптоматический рисунок заболевания. Суть метода — стерильным ланцетом делают укол или царапину поверхностного слоя кожного покрова, обычно область предплечья. Затем, на выбранный участок, капельно наносится экстракт пробного аллергена. Оставшиеся снаружи капельки удаляют по средствам марлевой салфетки. Выждав четверть часа, оценивают “ответ” кожного покрова.
Возможные негативные последствия:
- отёчные проявления небольшого размера
- кожа краснеет, причём размер участка подвергшегося покраснению, пропорционален степени выраженности реакции к исследуемому веществу
- появление волдыря
- возможен зуд
Негативная симптоматика — свидетельство предполагаемого аллергического ответа на пробный аллерген. Количество оцениваемых проб достигает 15-20.
Помимо капельных проб с аллергеном, чтобы убедиться в достоверности способа, капельно наносят физиологический раствор.
В норме, реагирование кожи на контакт с физиологическим раствором отрицательное.
Когда “ответ” положительный, зафиксирована повышенная чувствительность, то результативность метода ставится под сомнения.
Скарифицированные тесты — процедура безопасная, однако подобная диагностика аллергии , уместна только на этапах устойчивой ремиссии.
Введение дополнительных аллергенов на стадии обострения, способно спровоцировать обострение патологического процесса.
Сообщите врачу проводящему диагностику информацию о принимаемых вами лекарствах, поскольку антигистаминные, кортикостероидные средства, антидепрессанты способны оказать влияние на результаты скарификационных проб.
Перечень положительных моментов:
- результативность на высоком уровне
- требуемый для проведения временной интервал составляет треть часа
- кроме значимых аллергенов выявляется степень аллергического воздействия
- появляется возможность определения реакции, не имеющей никакого отношения к выработке антител — выявляют реакцию кожи на введение гистамина, физиологического раствора
Однако присутствует обратная сторона медали, и список недостатков не ограничивается одним пунктом:
- противопоказан людям с рисками анафилаксии
- методика неприемлема на стадии обострения
- болезненно, возможен кожный зуд
- пробы делают на неповреждённом участке кожи
- присутствует вероятность провокационного воздействия — возможны обострения
- допустимое количество разово тестируемых веществ не превышает числа пятнадцать
- эффективность искажается, по причине приёма глюкокортикоидных гормонов
Исследование специфических антител — иммуноглобулинов класса E, являющихся катализатором аллергической реакции.
Эпидермальной, бытовой, пищевой аллергии, сопутствует появление в крови антител, в первую очередь класса E.
У здорового человека, концентрация IgE в крови незначительна, а у аллергиков, уровень специфических антител резко повышается.
Основа методики — определение уровня специфических иммуноглобулинов в сыворотке крови. По результатам, выясняется какова степень защитного (иммунного) ответа организма к различным веществам.
Для проведения диагностической процедуры, понадобится кровь из вены. Поскольку видов аллергии предостаточно, а связь между “стартом” аллергической реакции и повышенной выработкой IgE подтверждена не для всех разновидностей патологии, то иногда исследуют уровни иммуноглобулинов иных классов, например IgA.
Когда неизвестен конкретный класс иммуноглобулина, “виновного” в развитии аллергии, то оптимальное диагностическое решение — определение уровня общего IgE. В случае высоких показателей, выявляют уровень специфических антител IgE.
Случается, что несмотря на очевидность аллергических нарушений, уровень общего иммуноглобулина E остаётся нормальным. В такой ситуации, определяют показатели специфического иммуноглобулина E.
Ожидание результатов способно растянуться на 3-10 дней.
Когда патологические проявления обусловлены высвобождением гистамина в тканях, а не выработкой антител — иммуноглобулин-независимые аллергические реакции, то эффективность диагностики IgE стремиться вниз.
Однако подобный сценарий редок, преимущественно встречается среди детей младшей возрастной группы, до пяти лет.
К плюсам выше описанного способа относят:
- процедура допустима на стадии обострения — продолжительность “хранения” в крови антител исчисляется месяцами
- приём лекарственных препаратов антигистаминной, кортикостероидных групп, не оказывает влияние на результаты — отсутствует взаимосвязь между лекарством и выработкой антител иммунной системой
- минимальная вероятность возникновения обострений
- метод приемлем в случае невозможности проведения скарифицированных тестов — область предплечья поражена
- болезненные ощущения кратковременны — момент взятия крови
- допустима разовая проверка большого количества аллергенов — зависит от возможностей лаборатории, стоимости проверки
- продолжительное, доходящее до десяти дней ожидание результатов
- возможен нечёткий ответ о степенях выраженности тканевых реакций
- против иммуноглобулин-независимой аллергической реакции исследование бессильно
Описанные выше кожные тесты, анализ крови на IgE, способны выявить потенциально опасные для организма аллергены, провоцирующие возникновение аллергической патологии.
Однако факт положительной кожной реакции, не является гарантированным “приговором”, подтверждающим аллергопатологию.
С другой стороны, отсутствие чувствительности к аллергену, не считается весомым аргументом отвергающим диагноз.
Подведём итог — аллергологу, для корректной, адекватной терапии, требуется сопоставлять результаты анализов с симптоматическим рисунком заболевания.
Чтобы врачу верно оценить текущее состояние пациента, исключить ошибки при постановке диагноза, необходимо сделать ряд функциональных проб.
Поговорим подробней о диагностических приёмах при бронхиальной астме.
Пикфлоуметрия — замеряют показатель скорости в момент форсированного выдоха. Используемый прибор носит одноимённое название — пикфлоуметр.
У астматиков, просвет дыхательных путей сужается, что провоцирует понижение пиковых значений скорости выдоха. Данные показатели ниже, нежели у здорового человека. Кроме того, значения меняются, а на перемены влияют следующие факторы:
Больному требуется фиксировать показания прибора по несколько раз за день. В результате полученной информации, врач способен оценить эффективность проводимого лечения, частотность приступов. Причём как явных, так и скрытых, влияние провоцирующих факторов.
Подобная диагностическая методика — значимый элемент в системе самоконтроля астматика за ходом протекания заболевания.
Появляется возможность понять, как реагирует организм на провоцирующие болезнь обстоятельства, каково действие принимаемых медикаментов. Пациент учиться самостоятельной корректировке состояния, отпадает необходимость постоянного (при каждом приступе) обращения к врачу.
Если пикфлоуметрией отклонения не зафиксированы, то для уточнения диагноза, диагностические мероприятия дополняют пробами с бронхорасширяющими веществами. Увеличение показателей пиковой скорости выдоха, после употребления данных препаратов, свидетельствует о сужение бронхиального просвета, причём сужение скрытое.
Аускультация — диагностический приём исследования функционала внутренних органов, широко используется при диагностике астмы. На фоне ослабленного дыхания астматика, при приступе удушья, выслушиваются сухие свистящие хрипы. Когда приступ стихает, то добавляются низко-тональные влажные хрипы.
К числу обязательных исследований, дополняющих диагностику аллергии относят: анализ крови, мокроты, цитология назального секрета.
Ведение симптоматического дневника — способ уведомить врача о тяжести, частоте патологических проявлений болезни, выяснить этиологию.
Ведение подобного дневника занятие сложное, поскольку потребуется систематически, скрупулёзно фиксировать беспокоящие вас патологические проявления, подробно описывать вызывающие факторы. Проявите трудолюбие, честность, на протяжение нескольких недель фиксируя всё, что покажется важным, не упускайте деталей.
Ведение дневника поможет при выборе тактики лечения, позволит не упустить небольшие изменения состояния, скрытые от ежедневного внимания.
Иногда, с помощью доступных методик, диагностировать аллергическую патологию не удаётся, тогда начинают пробную терапию, с оценкой эффективности выбранного метода.
В качестве пробного лечения, исключают контакты с вероятными аллергенами — пациент соблюдает гипоаллергенный режим. Положительная динамика во время пробной терапии, свидетельствует об аллергической природе заболевания.
Правильная диагностика аллергии, вовремя проведённая, играет немаловажную роль в борьбе с данной патологией. Полноценная здоровая жизнь без аллергических проявлений — задача решаемая, только бороться с подобной проблемой требуется безошибочно, а для этого необходим верный диагноз, обязательный контроль врача.
 Диагностика аллергии начинается с консультации пациента с врачом-аллергологом. Для сбора полноценного анамнеза собираются все сведения о возможных контактированиях с аллергеном, родственниках пациента, имеющих предрасположенность к аллергическим болезням, когда возникло обострение, в какой период, как протекала болезнь на первоначальном этапе. Также в ходе беседы врач может поинтересоваться соблюдается ли в жилом помещении или на рабочем месте гипоаллергенная обстановка. Только затем назначается метод диагностики. Что они собой представляют:
Диагностика аллергии начинается с консультации пациента с врачом-аллергологом. Для сбора полноценного анамнеза собираются все сведения о возможных контактированиях с аллергеном, родственниках пациента, имеющих предрасположенность к аллергическим болезням, когда возникло обострение, в какой период, как протекала болезнь на первоначальном этапе. Также в ходе беседы врач может поинтересоваться соблюдается ли в жилом помещении или на рабочем месте гипоаллергенная обстановка. Только затем назначается метод диагностики. Что они собой представляют:
- Тест на кожном участке тела.
- Тест на слизистых оболочках.
- Тест в подъязычной области.
- Анализ сыворотки крови.
- Биорезонансное исследование или метод Фолля.
В возрасте до 5 лет диагностика у детей не проводится, так как есть вероятность получить ложный результат анализа. Это связано с физиологическими особенностями детского организма в этот период. Также следует отметить, что в случае острой необходимости, кожные пробы детям не проводят из-за опасности внезапной аллергической реакции. Для выявления аллергена у детей берут забор крови.
Пищевые аллергические реакции исследуются несколькими методами:
- По сыворотке крови;
- С помощью аллергопроб;
- Провокационным методом;
- С помощью гипоаллергенной диеты.
Мнения врачей по разным способам диагностики отличаются друг от друга. Все зависит от квалификации врача и наличия предполагаемых раздражителей для теста и анализа в условиях клиники. Но задача во всех случаях всегда стоит одна – обнаружение антител.
Но даже последние достижения медицины не всегда могут справиться с задачей по выявлению избытка иммуноглобулина класса E. Если в сыворотке крови его оказывается выше предела допустимой нормы, можно утверждать о том, что пациент имеет предрасположенность к аллергии. Проблема заключается в том, аллергены могут мутировать или иметь сеть перекрестных реакций. Обычно с такой ситуацией сталкиваются тогда, когда у пациента имеются хронические болезни или реакции замедленного типа. Диагностировать аллергию лучше в острой фазе ее проявления.
Кожные тесты и провокационные методы проводятся только под строгим контролем врача. Потому что человеческий организм не предсказуем и состояние пациента может резко ухудшиться после непосредственного контакта с аллергеном.
Для определения лекарства-аллергена применяют такие лабораторные исследования:
Лекарственную аллергию диагностируют только в лабораторных условиях. Применяют такие методы:
- Иммунноферментная методика;
- Тестирование по Шелли;
- Флюросцентная диагностика;
- Тестирование торможения естественной эмиграции лейкоцитов (ТТЕЭЛ;
- Кожные тесты;
- Аппликационные методы;
- Провокационные пробы используются редко.
Лабораторная диагностика аллергии – наиболее актуальная методика, включающая:
Выявление аллергена в сыворотке крови на сегодняшний день является самым безопасным среди всех вышеописанных диагностик. Применяются:
- Радиоаллергосорбентное тестирование;
- Иммуноферментная технология;
- Метод Шейли.
Как и во всех методах, здесь тоже есть свои положительны стороны и недостатки. Но преимущество диагностики по анализу крови неоспоримо в таких ситуациях:
- Когда имеются активные поражения кожных покровов.
- Гиперчувствительность кожи к раздражителям.
- Когда пациент применяет длительное время противоаллергические препараты.
- Подходит для детей и пожилой части населения.
- Если раньше у больного был отмечен анафилактический шок.
В компьютерной диагностике аллергических реакций используют метод Фолля. Суть тестирования заключается в том, что с больного собирается вся информация на клеточном уровне в результате электрических колебаний. Если результаты расшифровывает квалифицированный врач, точность исследования может составлять до 99%.
Если вы нашли ошибку в тексте, обязательно дайте нам знать об этом. Для этого просто выделите текст с ошибкой и нажмите Shift + Enter или просто нажмите здесь. Большое спасибо!
Спасибо что уведомили нас об ошибке. В ближайшее время мы все исправим и сайт станет еще лучше!


