Симптомы большой потери крови
Признаки кровопотери
 Кровопотеря – это безвозвратная потеря крови человеком в результате ранения или заболевания. Смерть от потери крови – это самая распространенная причина гибели людей.
Кровопотеря – это безвозвратная потеря крови человеком в результате ранения или заболевания. Смерть от потери крови – это самая распространенная причина гибели людей.
Причины кровопотери
Причин кровопотери, как правило, выделяют две: травматические и нетравматические.
Как видно из названия, к первой группе относятся кровотечения, возникшие в результате разрыва сосудов от травм, вызванных воздействием внешних сил. Особенно опасные кровотечения возникают при открытых переломах и при повреждении центральных сосудов. В таких случаях потеря крови происходит стремительно и часто человеку даже не успевают оказать помощь.
Нетравматические кровотечения возникают вследствие сбоя в системе гемостаза, которая обеспечивает сохранение крови в жидком состоянии с одной стороны и предупреждение и блокировку кровотечений — с другой. Кроме того, они могут возникнуть при патологических состояниях сердца и сосудов, печени, органов ЖКТ, при онкологических заболеваниях и гипертонии. Опасность данного вида кровотечений в том, что их трудно диагностировать и они с трудом поддаются лечению.
Общие признаки кровопотери
Кровотечения бывает наружные и внутренние. Наружные определяются легко, т.к. не заметить такое кровотечение сложно, особенно обильное. Более опасны артериальные кровотечения, когда яркая кровь бьет из раны фонтаном, ее трудно остановить и опасное состояние может возникнуть очень быстро. При венозном кровотечении кровь темная и вытекает из раны спокойно, его легче остановить, при набольших ранениях оно может остановиться самостоятельно.
Существуют еще капиллярные кровотечения, когда кровь сочится через поврежденную кожу. Если капиллярное кровотечение наружное, то, как правило, оно не приводит к большой потере крови, но при таком же внутреннем кровотечении кровопотеря может быть значительной. Бывают случаи, когда все три вида кровотечения сочетаются и это очень плохо для пострадавшего.
Внутренние кровотечения могут происходить в полые органы: кишечник, желудок, трахею, матку, мочевой пузырь, а также во внутренние полости: череп, брюшную полость, перикард, грудь. Опасность данного кровотечения в том, что его могут не заметить долгое время и потерять драгоценное время.
К признакам кровопотери относятся
Кровопотеря ведет к тому, что снижается питание органов, в первую очередь головного мозга. Из-за этого больной чувствует головокружение, слабость, потемнение в глазах, шум в ушах, беспокойство и чувство страха, у него заостряются черты лица, может возникнуть обморок и потеря сознания.
При дальнейшей потере крови снижается артериальное давление, возникает спазм кровеносных сосудов, поэтому кожа и слизистые бледнеют. Из-за компенсаторной реакции сердца возникает тахикардия. От недостатка кислорода в дыхательной системе возникает одышка.
Признаки острой кровопотери
Признаки кровопотери зависят от количества потерянной крови. Его лучше измерять не в миллилитрах, а в процентах ОЦК – объема циркулирующей крови, т.к. масса тела людей различна и одно и то же количество потерянной крови по-разному будет переноситься ими. У взрослого человека около 7% крови в организме, у маленьких детей примерно вдвое больше. ОЦК, которая принимает участие в процессах кровообращения, составляет около 80%, остальная кровь находится в резерве в депонирующих органах.
Что такое острая кровопотеря
Острой кровопотерей называют реакцию организма на снижение ОЦК. Чем быстрее организм теряет кровь и чем больше объем потери крови, тем тяжелее состояние пострадавшего и тем хуже прогноз на выздоровление. Возраст и общее состояние здоровья оказывают влияние на возможность выздоровления, более молодой человек без хронических заболеваний быстрее справится с кровопотерей, даже значительной. И температура окружающей среды оказывает свое влияние, при более низкой температуре потеря крови переносится легче, чем в жару.

Классификация кровопотерь
Всего различают 4 степени кровопотери, каждая из которых имеет свои симптомы:
- Кровопотеря легкой степени . В этом случае потеря ОЦК составляет 10-20% (от 500 до 1000 мл.) и это довольно легко переносится пациентами. Кожа и слизистые почти не меняют цвет, просто становятся бледнее, пульс может участиться до 100 ударов в мин., давление тоже может незначительно понизиться.
- Кровопотеря средней тяжести . В этом случае потеря ОЦК составляет 20-40% (до 2000 мл.) и проявляется картина шока 2 степени: кожа, губы, подногтевые ложа бледные, ладони и ступни холодные, тело покрыто крупными каплями холодного пота, уменьшается количество мочи. Пульс учащается до 120 уд. в мин., давление снижается до 75-85 мм.рт.ст.
- Тяжелая кровопотеря . Потеря ОЦК составляет 40-60% (до 3000 мл.), развивается шок 3 степени: кожа становится резко бледной с сероватым оттенком, губы и подногтевые ложа синюшные, на теле капли холодного липкого пота, сознание почти утрачено, моча не выделяется. Пульс учащается до 140 уд. в мин., давление падает до 70 мм.рт.ст. и ниже.
- Крайне тяжелая кровопотеря возникает при потере ОЦК более 60%. При этом возникает терминальное состояние – переход от жизни к смерти из-за необратимых изменений в тканях головного мозга и нарушения кислотно-щелочного равновесия в организме. Кожа холодная и влажная, резко бледного цвета, подногтевые ложа и губы серые, сознание отсутствует. Пульс на конечностях отсутствует, определяется только на сонной и бедренной артерии, артериальное давление не определяется.
Диагностирование острой кровопотери
Кроме диагоностирования перечисленных выше признаков, которые может видеть каждый, в медицинских учреждениях проводят дополнительные обследования, позволяющие точнее определить степень кровопотери. Например, по «индексу шока» — соотношению частоты пульса к показателю давления. Кроме того берут кровь на анализ для определения количества красных кровяных клеток, уровня гемоглобина, кислотно-щелочного баланса. Проводят и рентгеновское обследование, МРТ, УЗИ и ряд других.
Внутренние кровотечения диагностируются при наличии дополнительных признаков: кровохарканье при повреждении легких, рвота «кофейной гущей» при кровотечении в органах ЖКТ, напряжение передней стенки живота при кровотечениях в брюшную полость.
На потерю крови организм реагирует выбросом крови из депо в печени и селезенке, в легких происходит раскрытие артериовенозных шунтов – прямых соединений вен и артерий. Все это помогает пострадавшему обеспечить поступление крови к жизненно важным органам в течение 2-3 часов. Задача близких или очевидцев ранения – оказать своевременно и правильно первую помощь и вызвать скорую.
Принципы лечения кровопотери
При острой кровопотере главным является остановка кровотечения. При наружных кровотечениях следует наложить тугой жгут выше раны и записать время. В зависимости от вида раны можно еще нанести давящую повязку или хотя бы, приложить тампон и зафиксировать его. Самый простой временный способ – прижать поврежденное место пальцем.
Терапия кровопотери заключается в восполнении количества потерянной крови путем переливания. При кровопотере до 500 мл. этого не требуется, организм способен сам справиться с задачей восполнения потерянного объема крови. При более обильной кровопотере переливают не только кровь, но и плазмозаменители, физраствор и другие растворы.
Кроме восполнения кровопотери важным является восстановление мочеотделения в течение 12 часов после ранения, т.к. могут возникнуть необратимые изменения в почках. Для этого проводят специальную инфузионную терапию.
При повреждении внутренних органов чаще всего проводится хирургическая операция.
Анемия у мужчин — железодефицитная, чем опасна
Анемия у мужчин обуславливается понижением гемоглобина до минимума 109г/л. Количество эритроцитов снижается. Сегодня Вы узнаете, какие причины, симптомы и лечение. Зачастую разные виды выявляют у 15% мужчин.
Это связано в основном с недостатком железа в организме мужчины. Хронические заболевания, гемолитические, недостаток фолиевой кислоты и витамина группы В12. Существует пернициозная анемия (В12-дефицитная анемия) и железодефицитная. 
Классификация
- В связи большой потери крови;
- При нарушении выработки красный кровяных телец (эритроцитов):
- Апластическая анемия;
- Железодефицитная анемия;
- Мегалобластная анемия;
- Сидерообластная анемия;
- Хронические заболевания.
При разрушении красных кровяных телец (эритроцитов): гемолитическая анемия. Существует 3 степени тяжести протекания при снижении гемоглобина в крови:
- Легкая степень. Гемоглобин ненамного выше 90г/л в крови. Симптомы отсутствуют;
- Cредняя степень. Гемоглобин 65-85г/л. Общее недомогание, слабость, бледность кожных покровов, невнимательность;
- Тяжелая степень. Гемоглобин ниже 65г/л. Бессонница, аритмия (учащенное сердцебиение), мигрень. «Странное» предпочтение в еде, извращенное обоняние, глосситы и хейлиты, постоянное ощущение холода, даже если на улице и в помещении тепло, ломкие ногти.
Симптомы
- Общая слабость;
- Быстрая утомляемость;
- Падает работоспособность;
- При малейших физических нагрузках отдышка и сердцебиение;
- Мигрень и головокружение;
- Бледность кожи.
Анализы и диагностика
Для определения степени тяжести анемии необходимо посетить терапевта и сдать общий анализ крови на определение:
- Норму красных кровяных телец (эритроцитов). Отклонение связано с нарушением кровообращения – кислородным голоданием;
- Ретикулоциты (reticulum). Повышение наблюдается при большом количестве потери крови. Понижение – почечная недостаточность или поражен костный мозг;
- Гемоглобин. Низкий говорит, что в организме произошел аутоиммунный сбой, кровопотеря, инфекционные заболевания;
- Гематокрит (анемнизация). Если они повышены в крови, то сопровождается расстройством ЖКТ, понос и рвота, сильное потоотделение;
- Объем эритроцитов MCV. Понижение этих показателей говорит о железодефиците (железодефицитная анемия) и сидерообластной анемии;
- Количество лейкоцитов. У взрослых мужчин норма от 4,1 – 9,1 * 109 Ед/л. Пожилых мужчин (от 60 лет) – 3,85 – 8,6 * 109 Ед/л;
- Тромбоциты. Пониженные говорят о поражении печени, заболеваниях щитовидной железы, инфекционные заболевания. Повышение – лейкоз, опухоли печени и почек, туберкулез.
- Общий анализ крови на железо (ОЖСС).
После ряда анализов врач может с точностью определить, какая форма анемии и метод ее лечения.
Железодефицитная
Причины
- Большая потеря крови;
- Донорство;
- Люди, которые употребляют вегетарианскую еду;
- Голодание и посты;
- Анорексия;
- Дефицит трансферрина (Tf).
Признаки
- Бледная и сухая кожа;
- Поврежденные без блеска волосы;
- Плохие ногти (ломкие);
- Заеды возле рта;
- Трещины на языке;
- Изменение обоняния и вкусовых качеств;
- Недержание мочи;
- Сбой иммунной системы;
- Часты инфекционные и вирусные заболевания;
- Отечность рук и ног.
Так же к основным симптомам нередко могут добавиться и второстепенные – повышение температуры (37,2 ℃), рассеянность.
Лечение
- Прием лекарств на основе железа;
- Фитотерапия;
- Устранение причины, вызвавшей железодефицитную анемию;
- Диета, содержащая продукты, в составе которых много железа – печень, телятина, почки.
Норма гемоглобина в крови
| Возраст/лет | Мужчины/норма г/л |
| 18-35 | 133-174 |
| 36-55 | 132-171 |
| От 60 лет | 125-175 |
Пожилой возраст
У мужчин старше 60 лет анемия появляется зачастую из-за наличия хронических заболеваний, опухолей, заболеваний сердца и сбоя иммунной системы. Это одна из главных причин, вторая – плохая экология, питание, недостаток железа в организме соответственно.
Причины
- Кровотечение;
- Геморрой;
- Язва желудка;
- Болезнь Крона;
- Различные онкозаболевания;
- Болезни кишечника;
- Недостаток витамина В12, фолиевой кислоты.
Симптомы
- Головокружение и потеря сознания;
- Бледная кожа;
- Слабость организма;
- Рассеянность;
- Невнимательность;
- Быстрая утомляемость.
При любых признаках и сбоях в организме в пожилом возрасте мужчине необходимо проходить полное обследование, сдать ряд анализов для постановки правильного диагноза и выявления конкретного вида анемии.
Лечение
- Диета, коррекция рациона больного;
- Фитотерапия;
- Лечебная физкультура, процедуры;
- Медикаментозное лечение, в составе которого железо.
При легкой анемии – таблетки, при тяжелой – внутривенное введение препаратов. При правильном лечении и соблюдении диеты результат не заставит долго ждать. Подписывайтесь на наш сайт. Узнавайте много нового. Будьте здоровы!
Как определить разрыв селезенки и чем он опасен?
Разрыв селезенки – состояние, при котором нарушается целостность данного органа. Обычно это происходит в результате травмы, при сильном ударе в район левого подреберья или в нижнюю часть левой половины грудины. Нередко разрыв селезенки возникает одновременно с травматическими повреждениями внутренних органов брюшной полости. При этом возникает сильная боль в левом подреберье и симптомы потери крови.
Разрыв селезенки: что это такое?

Шум в ушах, головокружение, одышка – одни из симптомов разрыва селезенки, при которых немедленно нужно обратиться за медицинской помощью
Такая травма довольно часто встречается при падении с большой высоты, ДТП, природных, промышленных и железнодорожных катастрофах. Разрыв селезенки способен провоцировать развитие внутренних кровотечений. Чтобы не допустить развития данного осложнения, необходимо выполнить операцию как можно скорее.
В зависимости от количества пострадавших органов, подобные повреждения могут быть:
- Изолированными, когда поражается только селезенка.
- Множественными, когда произошло повреждение нескольких органов.
В большинстве случаев одновременно с селезенкой повреждается брыжейка, печень и толстая кишка. Возможны также переломы ребер и позвоночника, повреждения грудной клетки, переломы костей и таза, черепно-мозговые травмы. Устранение подобных патологий осуществляется абдоминальными хирургами и травматологами.
Селезенка является паренхиматозным органом, который располагается в левой части брюшной полости, за желудком. Данный орган не относится к числу жизненно важных, хоть и выполняет ряд важных функций. Это основной источник лимфоцитов, продуцирующий антитела и занимающийся разрушением старых эритроцитов и тромбоцитов. Также селезенка выполняет функцию депо крови.
Симптомы
Симптомы разрыва селезенки могут быть очень обширными. Проявления в данном случае зависят от того, насколько серьезными являются повреждения и как давно они возникли.
Если после травматизации прошло относительно немного времени, то возможны такие симптомы при разрыве селезенки:
- состояние пациента постепенно ухудшается, присутствуют признаки острой потери крови;
- выражена болезненность в районе левого подреберья и верхних отделов живота;
- левое плечо и частично лопатка являются болезненными.
Пальпация позволяет выявить у пациента боли различной интенсивности. Брюшная стенка напряжена в той или иной степени. Если речь идет о шоковом состоянии или коллапсе, то мышцы живота пациента могут быть расслабленными. При сильных внутренних кровотечениях перкуссия живота показывает притупление звука.
Спустя несколько часов после получения травмы у пострадавшего развивается парез кишечника. Данное состояние сопровождается вздутием живота, задержкой газов и отсутствием дефекации.
Помимо местных симптомов, у пациента могут присутствовать признаки острой нарастающей кровопотери. К ним относится:
- бледность;
- снижение артериального давления;
- холодный липкий пот;
- учащенный пульс;
- тошнота и рвота;
- сильная слабость, которая прогрессирует;
- шум в ушах и одышка;
- головокружение.
Через какое-то время возможно развитие двигательного возбуждения, после чего пациент может потерять сознание. Пульс учащается до 120 ударов в минуту, а артериальное давление не достигает отметки 70 мм.
Большинство вышеописанных симптомов повреждения селезенки не указывают непосредственно на ее разрыв. Они характерны для большинства травматических повреждений органов брюшной полости. Для установления точной причины кровотечения клинических признаков будет недостаточно. Здесь необходима профессиональная диагностика.
Причины

Неосторожное падение с высоты – одна из самых частых причин разрыва селезенки у детей
Подкапсульный разрыв селезенки может произойти как у взрослого, так и у ребенка. У детей причинами возникновения такой патологии являются следующие факторы:
- драки, в ходе которых ребенок получает сильные удары в грудную область;
- дорожно-транспортные происшествия;
- падение с большой высоты.
Предрасполагающими факторами к развитию разрыва селезенки у взрослого являются:
- занятия различными видами единоборств, включая бокс;
- отсутствие нормального развития брюшных мышц;
- спленомегалия;
- повышенная двигательная активность;
- полнокровие органа;
- занятия экстремальными видами спорта;
- повреждения ребер;
- тонкая капсула селезенки;
- чересчур рыхлая паренхиматозная ткань;
- селезенка имеет низкую подвижность.
Причиной разрыва селезенки могут стать тяжелые роды. Реже орган повреждается крупным новообразованием, типа кисты или опухоли.
Факторы риска
Вероятность разрыва селезенки в значительной степени увеличивается при наличии следующих предрасполагающих факторов:
- тонкая капсула органа является недостаточно прочной;
- селезенка имеет малую подвижность;
- полнокровие органа.
Данный орган надежно защищен от травм ребрами. Однако при значительном механическом воздействии возможно возникновение травмы. Прочность селезенки зависит от таких факторов:
- положение пострадавшего в момент физического воздействия;
- степень кровенаполнения органа;
- дыхательная фаза;
- наполнение желудка и кишечника.
У некоторых пациентов разрыва селезенки не наступало даже при переломе нижних ребер. Естественно, подобные случаи можно считать счастливым стечением обстоятельств, однако прочность органа действительно может варьироваться в зависимости от вышеописанных факторов.
Классификация

Чаще всего наблюдаются одномоментные разрывы селезенки с немедленным возникновением кровотечения в брюшную полость
Разрыв селезенки может быть нескольких видов:
- Разрыв капсулы. При этом значительных повреждений паренхимы не наблюдается.
- Контузия. В данном случае разрывается один из участков паренхимы с сохранением целостности капсулы органа.
- Одномоментный разрыв. Капсула и паренхима разрываются одновременно.
- Двухмоментный разрыв селезенки. Изначально повреждения возникают в паренхиме, а капсула разрывается спустя определенный промежуток времени.
- Мнимый двухмоментный разрыв. Предполагает развитие повреждений в капсуле и паренхиме. После этого наблюдается самостоятельная тампонада. В данном случае кровотечение прекращается еще до того, как у пациента появляется выраженная клиническая симптоматика, поскольку кровяной сгусток быстро закрывает возникшее повреждение. Через какое-то время происходит его вымывание током крови, а потому кровотечение открывается с новой силой.
- Мнимый трехмоментный разрыв. Предполагает развитие двухмоментного разрыва, после которого наблюдается самостоятельная тампонада. Спустя какое-то время у пациента развивается свободное позднее кровотечение.
Если в паренхиме селезенки уже имеется подкапсульная или центральная гематома, то для разрыва капсулы будет достаточно кашля, чихания, резких движений при ходьбе. Повышение давления в селезенке может возникнуть и при повороте в постели.
Двухмоментные разрывы встречаются достаточно редко. Среди всех случаев закрытых повреждений селезенки их доля составляет всего 12%.
Большая часть разрывов являются небольшими и характеризуются наличием смазанной симптоматики. Поэтому диагностика обычно проводится не ранее, чем спустя несколько часов после травмы, когда состояние больного резко ухудшилось ввиду продолжающейся потери крови и ее скопления в брюшной полости.
Диагностика
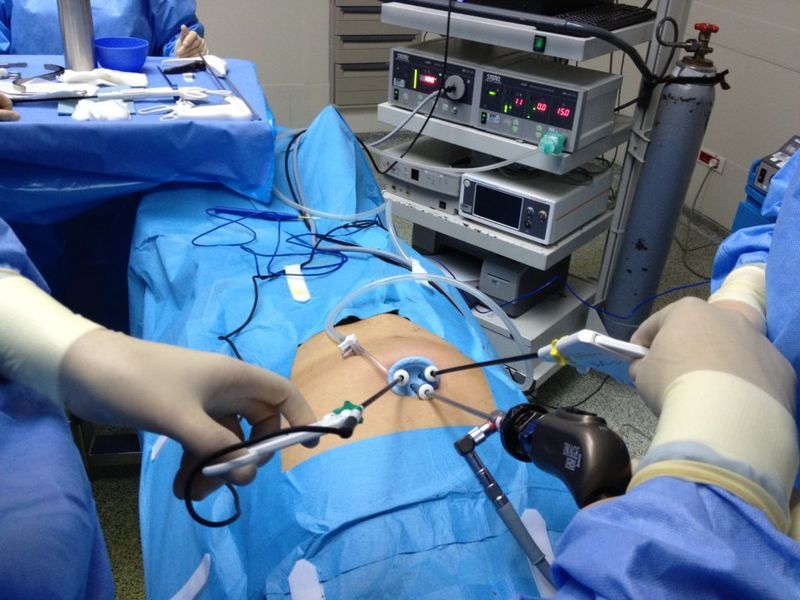
В настоящее время в связи с широким распространением эндоскопических методов все большее значение в диагностике разрывов селезенки приобретает лапароскопия
На начальных стадиях развития патологии анализы крови обладают малой информативностью. Это объясняется тем, что ввиду запуска механизмов компенсации состав крови может в течение нескольких часов оставаться в нормальных пределах.
Для точной постановки диагноза необходимо выполнить следующие инструментальные методики:
- Рентгенография. Обычно выполняется рентген двух отделов: грудной клетки и брюшной полости. Методика позволяет выявить разрыв селезенки по следующим признакам: смещение левой части ободочной кишки, определение гомогенной ткани слева под диафрагмой, расширение желудка, ограничение подвижности селезенки.
- Лапароскопия. Методика позволяет в течение короткого времени выявить кровотечение, локализованное в брюшной полости. Это эндоскопическая процедура, благодаря которой врачам удается установить источник кровотечения.
- Ангиография. Данная процедура требует значительных временных затрат, а потому применяется в современной диагностике разрывов селезенки крайне редко. К тому же очень сложно найти хорошее оборудование и опытных специалистов.
- Лапароцентез. Выполняется в том случае, если специалист не располагает эндоскопическим оборудованием для проведения диагностики. Предполагает осуществление прокола передней брюшной стенки специальным полым инструментом, через который вводится катетер для выполнения аспирации (отсасывания) содержимого брюшной полости. Хоть эта методика и позволяет выявить факт наличия кровотечения в брюшную полость, она недостаточно информативна для определения его источника.
Особенности лечения
Поскольку кровотечения, возникающие при разрыве селезенки, практически никогда не останавливаются сами собой, то оперативное вмешательство должно быть проведено на ранних этапах развития патологии.
Классической травматологической методикой, применяемой при разрыве органа, является удаление селезенки. Однако на данный момент возможно и проведение органосохраняющих процедур. Одна из таких операций предполагает ушивание ран селезенки.
Полное удаление органа рекомендуется при наличии обширных разрывов, размозжений, сквозных и рваных ран, а также при невозможности выполнить процедуру ушивания раны. Однако специалисты пытаются сделать все возможное для того, чтобы сохранить орган, ведь селезенка играет в человеческом организме целый ряд важных функций.



