Симптомы васкулита у взрослого
Какие факторы вызывают геморрагические высыпания
Некоторые заболевания проявляются высыпаниями на теле — сыпью. Эти изменения на кожном покрове могут быть разнообразными. Геморрагическая сыпь (васкулит) – это недуг, поражающий многие органы в организме. Видимые признаки появляются при повреждении кожных капилляров.
Особенности васкулита
На коже образуются типичные – мелкие, похожие на сосудистые звездочки, фиолетовые пятна.
Геморрагическая сыпь появляется, когда повреждаются кровеносные капилляры и эритроциты выходят из кровеносных сосудов. Чаще всего высыпания не пальпируются, кроме случаев воспаления стенок кровеносных сосудов.
Геморрагический васкулит, от схожих кожных аномалий можно отличить путем надавливания — пятно не меняет цвета и не пропадает. По внешнему виду сыпи врач может поставить предварительный диагноз. При разных болезнях высыпания имеют разную конфигурацию, размер и окраску васкулита.
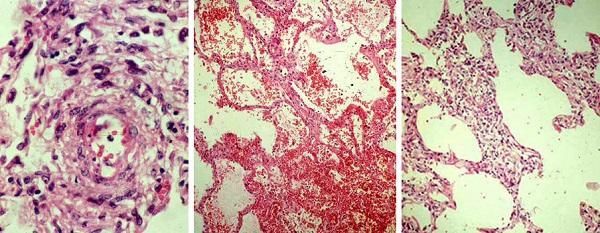 Виды геморрагического высыпания
Виды геморрагического высыпания
Симптомы
Необходимо не пропустить первые признаки васкулита, так как при данном недуге возможны тяжелые осложнения.
Заподозрить геморрагический диатез у детей можно по появившейся сыпи на самых чувствительных местах на коже. Это может быть кожа на ягодицах, на сгибах ножек или ручек. Возможно ее появление на лице или на ладошках/ступнях. Труднее всего установить диагноз при появлении сыпи на ногах, что случается чаще всего. Подобное высыпание (васкулит на ногах) возможно не только при геморрагическом диатезе. Впоследствии, на месте синяков остаются следы в виде пигментации и шелушения.
Следующее возможное проявление – это заболевание суставов, чаще всего коленного или голеностопа. У больных периодически возникают болевые ощущения (в лучшем случае), но могут возникнуть и воспаления.
Еще геморрагический диатез может себя проявить и резкой болью в брюшной полости, расстройством в работе ЖКТ, высокой температурой. В тяжелых случаях возможно желудочное кровотечение.
Каковы причины геморрагического васкулита, когда развивается геморрагическая сыпь – еще не до конца понятно. Когда клетки собственной кровеносной системы для организма становятся «чужими» и иммунная система начинает с ними борьбу, что повышает проницаемость сосудов.
Подобные симптомы васкулита чаще всего выявляются у детей старше 3-х лет, особенно у мальчиков. Но случаи возникновения патологии были диагностированы в любом возрасте.
Если у ребенка или взрослого на теле появились признаки геморрагической сыпи, то необходима срочная госпитализация. Необходимо определить причины появления подобных высыпаний на теле, оказать первую медицинскую помощь. Независимо от общего состояния пациента и присутствия у него прочих симптомов болезни.
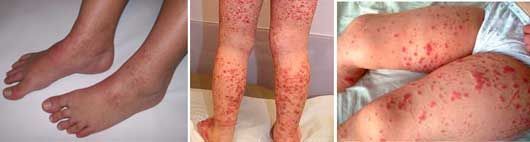 Геморрагическая сыпь на ногах у ребенка
Геморрагическая сыпь на ногах у ребенка
Провоцирующие факторы
На развитие геморрагического диатеза влияют некоторые заболевания. Это может быть:
- Нарушение в выработке ферментов, действующих на свертываемость крови (при данной патологии возникает обильное кровотечение).
- Понижение количества тромбоцитов, отвечающих за создание тромбов на пораженном участке.
- Воспалительные процессы в кровеносных сосудах, повлекшие за собой их ломкость.
Геморрагическая сыпь на ногах и теле образуется и по другим серьезным причинам. Укусы клещей, заболевание скарлатиной, нарушение кровотока, прием некоторых лечебных препаратов. Первопричиной могут оказаться и наследственные факторы и инфекционные болезни, прием некоторых видов медикаментов, а также всевозможные патологии, возрастные изменения, влияющие на структуру кровеносных сосудов. Возрастные изменения в организме так же могут служить первопричиной
Если геморрагическая сыпь появилась у ребенка, то очень важно проверить на наличие наследственных патологий, таких как болезнь гемофилия или же заболевание фон Виллебранда.
Характерными проявлениями при гемофилии являются появления подкожных гематом. Главной опасностью этого заболевания считаются обширные кровотечения при любой травме, как внутренние, так и внешние. Гемофилия — заболевание мужчин.
Для заболевания фон Виллебранда типично проявление высокой ломкости капилляров, вследствие чего образуются гематомы (синяки на теле).
Также геморрагическая сыпь сопровождает иные виды не менее тяжелых патологий: амилоидоз, гранулематоз Вегенера, тромбоцитопеническая пурпура. Эти заболевания требуют срочного лечения.
Патология кожного покрова (гемо сидероз кожи) проявляет себя красной сыпью, которая со временем изменяет окраску на желтоватый или серобурый.
Появление на коже лица геморрагической сыпи может быть признаком довольно опасной болезни — менингококкового вирусного заболевания.
Если у ребенка, перенесшего скарлатину или ангину, появляется геморрагическая сыпь, то потребуется обследование, чтобы исключить серьезные нарушения микрососудов.
Также необходимо с вниманием отнестись к высыпаниям после любых травм, прививок или переохлаждения, а также расположенного к диатезу.
При появившихся симптомах требуется консультация у ревматолога. Терапия проводится в условиях стационара, с соблюдением постельного режима. Если лечение было проведено своевременно и правильно, то выздоровление будет обязательно.
Методы лечения
Подобные высыпания требуют неотложной консультации. Сама геморрагическая сыпь не лечится, так как это внешнее проявление другого заболевания, последствия которого могут быть опасными. Поэтому лечение сыпи сводится к выяснению вопроса: что это такое и устранения причин выявленного заболевания.
Очень важно обнаружить первопричину сыпи для своевременного устранения. Только специалист сможет поставить правильный диагноз. Врач, собрав результаты осмотра, анализов и других диагностических процедур, установит диагноз и назначит требуемое лечение васкулита.
Следует помнить, что у каждого заболевания скорость его развития и тяжесть протекания сильно отличаются. И в некоторых случаях может оказаться, что время упущено. По этой причине, едва только на коже замечены высыпания, следует срочно отправляться в клинику.
В отдельных случаях возможна неотложная госпитализация. Особенно часто причиной геморрагической сыпи считают воспалительные процессы в сосудистой системе, васкулит. Лечение васкулита на коже базируется на использовании специальной терапии.
В первую очередь обращают внимание на степень заболевания. При легкой форме протекания заболевания проводят симптоматическое лечение. При тяжелой форме, терапия направлена на уменьшение выработки ферментов, производящих клетки, которые разрушают сосуды.
Васкулит не излечивается полностью. Лечение проводится только при обострении заболевания. При заболевании геморрагическим васкулитом случаются стадии обострения, стихания, ремиссии.
В период ремиссии лечение высыпания, хватает наблюдения. Васкулит на теле встречается не часто, поэтому наблюдаться необходимо у врача-ревматолога, назначившего конкретное лечение.
Другие методы лечения
Помимо медикаментозного существуют другие методы терапевтического воздействия:
- При необходимости быстрого снятия воспалительных процессов применяют пульс-терапию. Он включает в себя непродолжительный курс значительных доз кортикостероидов внутривенно.
- Плазмаферез – метод сепарации крови за пределами тела больного.
- Также прописывают препараты для поддержания работоспособности органа, затронутого васкулитом.
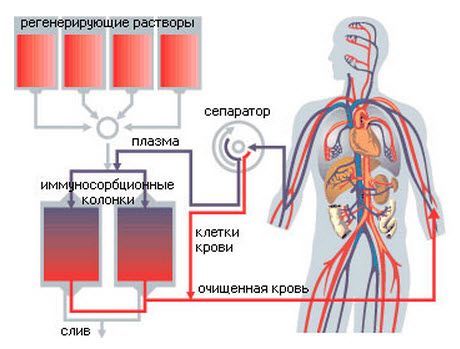 Процедура плазмафереза
Процедура плазмафереза
В некоторых случаях геморрагический диатез у детей и взрослых может быть вызван вирусом или приемом некоторых лекарств. Или же быть следствием пищевой аллергии. Исключение первопричины позволяет вылечить это заболевание.
Влияние приема лекарств
Во врачебной практике лечение геморрагической сыпи проводят в основном кортикостероидными препаратами, имеющими побочные действия.
По сути, стероидные препараты – это искусственно созданные заменители гормона кортизола. При их приеме в организме повышается их уровень, на что сразу же реагирует организм. Его участие в обменном процессе оказывает большое влияние на функционирование всех без исключения органов.
При наличии других заболеваний необходимо внимательное отношение к изменению симптоматики:
- Гипертоники могут столкнуться с повышением давления, хотя сами по себе стероиды не влияют на давление.
- При заболевании сахарным диабетом, пациенты регистрируют повышение уровня сахара в крови.
- Возможны резкие перепады в настроении, бывают периоды бессонницы.
- Прием стероидов влияет на показатели кислотности. Возможно обострение гастрита, возникновение бессимптомной язвы. Это происходит вследствие повышения кислотности желудочного сока.
- Прием стероидов может спровоцировать ожирение и остеопороз. Излишнее накопление жира в одном случае. И выведение кальция из костей — в другом.
- Возникают отеки, из-за задержки жидкости в клетках организма. Происходит замещение калия натрием.
- Другая группа медикаментов, применяющаяся при лечении геморрагической сыпи — цитостатики. Эти препараты влияют на ДНК, подавляя быстрый рост клеток.
Побочный эффект затрагивает в первую очередь быстро делящиеся клетки эпителия. На коже могут возникнуть покраснения, гнойные проявления, шелушение. Со стороны ЖКТ появляется тошнота, рвота, на слизистой образуются воспаления вплоть до эрозии. Возникают воспалительные процессы в мочевом пузыре. Возможны нарушения в функционировании почек, с появлением крови в моче. В мочеполовой системе происходит сбой в выработке сперматозоидов.
У беременных прием цитостатиков может спровоцировать замедление в развитии плода. Самый опасный эффект при приеме цитостатиков заключается в возможных изменениях костного мозга, где вырабатываются форменные элементы.
Знания о побочных эффектах никоим образом не должны быть причиной отказа от их приема. Так как при длительном воспалении возможны необратимые процессы в органах, что может привести к необходимости пересадки поврежденного органа. Поэтому необходимо проконсультироваться с лечащим врачом о минимизации их влияния на организм.
От больного зависит точность в исполнении рекомендаций врача и контроле за течением болезни. Это заболевание нельзя пускать на самотек.
Основные симптомы и признаки гепатита у взролого
Гепатит – одна из наиболее распространенных печеночных патологий. При этом происходит изменение клеток органа. На первых этапах заболевания чаще всего протекают бессимптомно, что очень опасно, так как лечение не проводится, и это может привести к серьезным последствиям.
 Появлению болезни способствуют разные причины. В последние годы регистрируется увеличение количества вновь заболевших, что связано со снижением социальной ответственности людей, а также пренебрежением элементарными правилами гигиены.
Появлению болезни способствуют разные причины. В последние годы регистрируется увеличение количества вновь заболевших, что связано со снижением социальной ответственности людей, а также пренебрежением элементарными правилами гигиены.
Распознать гепатит самостоятельно можно, однако часто необходимость в этом у человека возникает тогда, когда болезнь уже затронула значительную часть ткани печени.
Рассмотрим, на какие признаки стоит обратить внимание, чтобы определить патологию как можно раньше, и какие отличия симптомов у разных типов болезни.
Классификация патологии
Итак, гепатит – это болезнь, характеризующаяся наличием воспалительного процесса в тканях печени. Причины заболевания могут быть разными. Специалисты при постановке диагноза сразу же определяют вид заболевания. Как правило, для первичной диагностики достаточно визуального осмотра и опроса больного, однако для назначения лечения обязательно будут проведены дополнительные диагностические мероприятия: общий и биохимический анализ крови, ПЦР, УЗИ, биопсия.
В зависимости от причины гепатит бывает:
-
Инфекционный.
В данном случае патологические процессы вызывает инфекция, которая попала сюда извне. В свою очередь, этот вид подразделяется на типы – А, B, C, D, E. Заражение каждым типом гепатита имеет свои пути и особенности.

Все эти типы относят к гепатитам, однако механизм развития патологии значительно отличается. Например, при гепатите С вирус повреждает гепатоциты, что приводит к перерождению ткани в фиброзную.
Наиболее известный гепатит В проявляется себя постепенным изменением белковых структур. Нередко повреждение имеет региональный характер, то есть затронута не вся печень. Орган перестает нормально функционировать. Особенно сильно при этом накапливается билирубин, что и приводит к изменению оттенка кожи на желтый.
Механизм развития токсического гепатита схож с заболеванием по типу С, с той лишь разницей, что он очень часто приводит к некрозу части органа.
Болезнь Боткина
Всем известная Болезнь Боткина – это и есть гепатит по типу А. Из всех форм болезни этот считается наиболее легким, поскольку он не ведет к сильным хроническим изменениям органов. Уровень смертности также очень низок – менее 0,5 %. Статистические данные говорят о цифре в 1,5 млн человек, которые ежегодно переносят эту болезнь. На самом деле у части пациентов болезнь протекает бессимптомно, а потому цифры вполне могут быть выше.
Стадии
При попадании патогена в кровь симптомы появляются не сразу. В среднем инкубационный период составляет 10-45 дней, хотя описаны случаи, когда первые признаки появлялись и чуть ранее – 8 дней, и позднее 50 суток от инфицирования. Если в эти дни человек сдаст анализ крови, то он обнаружит повышение печеночных ферментов.
При дальнейшем исследовании может быть выявлен вирус гепатита А в свободной циркуляции, однако на практике таких случаев очень мало, поскольку мало кто регулярно сдает анализ крови для собственного контроля ее компонентов.
При описывании симптомов болезни прослеживаются четкие этапы:
 Вялость, недомогание, повышенная утомляемость.
Вялость, недомогание, повышенная утомляемость. Очень неспецифичные признаки, которые можно спутать с чем угодно. Чаще всего люди грешат на стрессы и нагрузку в профессиональной деятельности, хотя на самом деле это и есть первичные признаки общей интоксикации.
В добавление к этому появляется лихорадка, озноб, гипертермия тела. Температура может доходить до 38-39 градусов, хотя у части пациентов она субфебрильная и не превышает 37. Это зависит от собственного иммунитет человека. Чем иммунный статус человека выше, тем больше вероятности для явного проявления этого признака гепатита А.
Этот этап длится в общей сложности 3-7 дней.
Происходит пожелтение слизистой под языком, а затем и кожи, а также белков глаз.
Это связано с накоплением в организме билирубина. Несмотря на такой явный признак заболевания, часть пациентов все еще не замечает развития желтухи, и им говорят об изменениях окружающие люди. Наблюдается потемнение мочи. Излишки билирубина начинают выходить через выделительную систему, в частности – через почки. Кал же, наоборот, становится светлым и приобретает почти молочный оттенок.
Пациент может почувствовать боль в правом подреберье, в особенности – при надавливании на эту область. Это связано с отеком органа, который является следствием активизации воспалительного процесса. Отдельными неспецифичными симптомами в этот период являются различные проблемы с пищеварением (вздутие, тошнота, запоры), ломота в теле и сухость кожи, которая сопровождается зудом.
Второй период занимает до четырех недель.
Симптомы, которые появились очень быстро, проходят долго. У части пациентов полное исчезновение симптоматики может занять до полугода.
Некоторые особенности проявления
Существует и безжелтушная форма гепатита А, и встречается она не так уж и редко. Именно этим обусловлено то, что часто антитела к вирусу в крови имеются у пациентов, которые утверждают, что не болели этим недугом. Остальные клинические проявления у таких людей также были, однако они отнесли их к другим заболеваниям, например, ОРВИ.
Бесследно ли проходит гепатит А для пациента, или этот диагноз в анамнезе может принести немало проблем? В большинстве случаев последствия для здоровья не появляются.
Что может ожидать пациента:
- холецистит;
- дискинезия желчных путей;
- хронический панкреатит.
В группе риска – больные, которые во время лечения от гепатита А не соблюдали все рекомендации врача. Также последствия наиболее часто настигают лиц, злоупотребляющих алкоголем, а также тех, у кого были патологии этого органа ранее.
Симптоматика парентеральных вирусных форм
Формы гепатита С и В также проходят в развитии три этапа:
Длиться такое недомогание может от полутора до шести месяцев. Если больной в это время сдаст анализ крови на инфекционный гепатит, то обнаружит вирус в крови, но на практике таких случаев бывает крайне мало.
Параллельно с этим происходит снижение основной функции печени – переработка токсинов и выведение их из организма. Постепенно они накапливаются, и значительное увеличение их концентрации становится опасным для деятельности других органов и систем. Описанный процесс достаточно длительный, и в конечном итоге он приводит к циррозу.
 При затяжной стадии говорят о хронической форме болезни. Она характеризуется:
При затяжной стадии говорят о хронической форме болезни. Она характеризуется:
- расстройством сна;
- упадком сил;
- плохим самочувствием в утренние часы;
- непереносимостью даже простейших физических нагрузок.
В дальнейшем к этим симптомам добавляются жалобы на работу органов пищеварения – горечь во рту, ухудшение аппетита, непереносимость жирной пищи. Нередко начинают кровоточить десна, а также начинается носовое кровотечение, что сопровождается легким повышением температуры. При гепатите С больной может чувствовать суставные боли.
Хронизация гепатита В и С опасна тем, что воздействие вируса оказывает необратимые последствия для организма. Человек долгие годы, порой до 20 лет, считает себя абсолютно здоровым и не уделяет достаточно внимания каким-то мелким, по его мнению, признакам недомогания.
При гепатите С спустя 10-14 лет наступает новая вспышка болезни. Печень и селезенка уже увеличены настолько, что исправить ситуацию медикаментозным способом очень сложно. Остается еще 3-4 года, и пациенту будет поставлен диагноз «цирроз», и это – при лучшем стечении обстоятельств.
Если же человек злоупотребляет алкоголем, не отказывается от жирной пищи и принимает массу медикаментов, обладающих гепатотоксическим действием, то развитие повторной вспышки будет происходить намного быстрее.
Признаки невирусных форм заболевания
Кроме гепатита вирусной природы, существуют также другие формы этой патологии, невирусной природы. Они могут возникать как вследствие интоксикации, так и негативного воздействия иммунных механизмов самого организма. Признаки этих патологий имеют некоторые отличия.
Аутоиммунный тип
Первая стадия аутоиммунного гепатита также имеет неспецифические симптомы:
- снижение работоспособности;
- постоянная усталость;
- боли в суставах (но без отечности, как при артрите).
Желтушность на этой стадии также может быть явной, а может проявляться латентно, очень слабо. Анализ на гепатит других форм окажется отрицательным, и больного начинают лечить от других заболеваний, вплоть до волчанки, системного васкулита или ревматоидного артрита.
Далее желтуха начинает прогрессировать, в области правого подреберья появляется постоянная боль, что говорит о значительном увеличении органа.
Может начаться воспаление почек или сердечной мышцы. Эти симптомы дополнительно сбивают врача и ведут его по ложному следу. В конечном итоге происходят изменения во многих органах. Состояние клеток печени приближается к тому, что принято называть циррозом.
Главный критерий диагностики этой болезни – ответ организма пациента на глюкокортикостероиды. Для вирусных форм гепатитов это нехарактерно. Лечение длительное, сложное, комбинированное, включает в себя не только прием медикаментов для восстановления функции печени, но и физиотерапию, плазмоферез и другие методы.
Поражение печени токсинами
Токсический гепатит также может протекать в острой и хронической форме. Главное отличие от других типов заболевания – быстрое появление первичных признаков. Обычно симптомы появляются уже спустя 48 часов после поступления в организм токсических элементов, однако если токсический гепатит связан с приемом лекарственных средств, то срок может быть до нескольких суток после начала медикаментозной терапии.
Симптоматика первой стадии схожа с той, что наблюдается при вирусном гепатите. Длится такое состояние от 1 недели до нескольких месяцев. При дальнейшем поступлении в организм токсинов больного начинают беспокоить такие признаки: 
- болевой синдром под правым ребром, может распространяться на руку;
- нежелание есть;
- ощущение горечи.
Вообще клиническая картина этого типа гепатита очень скудна, однако биохимические анализы крови уже способны выявить немалые изменения. Если токсический гепатит вызван приемом лекарств, то при отмене препаратов болезнь отступит, и организм сам восстановится. В остальных случаях, в особенности при отравлении ядами, требуется стационарное лечение.
Главное отличие симптоматики аутоиммунного и токсического гепатита – факторы, которые предшествовали началу заболевания. Если их не было, но клиническая картина говорит о наличии заболевания, то это аутоиммунный гепатит. Если начало симптоматики сопряжено с терапией другой болезни, изменениями в профессиональной деятельности (особенно в строительной и химической отрасли), то следует говорить о гепатите, вызванном воздействием токсинов.
Что делать при обнаружении признаков патологии?
Первое, что должен помнить человек, – это не игнорировать незначительные симптомы болезни, такие как упадок сил, боль в правом боку, общее недомогание. Даже ОРВИ требует профессиональной терапии, которую должен подбирать врач, что уж говорить о более серьезных заболеваниях.
Второе правило – полная диагностика. Больной должен обязательно посетить специалистов – инфекциониста и гепатолога. Нелишним будет и посещение гастроэнтеролога. Более того, если болезнь все же изменила состояние печени, то консультации с гепатологом следует сделать регулярными.
Наконец, не стоит пренебрегать дополнительными рекомендациями, в частности, по изменению образа жизни и рациона. Уменьшение в потребляемой пище жирных продуктов помогает печени быстрее восстановить свои функции, а человеку – вновь почувствовать себя здоровым.
Воспаление сосудистой и сетчатой оболочки — хориоретинит глаза: причины, симптомы, лечение

Если воспалительный процесс охватывает сосудистую (хориодея) и сетчатую (ретина) оболочки глаза, то заболевание называется хориоретинитом. При этой патологии появляются точки или черные пятна в поле зрения, нарушается приспособление к темноте, могут быть вспышки света (фотопсии) и изменения восприятия размеров предметов. Часто имеет скрытое течение. Лечение проводится антибиотиками, противовоспалительными препаратами, гормонами.
? Читайте в этой статье
Виды хориоретинита глаза
Для постановки диагноза требуется определить место расположения воспаления, его распространенность, вариант течения хориоретинита. Поэтому существует подразделение патологии их на разные клинические формы.
Активный и неактивный
Часто бывает скрытое болезни, без активного воспаления. При осмотре глаза можно увидеть плотные очаги поражения или визуальные признаки вообще отсутствуют. Зрение понижено, но стабильно, нет ухудшения состояния. При активном варианте больные ощущают прогрессирующую утрату зрения, высокую утомляемость при зрительной работе, общее недомогание.
Место развития хориоретинита
Центральный, серозный, периферический
В зависимости от области поражения выделяют центральный (макула, желтое пятно) и периферический (зубчатая линия) хориоретинит. По характеру воспалительной реакции макулярный протекает в виде серозного (негнойного) процесса. Также бывают и экваториальные (область экватора глаза) и перипапиллярные (около глазного нерва) типы болезни.
Очаговый, мультифокальный, диффузный
Зона воспалительного процесса может находиться только в одном участке при очаговом поражении. Мультифокальным называется хориоретинит при наличии нескольких очагов (фокусов). Такой вариант заболевания протекает с более существенным снижением зрения. При диффузном типе отмечается тяжелое течение болезни, так как очаги имеют склонность к слиянию.
Острый и хронический
Если заболевание начинается внезапно, его симптомы прогрессируют на протяжении не более 3 месяцев, а затем наблюдается обратное развитие патологического процесса, то хориоретинит считается острым. При вялотекущем волнообразном течении периоды обострения чередуются с ремиссией. Такое заболевание относится к хроническому.
А здесь подробнее об отслоении сетчатки глаза.
Причины появления
Факторами, которые провоцируют поражение сосудистой и сетчатой оболочек, являются:
- вирусы – ВИЧ, герпес, цитомегаловирус;
- бактерии – туберкулез, сифилис, стафило- и стрептококки, хламидии;
- паразиты – токсоплазма, чаще внутриутробное поражение;
- травмы с разрывом оболочек глаза;
- аллергические и аутоиммунные болезни;
- операции на глазах;
- кровоизлияние в сосудистый слой;
- распространение инфекции при болезнях глотки, миндалин, ушей, гайморовых пазух.
Высокая степень близорукости способствует более тяжелому протеканию болезни и облегчает инфицирование увеального (сосудистого) тракта.
Симптомы у ребенка и взрослого
Если очаг воспаления находится на периферии глаза, то днем пациенты могут не ощущать дискомфорта, а сжижается только сумеречное зрение. При распространенном или центральном процессе перед глазами возникает затуманивание, плавающие точки, пятна, пелена. Помутнение содержимого глаза вызывает признаки близорукости. При тяжелом течении хориоретинита больные жалуются на:
- отсутствие бокового или центрального зрения (выпадение частей зрительного поля);
- вспышки света в глазах;
- искажение предметов – части или весь объект кажется больше или меньше, чем есть на самом деле;
- нарушение восприятия цветов;
- затруднение при ориентации в темноте.
При увеличенном накоплении воспалительного выпота повышается внутриглазное давление, вплоть до вторичной глаукомы. При гнойных процессах возможно поражение зрительного нерва. Исходом воспаления может быть:
- уплотнение экссудата;
- переход инфекции на остальные части глазного яблока;
- отслоение сетчатой оболочки;
- потеря зрения.
Хориоретинит у младенцев чаще всего является следствием токсоплазменной инфекции, полученной в период внутриутробного развития. При этом поражение глаз может быть в виде уменьшенных размеров или отсутствия одного из них, сочетающихся с патологией нервной системы и внутренних органов. При активном процессе отмечается отслоение сетчатки, кровоизлияния в глазные среды.
Методы диагностики
Для выявления заболевания используют офтальмологическое обследование:
- острота зрения – снижена при центральном типе, не корректируется линзами;
- измерение внутриглазного давления – повышается при тяжелых хориоретинитах;
- периметрия – низкая контрастная чувствительность сетчатой оболочки, сужение зрительного поля или очаговые выпадения участков;
- биомикроскопия – помутнение стекловидного тела;
- офтальмоскопия – очаги серого или желтоватого цвета, проникающие в стекловидное тело, скопление жидкости, кровоизлияния. При хроническом течении наблюдается пигментация в зоне воспаления, атрофия сетчатой и сосудистой оболочки (белое пятно);
- флуоресцентная ангиография – аневризматические расширения, симптомы васкулита, темные пятна;
- электроретинография – при осложненном течении есть нарушения функционирования сетчатки;
- оптическая когерентная томография помогает определить тип воспаления;
- УЗИ – помутневшие глазные среды.
Оптическая когерентная томография
Для выяснения причины болезни проводят:
- анализы крови на сифилис, ВИЧ, туберкулез, токсоплазмоз, герпес, цитомегаловирус;
- определение С-реактивного белка для диагностики активности воспаления;
- рентгенографию грудной клетки при подозрении на туберкулез;
- посев конъюнктивальной жидкости для выявления возбудителя инфекции и его чувствительности к препаратам.
Лечение хориоретинита глаза
При инфекционных поражениях глаза показаны антибиотики или противовирусные, противопаразитарные средства. Их назначают после определения микрофлоры и ее реакции на антибактериальные медикаменты. При травме требуется оперативное восстановление целостности глазного яблока. Наиболее распространенные препараты для консервативной терапии:
- антибиотики – Тобрамицин, Ципрофлоксацин, при сифилисе Ретарпен, Доксициклин;
- противовирусные – Лаферон, Циклоферон, Ацикловир;
- противовоспалительные – инъекции за глазное яблоко Диклофенак, закапывания Индоколлир, Дифталь;
- расширяющие зрачки для предотвращения глаукомы, сращений тканей глаза и улучшения оттока – Тропикамид, Атропин;
- гормональные – капли или мазь Гидрокортизон, ведение раствора Дипроспан под конъюнктиву;
- для ускорения восстановления сетчатки – Тауфон, Баларпан, Ретиналамин;
- рассасывающая терапия – инъекции или электрофорез Фибринолизина, Лидазы при хронических процессах.
На стадии заживления используют ультразвуковую терапию, для предотвращения осложнений может быть назначена лазерная коагуляция сетчатой оболочки. При выраженном помутнении глазных сред или отслойке сетчатки проводится витрэктомия (удаление стекловидного тела).
А здесь подробнее об операциях на сетчатке глаза.
Хориоретинит – это инфекционное, аллергическое или травматическое поражение сосудистой и сетчатой оболочки глаза. Встречается при сифилисе, туберкулезе, ВИЧ-инфекции, герпесе, у новорожденных – при внутриутробном заражении токсоплазмозом. Протекает бессимптомно на протяжении длительного времени или в виде активного процесса. Сопровождается появлением плавающих пятен, пелены перед глазами, ухудшением зрения в темноте.
При тяжелом воспалении возможна потеря зрения. Для лечения проводится комплексная медикаментозная терапия, вводят препараты за глазное яблоко и под конъюнктиву, а также антибактериальные средства широкого спектра действия и противовирусные – внутримышечно.
Полезное видео
Смотрите на видео о хориоретините глаза:
Заболевание уевит глаза одно из самых распространенных. Причины заключаются как в травмах, так и проблемах с сосудами. Симптомы — покраснение, отек. По видам выделяют передний, задний, хронический и т.д. Лечение у детей и взрослых практически одинаковое, это капли и другие препараты.
Стремительно, буквально от пары часов до 2 дней развивается тромбоз центральной вены, который приводит к потере зрения. Признаки блокировки ветви — частичная или полная слепота. Лечение необходимо начинать срочно.
Назначают ангиопротекторы и препараты с ними для улучшения сосудов, вен и капилляров. Классификация делит их на несколько групп. Лучшие и современные корректоры микроциркуляции, венотоники подойдут для глаз, ног при отеках.
Встречается отслоение сетчатки глаза преимущественно у людей пожилого возраста. Признаки — мушки, пятна, выпадение частей вида. Грозит патология слепотой, поэтому лечение должно быть начато немедленно. Это могут быть уколы, мази, операция, а также народная медицина.
Возникает атеросклероз сетчатки из-за холестериновых отложений или прочих неблагоприятных изменений в сосудах глаз. Лечение комплексное — медикаменты, витамины, лазерная коагуляция. Не помешают и народные методы.
Появляется фоновая ретинопатия у взрослых и детей. Она может быть с ретинальными сосудистыми изменениями, особенно у детей до года. Если своевременно не начать лечение, можно потерять зрение.
Болезнь ангиопатия сетчатки глаза или обоих глаз — серьезная патология, которая возникает как результат других заболеваний. Чаще всего гипертонии или диабета. Какие симптомы у ангиопатии сетчатки, сосудов, глазного дна? Как лечить ангиопатию?
Ангиопатия сетчатки глаза у ребенка зачастую становится последствием другого, основного заболевания. Она поддается лечению совместно с основной патологией.
Проводятся операции на сетчатке глаза при различных патологиях, например, отслоении, разрыве. Могут быть выполнены и по укреплению, замене. После вмешательства необходимо восстановление.



