Синдром слабого синусового узла
Синдром слабости синусового узла
Cиндром слабости синусового узла по современным взглядам на аритмии относится к комбинированным формам. Это означает, что основной клинико-электрокардиографический синдром сочетается с другим видом расстройств проводимости или автоматизма.
В частности, для его проявления характерны стойкая брадикардия (возможно из-за синоаурикулярной блокады) в комбинации с эктопическими формами аритмий:
- экстрасистолией,
- трепетанием предсердий,
- мерцательной аритмией,
- наджелудочковой пароксизмальной тахикардией.
Реже наблюдаются ускользающие сокращения и ритмы или только медленный предсердный (атриовентрикулярный) ритм. Наиболее опасным признаком служат повторяющиеся приступы асистолии из-за остановки всех источников ритма. Подобные явления называются синоаурикулярным синкопе. Чаще их провоцируют атаки пароксизма мерцания или тахикардии.
Распространенность подобных поражений характерна среди лиц пожилого возраста, независимо от пола. Но встречается и у детей при сердечной патологии. В расчете на 10000 населения слабость синусового узла находят у 3–5 человек.
В МКБ-10 синдром включен в группу «Других нарушений сердечного ритма» с кодом I49.5.
Патофизиология изменений в синусовом узле
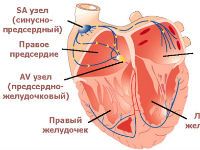
Синусовый узел лежит на границе полой вены и правого предсердия, выполняет роль водителя ритма. С ним связаны волокна нервной системы, через которые осуществляется передача «приказов» о потребности ускорения при физической нагрузке, стрессе. Поэтому узел является важной структурой приспособления и согласования сердечной деятельности с требованиями организма.
Поддерживая частоту сердечных сокращений в спокойном состоянии в пределах 60–80 в минуту, синусовый узел обеспечивает полноценные сокращения всех камер сердца с полным преодолением сосудистого сопротивления, нормальным кровотоком. Эта функция обеспечивается скоплением ритмогенных (пейсмекерных) клеток, способных порождать нервный импульс и передавать его далее по проводящей системе.
Свойство автоматизма и хорошая проводимость электрического импульса гарантируют достаточное кровенаполнение артерий мозга и сердца, препятствуют возможной ишемии тканей.
Почему возникает слабость узла?
В зависимости от происхождения синдром слабости синусового узла делится на первичный и вторичный.
К причинам первичного синдрома относятся все патологии, вызывающие поражение непосредственно зоны расположения узла. Это возможно при:
- болезнях сердца — ишемии разной степени тяжести, гипертрофии при гипертензии и миокардиопатиях, пороках сердца врожденного и приобретенного генеза, пролапсе митрального клапана, травматическом повреждении, воспалительных заболеваниях (миокардитах, эндокардитах, перикардитах), хирургическом вмешательстве;
- дегенеративных системных патологиях с заменой мышечной ткани на рубцовую (склеродермия, красная волчанка, идиопатические воспаления, амилоидоз);
- общей дистрофии мышц;
- гипотиреозе и другой эндокринной патологии;
- злокачественных новообразованиях в сердце и окружающих тканях;
- специфическом воспалении в третичном периоде сифилиса.
Вторичный синдром вызывается внешними (по отношению к сердцу) факторами, отсутствием органической патологии. К ним можно отнести:
- гиперкалиемию;
- гиперкальциемию;
- действие лекарственных средств (Допегита, Кордарона, сердечных гликозидов, β-адреноблокаторов, Клофелина);
- гиперактивность блуждающего нерва — при болезнях мочеполовых органов, глотки, пищеварения (на фоне глотания, рвоты, затрудненной дефекации), повышенном внутричерепном давлении, переохлаждении, сепсисе.
Однако сочетание брадикардии с другой аритмией должно всегда наводить на мысль о возможной потере функций синусовым узлом в связи с миокардиодистрофией.
Клинико-электрофизиологическая классификация
Различают варианты проявления и течения синдрома.
Латентный — не имеет клинических симптомов, признаки на ЭКГ нечеткие, пациент трудоспособен, не требуется лечения.
Компенсированный — проявляется в двух формах:
- брадисистолическая — характеризуется склонностью пациента к головокружению, слабости, жалобам на шум в голове, возможны профессиональные ограничения при определении трудоспособности, но имплантация кардиостимулятора не нужна;
- брадитахисистолическая — на фоне брадикардии возникают приступообразная мерцательная аритмия, синусовая тахикардия, трепетание предсердий, назначается лечение антиаритмическими средствами, имплантация кардиостимулятора рассматривается как вариант помощи при отсутствии эффекта от лекарств.
Декомпенсированный — тоже следует рассматривать в зависимости от формы;
- при брадисистолии — стойкая брадикардия приводит к симптомам нарушения мозгового кровообращения (головокружение, обмороки, транзиторные ишемические состояния), сопровождается нарастанием сердечной недостаточности (отеки, одышка), пациент является инвалидом, при возникновении приступов асистолии показана имплантация кардиостимулятора;
- при брадитахисистолической форме — учащаются приступы пароксизмальной тахиаритмии, нарастает одышка в покое, появляются отечность на ногах, в лечении имеется необходимость в искусственном ритмоводителе.
Возможен вариант — синдром слабости синусового узла + наличие устойчивой мерцательной аритмии. Принято различать 2 формы:
- брадисистолическую — с частотой сокращений до 60 в минуту, проявляется недостаточностью мозгового кровообращения и признаками сердечной декомпенсации;
- тахисистолическую — постоянная мерцательная аритмия при частоте сердечных ударов свыше 90 в минуту.
Клинические проявления
Среди симптомов слабости синусового узла принято выделять 3 группы:
- общие проявления — включают бледность кожи, зябкость рук и ног, мышечную слабость, перемежающуюся хромоту при ходьбе;
- мозговые — обмороки, головокружение, шум в ушах, преходящие нарушения чувствительности, эмоциональную лабильность (то слезы, то смех), снижение памяти, старческое слабоумие;
- сердечные — чувство перебоев ритма, остановки, редкого пульса даже при физической нагрузке, боли за грудиной, изменение дыхания (одышка в покое).
Провокаторами обмороков могут быть:
- резкие движения головы;
- кашель и чихание;
- тесный воротник.
Обычно сознание возвращается самостоятельно. Бывают затяжные обмороки, когда требуется медицинская помощь.
В зависимости от причины синдром может протекать:
- остро — при инфаркте миокарда, травме;
- хронически — с чередованием периодов ухудшения и улучшения состояния — при хронических миокардитах, пороках сердца, эндокринных заболеваниях.
Кроме того, в хроническом течении различают:
- стабильное;
- прогрессирующее медленным темпом.
Диагностика
Диагностика синдрома сложна из-за наличия сразу нескольких аритмий. Даже опытным специалистам по функциональной диагностике требуется время и повторное снятие ЭКГ для уточнения формы.
Наиболее достоверны признаки при кардиомониторном наблюдении за лежачим больным или проведении холтеровского мониторирования в течение 1–3 суток с последующим анализом данных. В зависимости от возможности зарегистрировать ЭКГ-признаки различают варианты:
- латентный — никаких признаков выявить не удается;
- интермиттирующий — характерные изменения выявляются только во время сна, в ночные часы при росте активности блуждающего нерва;
- манифестирующий — явные признаки можно видеть в течение суток.
Для диагностики используются пробы с провокацией Атропином, чреспищеводным методом кардиостимуляции.
Атропиновая проба заключается во введении подкожно 1 мл раствора Атропина, при этом частота стимулированного узла не превышает 90 в минуту.
Чреспищеводный метод относится к электрофизиологическим исследованиям. Устанавливается путем заглатывания электрода, ритм сердца стимулируют до частоты 110-120 в минуту. Оценка проводится после прекращения стимуляции по скорости восстановления собственного ритма. Если пауза превышает 1,5 секунды, предполагается слабость синусового узла.
Чтобы выяснить природу синдрома, проводятся дополнительные исследования:
- УЗИ сердца;
- допплерографию;
- магниторезонансную томографию.
Подсказать причину могут общие анализы, исследование гормонального фона.
По каким признакам на ЭКГ ставится диагноз?
Специалисты обращают внимание на разные сочетания. Их много, все возможности описаны в монографиях по расшифровке ЭКГ. Рассмотрим наиболее встречаемые признаки и примеры.
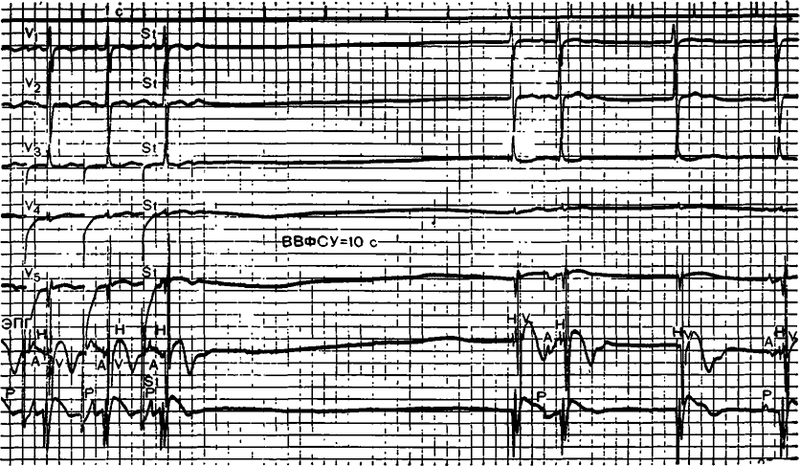
- У пациента 64 лет с гипертензией регистрируется брадикардия 52 в минуту. На коротком отрезке записи появляется сначала желудочковая экстрасистола, затем пауза в 1,12 секунды. Во время «молчания» синусового узла «проскакивают» 3 ускользающих сокращения, из которых первые два — из правого желудочка, третий — из атриовентрикулярного узла. При этом зубцы Р (предсердные) следуют в своем темпе.
- Больная 70 лет с декомпенсированным пороком сердца госпитализирована при возникновении приступа потери сознания. На кардиомониторе проявились: редкий синусовый ритм (до 50 в минуту), сменяющийся приступообразной мерцательной аритмией. За ней следует прямая линия, длящаяся 8 секунд, что говорит о полной остановке сердца (асистолии). Возможно, в данном случае имеет место слабость не только синусового, но и атриовентрикулярного узла.
- Пациентка 68 лет наблюдается у кардиолога по поводу ишемической болезни, перенесла острый трансмуральный инфаркт 2 года назад. С тех пор у нее нестойкая брадикардия. Ритм не из синусового, а из атриовентрикулярного узла. Часто на фоне редких сокращений чувствует сердцебиения. На холтеровском исследовании зафиксированы приступы желудочковой тахикардии. После приступа возникают явные признаки ишемии в зоне вокруг рубца.
Лечение
Лечение синдрома слабости синусового узла позволяет предупредить внезапную смерть от асистолии. Основными лекарственными препаратами являются:
- Теопек,
- Теотард,
- коронаролитики,
- препараты, включающие Атропин при установленной связи с ведущей ролью блуждающего нерва.
При воспалительных заболеваниях применяют большие дозы кортикостероидов коротким курсом.
Абсолютные показания для имплантации кардиостимулятора такие:
- переход в клинику синдрома Морганьи-Адамса-Стокса;
- брадикардия менее 40 уд. в минуту;
- частые головокружения, зафиксированные кратковременные остановки сердца, наличие коронарной недостаточности, высокое артериальное давление;
- комбинации брадикардии с другими аритмиями;
- невозможность подобрать лекарственные препараты для лечения сочетаний аритмии.
Прогноз
Наличие у пациента слабого синусового узла повышает риск внезапной смерти на 5% дополнительно к имеющимся другим факторам. Самым неблагоприятным сочетанием для течения болезни является комбинация брадикардии и предсердных тахиаритмий. Наиболее терпимая клиника наблюдается у пациентов с изолированной брадикардией.
От 30 до 50% больных погибают от тромбоэмболий, вызванных низкой скоростью кровотока и пароксизмами аритмии.
Пациенты должны знать о своем диагнозе. Рекомендуется хранить дома последнюю ЭКГ на случай вызова «Скорой помощи». Больному нельзя перегружаться физически. Родственники должны позаботиться о бережном отношении и отсутствии стрессовых ситуаций.
Синдром слабости синусового узла
Cиндром слабости синусового узла по современным взглядам на аритмии относится к комбинированным формам. Это означает, что основной клинико-электрокардиографический синдром сочетается с другим видом расстройств проводимости или автоматизма.
В частности, для его проявления характерны стойкая брадикардия (возможно из-за синоаурикулярной блокады) в комбинации с эктопическими формами аритмий:
- экстрасистолией,
- трепетанием предсердий,
- мерцательной аритмией,
- наджелудочковой пароксизмальной тахикардией.
Реже наблюдаются ускользающие сокращения и ритмы или только медленный предсердный (атриовентрикулярный) ритм. Наиболее опасным признаком служат повторяющиеся приступы асистолии из-за остановки всех источников ритма. Подобные явления называются синоаурикулярным синкопе. Чаще их провоцируют атаки пароксизма мерцания или тахикардии.
Распространенность подобных поражений характерна среди лиц пожилого возраста, независимо от пола. Но встречается и у детей при сердечной патологии. В расчете на 10000 населения слабость синусового узла находят у 3–5 человек.
В МКБ-10 синдром включен в группу «Других нарушений сердечного ритма» с кодом I49.5.
Патофизиология изменений в синусовом узле
Синусовый узел лежит на границе полой вены и правого предсердия, выполняет роль водителя ритма. С ним связаны волокна нервной системы, через которые осуществляется передача «приказов» о потребности ускорения при физической нагрузке, стрессе. Поэтому узел является важной структурой приспособления и согласования сердечной деятельности с требованиями организма.
Поддерживая частоту сердечных сокращений в спокойном состоянии в пределах 60–80 в минуту, синусовый узел обеспечивает полноценные сокращения всех камер сердца с полным преодолением сосудистого сопротивления, нормальным кровотоком. Эта функция обеспечивается скоплением ритмогенных (пейсмекерных) клеток, способных порождать нервный импульс и передавать его далее по проводящей системе.
Свойство автоматизма и хорошая проводимость электрического импульса гарантируют достаточное кровенаполнение артерий мозга и сердца, препятствуют возможной ишемии тканей.
Почему возникает слабость узла?
В зависимости от происхождения синдром слабости синусового узла делится на первичный и вторичный.
К причинам первичного синдрома относятся все патологии, вызывающие поражение непосредственно зоны расположения узла. Это возможно при:
- болезнях сердца — ишемии разной степени тяжести, гипертрофии при гипертензии и миокардиопатиях, пороках сердца врожденного и приобретенного генеза, пролапсе митрального клапана, травматическом повреждении, воспалительных заболеваниях (миокардитах, эндокардитах, перикардитах), хирургическом вмешательстве;
- дегенеративных системных патологиях с заменой мышечной ткани на рубцовую (склеродермия, красная волчанка, идиопатические воспаления, амилоидоз);
- общей дистрофии мышц;
- гипотиреозе и другой эндокринной патологии;
- злокачественных новообразованиях в сердце и окружающих тканях;
- специфическом воспалении в третичном периоде сифилиса.
Вторичный синдром вызывается внешними (по отношению к сердцу) факторами, отсутствием органической патологии. К ним можно отнести:
- гиперкалиемию;
- гиперкальциемию;
- действие лекарственных средств (Допегита, Кордарона, сердечных гликозидов, β-адреноблокаторов, Клофелина);
- гиперактивность блуждающего нерва — при болезнях мочеполовых органов, глотки, пищеварения (на фоне глотания, рвоты, затрудненной дефекации), повышенном внутричерепном давлении, переохлаждении, сепсисе.
Однако сочетание брадикардии с другой аритмией должно всегда наводить на мысль о возможной потере функций синусовым узлом в связи с миокардиодистрофией.
Клинико-электрофизиологическая классификация
Различают варианты проявления и течения синдрома.
Латентный — не имеет клинических симптомов, признаки на ЭКГ нечеткие, пациент трудоспособен, не требуется лечения.
Компенсированный — проявляется в двух формах:
- брадисистолическая — характеризуется склонностью пациента к головокружению, слабости, жалобам на шум в голове, возможны профессиональные ограничения при определении трудоспособности, но имплантация кардиостимулятора не нужна;
- брадитахисистолическая — на фоне брадикардии возникают приступообразная мерцательная аритмия, синусовая тахикардия, трепетание предсердий, назначается лечение антиаритмическими средствами, имплантация кардиостимулятора рассматривается как вариант помощи при отсутствии эффекта от лекарств.
Декомпенсированный — тоже следует рассматривать в зависимости от формы;
- при брадисистолии — стойкая брадикардия приводит к симптомам нарушения мозгового кровообращения (головокружение, обмороки, транзиторные ишемические состояния), сопровождается нарастанием сердечной недостаточности (отеки, одышка), пациент является инвалидом, при возникновении приступов асистолии показана имплантация кардиостимулятора;
- при брадитахисистолической форме — учащаются приступы пароксизмальной тахиаритмии, нарастает одышка в покое, появляются отечность на ногах, в лечении имеется необходимость в искусственном ритмоводителе.
Возможен вариант — синдром слабости синусового узла + наличие устойчивой мерцательной аритмии. Принято различать 2 формы:
- брадисистолическую — с частотой сокращений до 60 в минуту, проявляется недостаточностью мозгового кровообращения и признаками сердечной декомпенсации;
- тахисистолическую — постоянная мерцательная аритмия при частоте сердечных ударов свыше 90 в минуту.
Клинические проявления
Среди симптомов слабости синусового узла принято выделять 3 группы:
- общие проявления — включают бледность кожи, зябкость рук и ног, мышечную слабость, перемежающуюся хромоту при ходьбе;
- мозговые — обмороки, головокружение, шум в ушах, преходящие нарушения чувствительности, эмоциональную лабильность (то слезы, то смех), снижение памяти, старческое слабоумие;
- сердечные — чувство перебоев ритма, остановки, редкого пульса даже при физической нагрузке, боли за грудиной, изменение дыхания (одышка в покое).
Провокаторами обмороков могут быть:
- резкие движения головы;
- кашель и чихание;
- тесный воротник.
Обычно сознание возвращается самостоятельно. Бывают затяжные обмороки, когда требуется медицинская помощь.
В зависимости от причины синдром может протекать:
- остро — при инфаркте миокарда, травме;
- хронически — с чередованием периодов ухудшения и улучшения состояния — при хронических миокардитах, пороках сердца, эндокринных заболеваниях.
Кроме того, в хроническом течении различают:
- стабильное;
- прогрессирующее медленным темпом.
Диагностика
Диагностика синдрома сложна из-за наличия сразу нескольких аритмий. Даже опытным специалистам по функциональной диагностике требуется время и повторное снятие ЭКГ для уточнения формы.
Наиболее достоверны признаки при кардиомониторном наблюдении за лежачим больным или проведении холтеровского мониторирования в течение 1–3 суток с последующим анализом данных. В зависимости от возможности зарегистрировать ЭКГ-признаки различают варианты:
- латентный — никаких признаков выявить не удается;
- интермиттирующий — характерные изменения выявляются только во время сна, в ночные часы при росте активности блуждающего нерва;
- манифестирующий — явные признаки можно видеть в течение суток.
Для диагностики используются пробы с провокацией Атропином, чреспищеводным методом кардиостимуляции.
Атропиновая проба заключается во введении подкожно 1 мл раствора Атропина, при этом частота стимулированного узла не превышает 90 в минуту.
Чреспищеводный метод относится к электрофизиологическим исследованиям. Устанавливается путем заглатывания электрода, ритм сердца стимулируют до частоты 110-120 в минуту. Оценка проводится после прекращения стимуляции по скорости восстановления собственного ритма. Если пауза превышает 1,5 секунды, предполагается слабость синусового узла.
Чтобы выяснить природу синдрома, проводятся дополнительные исследования:
- УЗИ сердца;
- допплерографию;
- магниторезонансную томографию.
Подсказать причину могут общие анализы, исследование гормонального фона.
По каким признакам на ЭКГ ставится диагноз?
Специалисты обращают внимание на разные сочетания. Их много, все возможности описаны в монографиях по расшифровке ЭКГ. Рассмотрим наиболее встречаемые признаки и примеры.
- У пациента 64 лет с гипертензией регистрируется брадикардия 52 в минуту. На коротком отрезке записи появляется сначала желудочковая экстрасистола, затем пауза в 1,12 секунды. Во время «молчания» синусового узла «проскакивают» 3 ускользающих сокращения, из которых первые два — из правого желудочка, третий — из атриовентрикулярного узла. При этом зубцы Р (предсердные) следуют в своем темпе.
- Больная 70 лет с декомпенсированным пороком сердца госпитализирована при возникновении приступа потери сознания. На кардиомониторе проявились: редкий синусовый ритм (до 50 в минуту), сменяющийся приступообразной мерцательной аритмией. За ней следует прямая линия, длящаяся 8 секунд, что говорит о полной остановке сердца (асистолии). Возможно, в данном случае имеет место слабость не только синусового, но и атриовентрикулярного узла.
- Пациентка 68 лет наблюдается у кардиолога по поводу ишемической болезни, перенесла острый трансмуральный инфаркт 2 года назад. С тех пор у нее нестойкая брадикардия. Ритм не из синусового, а из атриовентрикулярного узла. Часто на фоне редких сокращений чувствует сердцебиения. На холтеровском исследовании зафиксированы приступы желудочковой тахикардии. После приступа возникают явные признаки ишемии в зоне вокруг рубца.
Лечение
Лечение синдрома слабости синусового узла позволяет предупредить внезапную смерть от асистолии. Основными лекарственными препаратами являются:
- Теопек,
- Теотард,
- коронаролитики,
- препараты, включающие Атропин при установленной связи с ведущей ролью блуждающего нерва.
При воспалительных заболеваниях применяют большие дозы кортикостероидов коротким курсом.
Абсолютные показания для имплантации кардиостимулятора такие:
- переход в клинику синдрома Морганьи-Адамса-Стокса;
- брадикардия менее 40 уд. в минуту;
- частые головокружения, зафиксированные кратковременные остановки сердца, наличие коронарной недостаточности, высокое артериальное давление;
- комбинации брадикардии с другими аритмиями;
- невозможность подобрать лекарственные препараты для лечения сочетаний аритмии.
Прогноз
Наличие у пациента слабого синусового узла повышает риск внезапной смерти на 5% дополнительно к имеющимся другим факторам. Самым неблагоприятным сочетанием для течения болезни является комбинация брадикардии и предсердных тахиаритмий. Наиболее терпимая клиника наблюдается у пациентов с изолированной брадикардией.
От 30 до 50% больных погибают от тромбоэмболий, вызванных низкой скоростью кровотока и пароксизмами аритмии.
Пациенты должны знать о своем диагнозе. Рекомендуется хранить дома последнюю ЭКГ на случай вызова «Скорой помощи». Больному нельзя перегружаться физически. Родственники должны позаботиться о бережном отношении и отсутствии стрессовых ситуаций.
Синдром слабости синусового узла у детей и взрослых — ухудшение работы водителя сердечных ритмов
Гармоничная работа сердца хорошо подкрепляется здоровым образом жизни, положительными привычками быть умеренным во всем и иметь позитивное мышление. Если все же произошло нарушение работы синусового узла, то знание признаков заболевания и правил поведения поможет вовремя обратиться к врачу, чтобы не допустить усугубления ситуации.
Итак, давайте узнаем больше об этиологии, симптомах и методах лечения синдрома слабости синусового узла.
Особенности нарушения
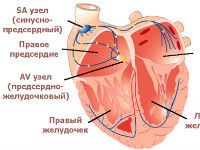
В сердце присутствует центр, который имеет предназначение задавать ритм его биения. Эту функцию выполняет синусовый узел, он является, другими словами, водителем ритма. Узел создает электрический импульс и далее направляет его в сердце по проводящей системе.
Синусовый узел дислоцируется в правом предсердии непосредственно в зоне, где происходит слияние полых вен. Вещество, из которого состоит узел, имеет специфические клетки.
Синусовый узел представляет своеобразную электростанцию, посылающую разряды, задающие ритм биения сердца. Синдром слабости синусового узла принято сокращенно обозначать в литературе СССУ.
Ухудшение работы узла вызывает сбои в работе сердца разной степени. У мужчин и женщин патология проявляет себя одинаково, пол не имеет значения. Проблема чаще возникает в пожилом возрасте, но встречается и у детей и людей среднего возраста.
Синдром слабости синусового узла (ЭКГ)
Классификация
Формы СССУ
- Синусовая брадикардия. Снижение количества импульсов, транслируемых водителем ритма, приводит к снижению частоты сердечных сокращений. Если в минуту случается меньше пятидесяти сокращений, то это признак брадикардии.
- Синдром брадикардии-тахикардии. Разновидность проявления СССУ, когда периоды замедленной работы сердца сменяются учащенным биением. Иногда развитие патологии приводит к исчезновению длинных пауз между биениями сердца и перехода на постоянно присутствующую другую разновидность аритмии — мерцательную.
- Синоатриальная блокада. При этом проявлении болезни синусовый узел работает без изменений. Но сбой происходит на передаче импульсов, часть из них не проводится. Насколько равномерно происходит блокада импульса, зависит ритмичность сердечных сокращений.
- Восстановление работы водителя ритма после кардиоверсии происходит медленно.
- Остановка синусового узла. Среди вариантов развития патологии бывает, когда водитель ритма на некоторое время делает перерыв в продуцировании импульса.
Более подробно о проявлении синдрома слабости синусового узла у детей расскажет следующее видео:
Характер развития проблемы
Проявление нарушения работы узла различается по принципу разного характера развития проблемы:
- Латентное течение. У пациента проявления недостаточной работы синусового узла малозаметны. Сбои бывают редко. Многосуточное наблюдение при помощи Холтеровского мониторирования не определяет нарушение.Такое течение болезни часто бывает при сбоях передачи импульса на участке синоатриального проведения. Засечь ухудшение можно, применяя способ электрофизиологического исследования, который проводится внутрисердечно.
- Интермиттирующее течение. Проявление слабости узла определяется чаще в ночные часы. Это объясняется влиянием на работу водителя ритма вегетативной системы.
- Манифестирующее течение. Нарушение работы синусного узла проявляет себя более выражено. Холтеровское мониторирование регистрирует СССУ при суточном отслеживании состояния пациента.
Причина сбоя
Нарушения в работе водителя ритма сердца различают по причине, вызвавшей сбой:
- Органические поражения и другие внутренние причины, которые влияют на работу синусного узла.
- Внешние причины, инициирующие сбой в функционировании водителя ритма.
Про причины возникновения синдрома слабости синусового узла 1, 2 и других типов читайте далее.
Причины возникновения
 Факторы, которые способны провоцировать СССУ:
Факторы, которые способны провоцировать СССУ:
- Если в организме нарушено правильное соотношение электролитов, необходимых для полноценной жизнедеятельности органов.
- Вегетативная нервная система, а именно ее парасимпатическая часть оказывает чрезмерное влияние на работу синусового узла. Причинами такого явления могут быть:
- повышенное внутричерепное давление,
- кровоизлияние с попаданием крови в область между оболочками головного мозга.
- Прием препаратов, влияющих на ритмы сердца в неконтролируемом количестве.
- Заболевания, последствия которых способны ухудшить работу синусового узла:
- опухолевые образования, влияющие на работу сердца,
- инфаркт миокарда,
- последствия хирургических вмешательств или травм,
- ишемическая болезнь,
- болезни, связанные с обменными нарушениями:
- сахарный диабет,
- функциональный сбой в работе щитовидной железы;
- атеросклероз,
- аутоиммунные заболевания,
- артериальная гипертензия.
- Идиопатическое нарушение — замещение клеток ткани синусного узла на клетки соединительной ткани без видимых для этого действия причин.
Симптомы
Ухудшение работы синусного узла может проявляться через признаки:
- низкая работоспособность, быстро приходит усталость;
- пошатывание,
- головокружение,
- спутанность сознания,
- потемнение в глазах,
- состояния, близкие к обморокам,
- случаи падения в обморок,
- пульс находится вне нормы:
- редкий пульс,
- то же, но может перемежаться с учащенным пульсом;
- моментами беспокойное неадекватное поведение,
- память местами имеет провалы,
- во время потери сознания возможны судороги.
Диагностика синдрома слабости синусового узла
- Электрокардиограмма – основной способ выявления признаков синдрома слабости синусового узла. ЭКГ регистрирует именно те электрические импульсы, что индуцирует водитель ритма.
- Холтеровское мониторирование – тот же метод, только дает возможность наблюдения за пациентом сутки и больше.
- Электрофизиологическое исследование – проверка способности восстанавливать правильный ритм импульсов. Этот показатель демонстрирует функционирование автоматизма водителя ритма.На синусовый узел воздействуют, навязывая другой ритм, более быстрый от нормального ритма. После того, как действие прибора прекращается, замеряют, через какой промежуток времени водитель ритма восстанавливает свою частоту импульса.
- Фармакологические пробы – чтобы проверить функционирует ли в достаточной степени синусный узел на него производят воздействие препаратами, которые способны вызвать учащение его импульсов. Если это не происходит в должной степени, то констатируют об ослаблении работы синусного узла.
- Проба с физической нагрузкой – этот метод исследует, происходит ли увеличение сердечных сокращений, если пациент нагружает себя физически или получает эмоциональные всплески. При нормальной работе синусного узла это закономерное явление. Если увеличение происходит только до семидесяти ударов в минуту, то можно говорить о СССУ.
- Массаж каротидного синуса – у некоторых людей незначительное влияние на зону каротидного синуса может вызвать остановку сердца. Это говорит о нарушении в работе каротидного синуса, потому что нормальная реакция – кратковременное урежение сердечных сокращений.
- Тилт-тест – проводится определение частоты пульсаций сердца при смене положения пациента из лежачего положения на почти вертикальное стояние (60 градусов). Пациент во время исследования лежит на специальном столе, положение которого в пространстве меняют.При смене ориентации положения тела производят замеры показаний ритма сердца. Эту проверку делают пациентам, склонным к потере сознания.
Лечение
Необходимо при помощи диагностических приемов точно определить, какие факторы в конкретном случае вызывают нарушения в работе синусного узла. Следует создать условия, при которых все возможные причины, влияющие на водителя ритмов, будут устранены. Основной способ медицинской помощи при этой патологии – установка кардиостимулятора.
Елена Малышева и ее помощники расскажут в деталях о диагностике и методах лечения синдрома слабости синусового узла:
Терапевтическое
Лечение включает мероприятия по устранению внешних причин, мешающих работе синусного узла. Кроме того, следует добавить факторов, полезных для создания благоприятного фона для улучшения его функционирования.
- Соблюдение нормальной по возможностям пациента физической нагрузки необходимо для здоровья сердца.
- Следует отказаться или максимально снизить употребление табака.
- Необходимо исключить прием алкогольных напитков.
- Тонизирующие напитки: крепкий чай, тоники без алкоголя, кофе могут быть полезны в небольшой дозе, которую следует согласовать с врачом.
- Нужно определить, есть ли заболевания, подавляющие работу синусного узла, и в случае необходимости пролечить их.
- Следить, чтобы в воротниковой зоне не было сдавливания шеи. Следует отказаться от тесных воротничков и тому подобное, потому что такой фактор ухудшает функционирование синусного узла.
Медикаментозное
 Если обнаружена повышенная активность парасимпатической системы, то назначаются специалистом препараты, способные выровнять эту дисфункцию. А вот лекарственные средства, способные оказывать угнетение работы синусного узла не следует применять.
Если обнаружена повышенная активность парасимпатической системы, то назначаются специалистом препараты, способные выровнять эту дисфункцию. А вот лекарственные средства, способные оказывать угнетение работы синусного узла не следует применять.
Медикаментозное лечение при СССУ не является очень эффективным методом. Как поддерживающий фактор его применяют при брадикардии и тахиаритмии, если отклонения ритмов в умеренных размерах.
После или во время этого после метода при синдроме слабости синусового узла переходят к операции.
Операция
Установка в организме пациента постоянной электрокардиостимуляции является основным методом лечения.
К обязательной установке кардиостимулятора склоняют такие показания:
- Одновременное присутствие брадикардии и других отклонений в ритмах сердца. Такое сочетание симптомов требует назначения лекарственных средств, оказывающих противоаритмическое действие, что при СССУ не допустимо.
- Брадикардия с критически пониженной частотой импульсов – менее чем сорок сокращений в минуту.
- Если был хотя бы один приступ Морганьи-Эдемс-Стокса (потеря сознания с эпилептиформными судорогами).
- Коронарная недостаточность, гипертензия, головокружения, предобморочные состояния.
Подлежат ли симптомы синдрома слабости синусового узла лечению народными средствами, читайте далее.
Народные средства
Самолечение при СССУ не допустимо. Применять народную медицину следует только по согласованию с врачом. Если специалист одобряет, то применяют травные настои для улучшения ночного сна, борьбы со стрессом и с целью нормализации самочувствия при аритмиях.
Делают настои из растений:
Профилактика заболевания
Для соблюдения здоровья сердца важно вести здоровый образ жизни.
- Полезно иметь посильную физическую активность.
- Питание должно быть сбалансированным. Пищу следует принимать небольшими порциями пять раз в течение дня. На ночь не надо употреблять пищу.
- Препараты применять только по предписанию врача.
- Воспитывать у себя позитивный взгляд на мир. Отрицательные эмоции противопоказаны.
- Следить, чтобы ночной сон был полноценный. Стараться поспать в дневное время.
- Перед сном полезна прогулка на свежем воздухе.
- Следить, чтобы масса тела не превышала нормальные показатели.
- Следует отказаться от табака и алкоголя.
- Вовремя пролечивать заболевания, не допуская хронической стадии.
Осложнения
 Неполноценная работа синусового узла может вызвать такие последствия:
Неполноценная работа синусового узла может вызвать такие последствия:
- сердечную недостаточность – это когда сердце не выполняет свои функции в полной мере;
- инсульт – расстройство функций мозга из-за его недостаточного кровоснабжения;
- внезапную смерть,
- тромбоэмболические осложнения.
Прогноз
Само нарушение выработки импульса центром водителя ритмов не является очень опасным и не оказывает значительного отрицательного влияния на продолжительность жизни пациента. Угрозу несут те последствия, которые могут быть вызваны СССУ, а именно поражения сердечнососудистой системы.
От их характера и глубины будет зависеть прогноз на возможную продолжительность жизни. Если сбои в работе синусового узла возникли как осложнения в результате какого-то основного заболевания, то от того насколько оно сильно поразило организм и возможно ли излечение, будет зависеть прогноз на выживаемость.
Много полезной информации по вопросу синдрома слабости синусового узла содержит и следующее видео:



