Синдром стивена джонса
Синдром Стивенса-Джонсона – это хроническое заболевание, которое характеризуется появлением на коже и слизистых оболочках гиперемии, высыпаний.
Это патологическое состояние имеет несколько клинических проявлений. Именно поэтому в разных источниках может называться по-разному.
Для того чтобы научиться справляться с проблемой, нужно знать, что может спровоцировать ее появление.
По статистике Всемирной организации здравоохранения это болезненное состояние чаще всего возникает в детском возрасте от 3 – 14 лет, как осложнение основного заболевания. До 3-летнего возраста регистрируются лишь единичные случаи, но патология у грудного ребенка протекает особенно тяжело.
К причинам появления синдрома Стивенса-Джонсона у детей относятся.
- Вирусная инфекция (герпес, гепатит, корь, ветряная оспа, эпидемиологический паротит, грипп).
- Бактериальная инфекция (туберкулез, пироплазмоз, сальмонеллез).
- Инфекция, вызванная грибком (кандидоз, кокцидиоз, трихофития).
- Лекарственная аллергия, вызванная приемом антибиотиков, витаминов, гормональных препаратов.
В более зрелом возрасте основной причиной является тяжелый иммунодефицит, который может быть вызван следующими заболеваниями.
- Онкологические болезни кожи, лимфатических узлов.
- ВИЧ-инфекции.
- Тяжелая форма туберкулеза.
- Тяжелые формы аллергии (отек Квинке, дерматит, экзема).
Своевременно установить диагноз очень сложно. Это связано с тем, что в начальной стадии патологический процесс скрывается под маской многих заболеваний.
К ним относятся:
- ОРВИ;
- аллергический дерматит;
- эритема различной формы и места локализации.
Однако уже через 5 – 7 недель появляются истинные симптомы, которые позволяют однозначно сказать, что это и есть эта патология.
Существуют определенные стадии развития болезненного состояния при синдроме Стивенса-Джонсона.
Клиническая картина в начале развития синдрома Стивенса-Джонсона складывается из симптомов похожих на грипп, а именно:
- сильная боль во всем теле;
- общая слабость;
- недомогания;
- боль в горле;
- высокая температура с периодами лихорадки.
В тяжелых случаях больной жалуется на кашель, катаральные выделения из носа, диарею. Начинается внезапно, без каких-либо предпосылок.
Через 2 – 3 дня появляются первые элементы высыпаний на коже, после чего температура так же резко спадает, как появляется:
- изначально это единичные пузыри, в диаметре до 2 сантиметров;
- затем они стремительно расходятся по всей поверхности кожных покровов и слизистых оболочках внутренних органов.
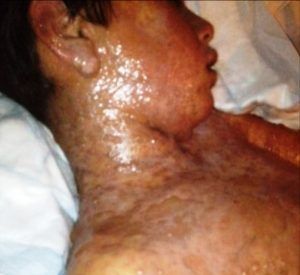
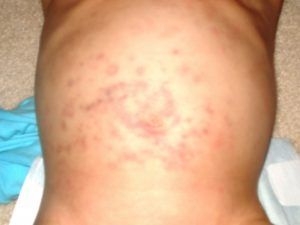
На 4 – 6 день после начала заболевания, клиническая картина зависит от места локализации пузырчатых высыпаний, их количества, а также размеров. Наиболее наглядно увидеть проявления синдрома Стивенса-Джонсона можно на фото.
Характерно для недуга поражение слизистой оболочки глаз:
- появляется ощущение инородного тела в глазу;
- затем конъюнктива покрывается мелкими пузырчатыми высыпания;
- возникает резкая боль при моргании, появляется гнойные выделения из глаз.
Несвоевременное лечение неизбежно ведет к поражению внешней оболочки глаза, роговицы. Образование пузырей на слизистой полости рта или носоглотки приводит к тому, что больной не может есть. Высыпания очень схожи с проявлением стоматита. Однако при болезни Стивенса-Джонсона поражается не только полость рта, но и губы.
Если процесс распространяется более чем на два внутренних органа, то заболевание называют мультиформнай экссудативной эритемой.
Особенно трудно диагностировать поражение слизистой мочеиспускательного канала, влагалища, носа. Это связано с тем, что увидеть визуально высыпания практически не предоставляется возможным.
Лечить это патологическое состояние можно только общими методами, без использования мазей и кремов.
После вскрытия пузырей начинается их засыхание. Далее наступает период выздоровления. Главное, на этом этапе избежать расчесов, а также присоединение вторичной инфекции.
Синдром Лайелла имеет схожую клиническую картину. Отличить синдром Лайелла и Стивенса-Джонсона можно с помощью дифференциальной диагностики. Главное отличие в том, что при синдроме Лайелла кожа имеет вид, как после ожога горячей водой.
Своевременное лечение играет особую роль в успешном исходе заболевания. В России зарегистрировано около 10% случаев данной патологии со смертельным исходом, а еще 30 – 40% случаев перехода болезни в злокачественную экссудативную эритему.
Изначально необходимо вылечить основную проблему, спровоцировавшую появление болезненного состояния кожи. Только после этого можно вести борьбу с заболеванием Стивенса-Джонсона.
Препараты, используемые для лечения, принцип их действия.
Острое буллезное поражение слизистых и кожи аллергической природы называется синдромом Стивенса-Джонсона. Болезнь поражает мочеполовые органы, глаза, слизистую полость рта. Данные о синдроме были впервые опубликованы в 1922 году, со временем он получил название в честь описавших его авторов. Дерматология относит синдром Стивенса-Джонсона к буллезным дерматитам.
В медицине синдром Стивенса-Джонсона нередко называют злокачественной экссудативной эритемой. Причинами возникновения этого заболевания могут быть следующие:
- Лекарственные средства, например, антибиотики, витамины, нестероидные противовоспалительные, витамины, местно анестезирующие и другие препараты.
- Патогенные бактерии и другие инфекционные агенты.
- Некоторые онкологические болезни, например, лимфомы или карциномы.
- Неизвестные причины.
Несмотря на наличие некоторых представлений об этиологии этой формы аллергической реакции, еe патогенез до конца не изучен. Медицинские сотрудники знают лишь то, что при появлении этого синдрома резко увеличивается аллергическая активность, которая становится агрессивна по отношению к собственным структурам организма, в данном случае — кожным покровам.
Патология развивается стремительно, но первые симптомы достаточно многообразны. Они включают в себя общее недомогание, резкое повышение температуры тела до 40 °С, головные боли, учащeнное сердцебиение, боли в суставах и мышцах. Но могут быть и боли в горле, появление кашля, рвоты или диареи.
Когда с момента начала заболевания проходит от нескольких часов до суток появляются изменения на слизистых оболочках полости рта и органов мочеполовой системы. Во рту формируются крупные пузыри, которые спустя время вскрываются и вместо них остаются большие раны с плeнкой бело-серого или жeлтого оттенка или коркой от запeкшейся крови. Все это сильно мешает больному говорить и не дает возможности нормально пить и есть.
Что касается органов мочеполовой системы, то их поражение своей симптоматикой напоминает уретрит, баланопостит, вульвит или вагинит. А если эрозии и язвы на слизистой уретры начинают рубцеваться, присутствует риск формирования стриктур.
Поражения кожи представляют собой появление большого количества круглых, похожих на волдыри, элементов сыпи яркого багрового оттенка, расположенных в основном на туловище и в промежности. Их размеры могут достигать 5 см, а их особенностью является то, что в центре такого элемента присутствуют серозные или кровянистые пузыри. Когда пузыри вскрываются, на их месте остаются красные ранки, которые через время покрываются корками.
На глазах синдром Стивенса-Джонсона проявляется первоначально как аллергический конъюнктивит, который нередко осложняется вторичной инфекцией и гнойным воспалением. В конъюнктиве и роговице глаза появляются небольшие эрозии и язвы. Иногда поражается и радужка, развивается блефарит, иридоциклит или даже кератит.
Новые элементы сыпи появляются около 2–3 недель, а заживление язв после них происходит в течение одного с половиной месяца. Состояние больного может ухудшиться, в связи с частыми осложнениями, такими как:

Синдром Стивенса Джонсона – очень тяжелая болезнь из систематической аллергической реакцией замедленного типа, протекает как многоформная экссудативная эритема поражающая меньше всего слизистую оболочку двоих органов, может и более.
Причины появления синдрома Стивена Джонсона можно поделить подгруппы:
- медикаментозные препараты. Острая аллергическая реакция возникает когда попадает в организм медикамент. Основные группы вызывающие синдром Стивена Джонсона: антибиотики пенициллинового ряда, не стероидные противовоспалительные средства, сульфаниламиды, витамины, барбитураты, героин;
- инфекции. В таком случае фиксируется инфекцыонно-аллергическая форма синдрома Стивена Джонсона. Аллергенами выступают: вирусы, микоплазмы, бактерии;
- болезни онкологической сферы;
- идиопатическая форма синдрома Стивенса Джонсона. В такой ситуации четких причин нельзя определить.
Синдром Стивена Джонсона появляется в молодом возрасте от 20 до 40 лет, но бывают моменты, когда такое заболевание диагностируется в новорожденных детей. Чаще всего болеют мужчины, нежели женщины.
 Первые симптомы поражают инфекцией систему верхних дыхательных путей. Начальный продромальный период продлевается до двух недель и систематизируется лихорадочным состоянием, сильной слабостью, кашлем, появляются головные боли. В редких случаях вызывается рвота, диарея.
Первые симптомы поражают инфекцией систему верхних дыхательных путей. Начальный продромальный период продлевается до двух недель и систематизируется лихорадочным состоянием, сильной слабостью, кашлем, появляются головные боли. В редких случаях вызывается рвота, диарея.
Кожные покровы и слизистые полости рта у детей и взрослых поражается моментально в течении пяти дней, место локализации может быть какое угодно, но чаще всего возникает сыпь на локтях, коленях, личике, органах половой системы и всех слизистых оболочках.
При синдроме Стивена Джонсона возникают отечные, уплотненные папулы темно розовой окраски , круглой формы диаметр которых равняются от одного до шести сантиметров. Различают две зоны: внутренняя и наружная. Внутренняя характеризуются серовато-синим цветом, в средине появляется пузырь внутри которого содержится серозная жидкость. Наружная появляется в красном цвете.
В полости рта, на губах, щеках у детей и взрослых Синдром Стивенса Джона проявляется разбитой эритемой, пузырями, эрозийными участками желтовато-серой окраски. При раскрытии пузырей образуются кровоточивые ранки; губы, десна опухают, болят, покрываются геморрагическими корками. Сыпь на всех участках кожи ощущается жжением, зудом.
В моче выводной системе поражаются слизистые и проявляется кровотечениями из моче выводных путей, осложнением уретры у мужчин, а у девушек проявляется вульвовагинит. Поражаются также глаза, в таком случае прогрессирует блефороконъюктивит, который часто приводит к полной слепоте. Редко, но возможно развитие колита, проктита.
Существуют также общие симптомы: лихорадочное состояние, головные и суставные боли. Злокачественная экссудативная эритема развивается у людей старше сорока лет, острого и очень быстрого течения, сердечные сокращения становятся частыми, гипергликемия. Симптомы при поражении внутренних органов, а именно их слизистых оболочек проявляются в виде стеноза пищевода.
Окончательный летальный исход при синдроме Стивена Джонсона отмечается в десяти процентах. Полная потеря зрения после перенесенного тяжелого кератита вызванным синдромом Стивена Джона, наблюдается у пяти – десяти больных.
Многоформная экссудативная эритема диагностируется вместе из синдромом Лайела. Она проводится между ними. В этих обоих болезнях первичные поражения похожие. Еще могут быть схожими с системными васкулитами.
Видео: Жуткая реальность о синдроме Стивенса-Джонсона
Синдром Стивенса Джонсона начинает диагностироваться со сбора анамнеза. Для этого врач задает больному вопросы, например: «Страдали ли раньше аллергическими заболеваниями, и какими именно? Какими симптомами они выступали и их причины?», «Пытался ли больной самостоятельно лечить это заболевание и какими методами: медикаментозными или народными средствами?», а также подобные этим другие вопросы.
В начале диагностики врач осматривает кожные и слизистые оболочки по всему телу и отмечает изменения, характеризует появившуюся сыпь. Просматривает место размещения, появление второстепенных новообразований кожи. Врач смотрит наблюдается ли одышка, состояние артериального давления, нарушения со стороны желудочно – кишечного тракта, в системе моче выводной.
При объективном осмотре измеряется ЧСС, артериальное давление, температура, пульпируют лимфоузлы, брюшную полость.
После всего этого проводятся лабораторные анализы. Каждый день нужно сдавать кровь на развернутый общий анализ, сдается пока состояние больного не будет стабильным. Проводится коагулограмма, также ежедневно сдается анализ мочи общий, делаются пробы пораженных кожных покровов и слизистых оболочек. Биохимический анализ крови проводится тоже.
В общем больной обращается к аллергологу или дерматологу, но при поражении отдельных внутренних органов обращаться следует к врачам с узкой тематикой.
Видео: Симптоматика многоформной экссудативной эритемы
Многоформная экссудативная эритема требует первой до госпитальной помощи. В начале развития этой болезни теряется много жидкости, для купирования этого состояния проводится катетеризация периферической вены, а также переливание жидкости для этого применяют солевые растворы а объеме от одного до двух литров.
Вводятся кортикостероиды в виде инъекций: внутривенно преднизолон. Это гормональный препарат и может быть не сильно эффективным в таком случае. Нужно провести искусственную вентиляцию легких.
Лечение в основном проводится в стационаре.
 В первую очередь применяют кортикостероиды. Они очень сильные и останавливают расширение аллергической реакции дальше. В большинстве случаев они вводятся в форме уколов, они быстрее начинают действовать. Кортикостероиды представляются такими примерами: преднизолон, дексаметазон. В комплексе с ними назначаются электролитные растворы. Их желательно вводить в виде капельниц, лекарство вводится таким образом.
В первую очередь применяют кортикостероиды. Они очень сильные и останавливают расширение аллергической реакции дальше. В большинстве случаев они вводятся в форме уколов, они быстрее начинают действовать. Кортикостероиды представляются такими примерами: преднизолон, дексаметазон. В комплексе с ними назначаются электролитные растворы. Их желательно вводить в виде капельниц, лекарство вводится таким образом.
Синдром Дубина Джона поражает очень большой участок кожи и в результате этого может появиться вирусное осложнение. Для устранения их проявления применяется антибиотикотерапия. Сами лекарства в виде антибиотиков каждому больному подбираются индивидуально.
Нельзя обойтись и без местного лечения синдрома Стивена Джонсона, в него входят правильный уход за кожными покровами и аккуратное удаление неживой кожи. Для этого нужны антисептические растворы. Они применяются виде перекиси и перманганата калия.
В зависимости от места локализации назначается индивидуальная обработка органа. При поражении ротовой полости после каждого приема пищи обрабатывается перекисью или другими дезинфицирующими растворами. Моче выводные органы обрабатываются мазью солкосерил или преднизолон, три раза в сутки. Глаза мажутся глазными мазями, применяются глазные капли.
Существует один из основных принципов лечения, он заключается в выяснении причины, которая и дала развитие синдрому Стивена Джонсона. Необходимо придерживаться гипоаллергенной диеты. Из рациона исключаются конфеты, шоколад, рыбные продукты, цитрусы, куриное мясо, кофе, специи и майонез, клубника, дыня, мед, алкоголь.
 Полиморфная экссудативная эритема – заболевание при котором поражаются сосуды кожи в результате которого изменяется кожа и слизистые оболочки. Симптомы такие: пятна, которые похожи на мишень, появляются пузыри. Локализуется на кисти, стопах, а также слизистых оболочках. Также называется эта форма многоформная экссудативная эритема.
Полиморфная экссудативная эритема – заболевание при котором поражаются сосуды кожи в результате которого изменяется кожа и слизистые оболочки. Симптомы такие: пятна, которые похожи на мишень, появляются пузыри. Локализуется на кисти, стопах, а также слизистых оболочках. Также называется эта форма многоформная экссудативная эритема.
Многоформная экссудативная эритема развивается у людей более молодого возраста. Сыпь держится на протяжении недели. На вид почти красного цвета.
- Осложнения разных органов:
- со стороны желудочно-кишечного тракта – колит, проктит;
- заболевания глаз – тяжелый кератит, слепота;
- моче выводная система – почечная недостаточность, кровотечение из половых органов;
- кожа – шрамы, рубцы;
- Ни в коем случае нельзя начинать лечение с маленьких доз кортикостероидов, а также нельзя после окончания лечения долго еще применять их.
- Если инфекционное заболевание не присоединилось вообще не стоит применять антибиотики.
В алгоритме лечения не должны присутствовать антибиотики пенициллинового ряда и витаминные препараты. Они считаются сильными аллергенами. - Лечение синдрома Стивенса Джонсона похоже к стандартному лечению аллергии, но так как это более тяжелое заболевание необходимо сразу обращаться к врачу и он уже назначает каждому пациенту индивидуальное лечение.
Видео: Многоформная экссудативная эритема – редкое и очень тяжелое заболевание
Синдром Стивенса Джонсона: так ли страшна болезнь, как выглядит
Среди, казалось бы, безобидных аллергических реакций существуют и острые, даже можно сказать, серьёзные формы заболеваний, спровоцированные аллергеном. К таким относят и Синдром Стивенса Джонсона. Он имеет чрезвычайно опасный характер и принадлежит к подвиду тех аллергических реакций, которые являются шоковым состоянием для организма человека. Рассмотрим, насколько этот синдром опасен и как он поддаётся лечению.
Об этом синдроме впервые было упомянуто в 1922 году. Название он получил от автора, который описал основные признаки заболевания. Оно может появиться в любом возрасте, однако чаще у людей старше 20 лет.
В целом, это заболевание кожи и слизистых оболочек человеческого организма, вызванное аллергией. Оно представляет ту форму, когда клетки эпидермиса начинают отмирать, как результат – отделяясь от дермы.
Синдром Джонсона – это злокачественная экссудативная эритема, способная привести к смерти. Состояние, которое вызвано синдромом, угрожает не только здоровью, но и жизни. Опасно оно тем, что все симптомы появляются в считанные часы. Можно сказать, что это токсическая форма заболевания.
Протекает этот синдром не как обычная аллергическая реакция. На слизистых образовываются пузырьки, которые в буквальном смысле слова, облепляют горло, половые органы, кожу. Человек может из-за этого задыхаться, отказываться от приёма пищи, т.к. это очень больно, глаза могут слипаться, закисать, а затем пузырьки наполняются гноем. И нужно сказать, что такое состояние для человека очень опасно.
Больной Симптом Стивенса Джонсона находится в состоянии лихорадки, само заболевание прогрессирует молниеносно – повышение температуры тела, боль в горле. Всё это только начальные симптомы. Это очень похоже на простуду или ОРВИ, поэтому многие просто не обращают внимания и не подозревают о том, что вот уже пора лечить больного.
Однако дальше состояние человека только усугубляется. Сыпь по всему телу и на слизистых оболочках перерастает в незаживающие эрозии, из которых постоянно сочится кровь. Плюс всё это провоцирует фиброзный налёт.
Однако медики констатируют, что это патологическое состояние весьма редкое и склонны к патологии всего 5 человек из миллиона населения. По сей день, наука изучает механизм развития, профилактику и лечение Синдрома. Это важно, поскольку людям с этим заболеванием требуется неотложная помощь квалифицированных специалистов и особый уход.
На сегодняшний день известно о четырёх основных причинах, провоцирующий развития ССД.
Одной из них считают приём медикаментов. Чаще всего это лекарства из разряда антибиотиков.
- сульфаниламиды;
- цефалоспорины;
- противоэпилептические медикаменты;
- отдельные противовирусные и нестероидные противовоспалительные препараты;
- антибактериальные лекарства.
Следующей причиной ССД является инфекция, которая проникает в организм человека. Среди них:
- бактериальные – туберкулёз, гонорея, сальмонеллез;
- вирусные – простой герпес, гепатит, грипп, СПИД;
- грибковые – гистоплазмоз.
В отдельный фактор, провоцирующий ССД, относят онкологические заболевания. Этот синдром может стать осложнением злокачественной опухоли.
Очень редко это заболевание может появиться на фоне пищевой аллергии, если в организм систематически попадают вещества способные привести к интоксикации.
Ещё реже синдром развивается вследствие вакцинации, когда организм реагирует с повышенной чувствительностью к составляющим прививки.
Однако по сей день медицине неизвестно почему заболевание может развиваться и без провоцирующих его причин. Т-лимфоциты способны защищать организм от чужеродных организмов, однако в состоянии, которое вызывает синдром, эти Т-лимфоциты активизируются против своего же организма и разрушают кожу.
Однако медики акцентируют внимание на том, что от приёма медикаментов провоцирующих синдром отказываться не стоит. Обычно все эти лекарства назначаются в качестве терапии серьёзных заболеваний, при которых без лечения летальный исход возможен намного быстрее.
Главным же является то, что аллергия наблюдается далеко не у всех, поэтому в целесообразности назначения должен убедиться лечащий врач, принимая во внимание историю болезни больного.
Симптоматика синдрома: как отличить от других болезней
Насколько молниеносно станет развиваться заболевание, будет зависеть от состояния иммунной системы человека. Все симптомы могут появиться через сутки, так и за несколько недель.
Всё начнётся с непонятного зуда и небольших красных пятен. Первым звоночком развития синдрома – появление на коже пузырьков или булл. Если к ним дотрагиваться или случайно задеть, то они будут просто-напросто отпадать, оставляя за собой гнойные раны.
Затем резко поднимается температура тела – до 40 градусов по Цельсию, начнётся головная боль, ломота, лихорадка, расстройство желудка, покраснение и боль в горле. Нужно учесть, что все это происходит за короткий промежуток времени. Поэтому стоит сразу звонить в скорую помощь или срочно отвести больного в больницу. Промедление может стоить жизни человека.
После молниеносного появления вышеперечисленных симптомов маленькие пузыри становятся большими. Покрываются они светло-серой плёнкой и корочкой из запекшейся крови. Патология развивается зачастую и у рта. У пациента слипаются губы, поэтому он отказывается от пищи и не может произнести ни слова.
Изначально поражаются только несколько частей тела – лицо и конечности. Затем болезнь прогрессирует, и все эрозии сливаются. При этом остаются нетронутыми ладони, стопы ног и голова. Этот факт для врачей становиться основным в распознавании ССД.
Больной при незначительном надавливании на кожу, с самых первых дней проявления симптомов, будет испытываться сильную боль.
К синдрому может присоединиться и инфекционное заболевание, которое только усугубит течение болезни. Ещё один фактор идентификации СДД — поражение глаз. Из-за гноя могут срастаться веки, появится конъюнктивит серьёзной формы. Как следствие больной может потерять зрение.
Не останутся нетронутыми и половые органы. Как правило, начинается развитие второстепенных заболеваний – уретрит, вагинит, вульвит. Спустя некоторое время поражённые участки кожи зарастают, но остаются рубцы, и случается сужение уретры.
Все волдыри на коже будут ярко-багрового цвета с примесью гноя и крови. Когда они самопроизвольно вскрываются, то на их месте остаются раны, которое затем покрываются грубой коркой.
На следующих фотографиях собраны примеры того, как выглядит Синдром Стивенса Джонсона:
Для того чтобы правильно поставить диагноз и не спутать синдром с другой болезнью необходимо сдать анализы для подтверждения ССД. Это, прежде всего:
- биохимический анализ крови;
- биопсия кожи;
- анализ мочи;
- бак посев со слизистых.
Конечно же, специалист оценит характер высыпаний, а если есть осложнения, то потребуется консультация не только дерматолога, но и пульмонолога и нефролога.
После того, как диагноз был подтверждён – лечение должно быть начато незамедлительно. Промедление может стоить жизни больному или послужить развитием более серьёзных осложнений.
Помощь, которую можно оказать дома больному до госпитализации в лечебницу. Необходимо предотвратить обезвоживание организма. Это основное на первом этапе терапии. Если пациент может пить самостоятельно, то нужно давать ему регулярно чистую воду. Если же больной не может отрывать рот, то внутривенно вводится несколько литров солевого раствора.
Основная же терапия будет направлена на устранение интоксикации организма и недопущение осложнений. Первым делом пациенту прекращают давать препараты, спровоцировавшие аллергическую реакцию. Исключением могут стать только жизненно необходимые медикаменты.
После госпитализации пациенту назначают:
- Гипоаллергенную диету – еда должна быть перебитой через блендер или жидкой. В тяжёлом случае подпитка организма будет происходить внутривенно.
- Инфузионная терапия – вводят солевые и плазмозамещающие растворы (6 литров в сутки изотонического раствора).
- Обеспечивают полную стерильность помещения, чтобы никакая инфекция не смогла попасть на открытие раны.
- Регулярную обработку ран дезинфицирующими растворами и слизистых оболочек. Для глаз азеластин, при осложнениях – преднизолон. Для ротовой полости – пероксид водорода.
- Антибактериальные, обезболивающие и антигистаминные лекарства.
Основу лечения должны составить гормональные глюкокортикоиды. Зачастую ротовая полость больного поражается сразу и он не может открывать рот, поэтому лекарства вводят с помощью инъекций.
При правильной терапии медики обычно дают положительный прогноз. Все симптомы должны пойти на спад через 10 дней после начала лечения. Спустя некоторое время понизится до нормы температура тела, а воспаление с кожи, под влиянием препаратов спадёт.
Полное выздоровление наступит через месяц, не более.
В целом, профилактикой заболевания являются обычные меры предосторожности. К ним относятся:
- Медикам запрещено назначать для лечения препарат, на который у пациента аллергия.
- Не стоит употреблять препараты из той же группы, что и медикаменты на которые есть у больного аллергия.
- Не стоит одновременно употреблять многолекарств.
- Всегда лучше следоватьинструкции по использованию препаратов.
Медики рекомендуют тем, у кого плохая наследственность – т.е. в роду были заболевания ССД быть предельно осторожными и внимательными. Потому что риск появления синдрома по наследственной линии очень велик.
Также те, у кого слабый иммунитет и те, кто уже хотя бы один раз переносил ССД стоит всегда помнить о том, что нужно беречь себя и обращать внимание на тревожные звоночки. Прогнозировать развитие синдрома всего сложно.
Если соблюдать превентивные меры, то можно будет избежать осложнений и стремительного развития заболевания.
Конечно же, нужно всегда следить за здоровьем – регулярно закаливаться, чтобы организм мог сопротивляться заболеваниям, употреблять противомикробные и иммуностимулирующие препараты.
Не стоит забывать о питании. Оно должно быть сбалансированным и полноценным. Человек должен получать все необходимые витамины и минералы, чтобы не было их в дефиците.
Главный залог результативного лечения – срочная терапия. Все кто находится в категории риска, должен помнить об этом и без промедления в случае подозрительных симптомов, обращаться за помощью медиков.
Главное не поддаваться панике и предпринять первые важные действия при начальной стадии заболевания. Многоформная экссудативная эритема встречается весьма редко, а обострение обычно наступает в период межсезонья – осенью или весной. Развивается заболевание, как у мужчин, так и у женщин в возрасте от 20 до 40 лет. Однако бывают и случаи, когда симптом был обнаружен у детей до 3 лет.
Если же знать о рисках, то можно уберечься от многих осложнений синдрома, который может принести много проблем со здоровьем.



