Синоаурикулярная блокада на экг
Блокады сердца на ЭКГ
Блокады сердца — это снижение проводимости импульса между его отделами. В результате такого явления нарушается процесс автоматического сокращения желудочков и предсердий. Признаки при блокировании импульса могут отличаться. На начальной степени патология протекает бессимптомно. Наиболее достоверный способ диагностировать ее и оценить состояние пациента — это электрокардиография. Блокады сердца на ЭКГ визуализируются точно, что позволяет отличить их разновидности и назначить лечение.
Что такое блокада?
В основе работы сердца лежит его способность к проведению электрических импульсов. Они вызывают сокращение мышечной оболочки, в результате чего происходит движение крови. Из левого желудочка она выходит в большой круг кровообращения через аорту, затем впадает в правое предсердие, из которого движется в правый желудочек. Отсюда начинается малый круг кровообращения, в результате чего жидкость попадает в левое предсердие. Благодаря работе клапанного аппарата, она попадает в левый желудочек, и процесс повторяется.
Автоматизм сердца возможен, благодаря особому механизму сокращения его структур. Сначала сокращаются предсердия, затем желудочки (эти две фазы представляют собой систолу), а одновременное расслабление всех мышц носит название диастола. Электрические импульсы, которые обуславливают сокращение мышечной ткани, образуются в следующих структурах:
- синусно-предсердный узел;
- атриовентрикулярный узел;
- пучок Гиса, от которого отходят мелкие разветвления — волокна Пуркинье.
Причины нарушения проводимости
Здоровое сердце работает без остановок, а электрические импульсы в нем вырабатываются постоянно. Незначительные нарушения проводимости, которые не проявляются клинически, могут быть вариантом нормы у лиц, которые испытывают серьезные физические нагрузки, а также при врожденных аномалиях клапанного аппарата. Более серьезные патологии связаны с органическими повреждениями ткани миокарда.
К заболеваниям, которые могут провоцировать блокады, относятся:
- миокардиты — воспаления мышечной оболочки сердца, вызванные бактериальной или вирусной инфекцией, а также аутоиммунными процессами;
- кардиомиопатии — патологии, связанные с утолщением или истончением стенок сердца (могут возникать при ишемии, хронической гипертонии, эндокринных или обменных нарушениях);
- кардиосклероз — замещение нормальной ткани миокарда рубцом, что происходит после инсульта или инфаркта;
- инфаркт миокарда;
- пороки сердца (врожденные или приобретенные);
- острая интоксикация.
СПРАВКА! Исследование методом ЭКГ позволяет оценить степень проводимости сердца, но не указывает на причину нарушений. При подозрении на хронические заболевания сердечно-сосудистой системы назначается дополнительный комплекс анализов.
Разновидности блокад
Блокады на ЭКГ представляют собой нарушение нормального ритма сокращений миокарда, удлинение промежутков между зубцами и другие признаки. Для диагностики проводимости к пациенту подключают электроды, которые трансформируют электрические сигналы в импульс для работы самописца. С его помощью на постоянно движущейся бумаге получается изображение сердечного ритма. Для расшифровки кардиограммы в ней выделяют зубцы и интервалы между ними. Зубцы представляют собой моменты сокращения сердца — самописец приходит в движение и рисует резкую или плавную волну. Промежутки покоя (прямые) на ЭКГ — это отдых миокарда.
Всего выделяют несколько объектов, важных для диагностики блокад:
- зубец Р — возникает в момент сокращения предсердий;
- интервал P-Q — отражает промежуток времени между сокращением предсердий и желудочков (в этот период импульс проходит по узлам к пучку Гиса и распределяется по волокнам Пуркинье);
- комплекс QRS — это время, в течение которого происходит сокращение предсердий (точка R — это проведение импульса по мышечной оболочке желудочков, самая высокая в кардиограмме);
- интервал S-T — период, который необходим для полного распространения электрического импульса по желудочкам;
- зубец Т — это реполяризация желудочков (их восстановление после сокращения);
- период Т-Р — диастола, то есть полное расслабление миокарда.
В зависимости от того, на каком этапе проявляются нарушения на ЭКГ, выделяют несколько типов блокад. Самая распространенная из них — атриовентрикулярная. Также различают синоатриальную, внутрипредсердную и блокаду ножек пуска Гисса.
Синоатриальная (синоаурикулярная) блокада
Синоатриальная блокада происходит при поражении узла, который находится на уровне ушка правого предсердия. В результате таких изменений в нормальном ритме сердца выпадают полные циклы сокращения миокарда. Интервалы между последовательными сокращениями могут превышать нормальные показатели в 2 раза. Такое явление происходит постоянно или периодически, в связи с чем диагностика методом ЭКГ может быть затруднена.
Синоаурикулярная блокада чаще встречается у женщин старше 50-ти лет. К патологиям, которые могут становиться ее причиной, относятся:
- повышение тонуса вагуса (блуждающего нерва);
- удары в область солнечного сплетения или сильное давление на глазные яблоки;
- прием некоторых групп медикаментов, в том числе сердечных гликозидов и хинидина.
СА блокада на ЭКГ просматривается как длительные паузы между сокращениями миокарда, то есть увеличение периода диастолы. Различают блокады 1 и 2 степени, а также полное нарушение проводимости. На первом этапе болезнь протекает бессимптомно. При 2 степени тяжести пациента беспокоят перебои в работе сердечного мускула и нарушения работы вестибулярного аппарата. При полной блокаде есть риск внезапных обмороков и даже летального исхода.
Атриовентрикулярные блокады
Атриовентрикулярная (АВ) блокада — это нарушение проведение электрического импульса между предсердиями и желудочками. Ее также называют предсердножелудочковой. Она может быть частичной или полной, постоянной или возникать спонтанно. Наиболее достоверный способ ее диагностики — это суточный мониторинг по Холтеру. При такой процедуре датчики закрепляются на груди больного на сутки. В этот период противопоказаны физические нагрузки, но умеренная активность разрешается. Таким образом, можно отследить работу сердца в зависимости от времени суток и интенсивности нагрузок.
1 степень
Атриовентрикулярная блокада 1 степени представлена замедлением распространения импульса с предсердий до желудочков. Если в норме это время составляет от 0,15 до 0,18 секунд, то при блокаде первой степени оно увеличивается до 0,2 секунд. На ЭКГ визуализируется увеличение интервала PQ.
АВ блокада 1 степени может быть хронической или сопровождать острое течение некоторых болезней. Так, она проявляется в период обострения ревматизма и проходит после стабилизации состояния пациента. Однако при ряде заболеваний она диагностируется постоянно. К ним относятся:
- кардиосклероз, который возникает после острого миокардита;
- атеросклероз венечных артерий, которые питают миокард (особенно правой артерии);
- сифилис, который протекает с поражением миокарда;
- септические явления.
На начальной стадии патология протекает бессимптомно. Ее чаще обнаруживают на плановом ЭКГ или во время диагностики основного заболевания.
2 степень
Атриовентрикулярная блокада 2-й степени возникает при ухудшении проводимости между предсердиями и желудочками, по сравнению с 1-й стадией. На ЭКГ можно отметить выпадение отдельных сокращений желудочков. Такое явление проявляется на каждое 3-е, 4-е или 5-е сокращение и называется периодами Самойлова-Венкербаха.
Еще один признак АВ блокады второй степени можно обнаружить на первичном осмотре, без ЭКГ. Во время аускультации (прослушивании) сердца необходимо одновременно держать руку на пульсе. Так можно выявить выпадение отдельных сокращений.
3 степень
АВ блокада 3 степени называется полной. В таком случае проведение электрических импульсов между предсердиями и желудочками становится невозможным. Это состояние угрожает жизни пациента, поскольку изменения могут быть необратимыми. Полная АВ блокада обнаруживается нечасто — ее можно выявить менее, чем в 1% случав всех проведенных ЭКГ.
Симптомы атриовентрикулярной блокады
Клинические признаки АВ блокады отличаются в зависимости от ее степени. На начальных этапах, при незначительном нарушении проводимости, патология не проявляется, а обнаружить ее можно только на плановом ЭКГ. В дальнейшем возникает характерный комплекс симптомов:
- общая усталость, раздражительность, частые смены настроения, появление панических атак;
- головокружение, обмороки;
- покраснение кожи лица, а затем ее побледнение;
- ослабевание пульса — он с трудом прослушивается на крупных артериях;
- дыхание становится более глубоким, его частота снижается;
- мышечные судороги, которые начинаются в области лица, затем переходят на туловище и конечности;
- расширение зрачков;
- непроизвольное мочеиспускание и дефекация.
Такие симптомы характерны для тяжелой степени нарушения проводимости. Приступы могут периодически возникать у пациентов, при этом не обязательно будет проявляться полный комплекс клинических признаков. При легком течении патологии больной жалуется на головокружение, ощущение шума в ушах и потерю чувствительности конечностей. При средней тяжести возможны также обмороки.
Признаки на ЭКГ
Наиболее достоверный метод диагностики атриовентрикулярных блокад — электрокардиография. Расшифровкой результатов занимается врач-кардиолог. Типичными симптомами, которые указывают на развитие АВ блокады, становятся:
- сохранение ритма сокращения предсердий — зубец Р появляется с равными интервалами;
- интервалы между желудочковыми комплексами становятся более редкими, но при этом могут сохранять собственный ритм;
- предсердный зубец (Р) теряет связь с желудочковым и может появляться на любом участке кардиограммы.
Внутрипредсердная блокада
Внутрипредсердная блокада представляет собой нарушение проводимости между левым и правым предсердиями. Она часто сопровождается фибрилляцией предсердий. Основная ее причина — органические изменения мышечной оболочки сердца (миокарда) в области предсердий. В большинстве случаев она протекает бессимптомно, а обнаружить ее можно на плановом ЭКГ. Как и другие типы блокад, она может быть частичной или полной.
Внутрижелудочковая блокада
Внутрижелудочковая блокада — это нарушение проведения импульса по ножкам, пучкам и мелким ответвлениям внутрижелудочковой проводящей системы сердца. В зависимости от структуры, которая была повреждена, можно выделить несколько ее разновидностей:
- блокада ножек пучка Гиса — прерывание проведения импульса в этой области;
- блокада периферических ответвлений — тяжелая патология, часто связана с различными нарушениями кровоснабжения миокарда;
- внутрижелудочковая блокада в сочетании с уменьшением периода между сокращениями желудочков и предсердий — сопровождается тахикардией, чаще проявляется у мужчин.
Блокада ножек пучка Гиса может быть полной или неполной, постоянной или кратковременной, проявляться только с одной стороны или быть двусторонней. Выделяют несколько типов нарушений:
- полная и неполная блокада ПНПГ (правой ножки пучка Гиса);
- полная и неполная блокада ЛНПГ (левой ножки пучка Гиса);
- двусторонняя полная или неполная блокада.
На практике чаще встречается блокада левой ножки. При таком нарушении активируются компенсаторные механизмы: импульс проходит по неповрежденной ножке и распространяется между желудочками. На ЭКГ можно отметить изменение направления зубца Т, а также расширение периода сокращения желудочков.
Методы лечения
Схема лечения подбирается индивидуально и зависит от основного заболевания, которое стало причиной блокады. В некоторых случаях лечение не назначается, если нет опасности гипоксии и развития сердечной недостаточности. Если терапия необходима, она может включать следующие этапы:
- если причиной нарушения проводимости становится повышение тонуса блуждающего нерва (определяется при помощи теста с Атропином), необходимы холиноблокаторы и седативные средства (капли Зеленина, Беллатаминал);
- во время приступа атриовентрикулярной блокады используют препараты Атропин, Эфедрин, в некоторых случаях необходим непрямой массаж сердца;
- полная блокада становится показанием для установки кардиостимулятора;
- для улучшения питания и кровоснабжения миокарда — сердечные гликозиды.
Электрокардиография — один из основных методов диагностики работы сердца. Она позволяет определить различные нарушения проводимости на начальных этапах, а также проводить мониторинг эффективности лечения. На основании ЭКГ поставить диагноз невозможно — она представляет собой исключительно способ оценки проведения импульса, проводимости и автоматизма сердечной мышцы.
Синоаурикулярная блокада
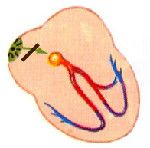
Синоаурикулярная блокада – форма нарушения внутрисердечной проводимости, характеризующаяся замедлением или полным прекращением передачи импульса от синусового узла к предсердиям. Синоаурикулярная блокада проявляется ощущениями перебоев и замирания сердца, кратковременными головокружениями, общей слабостью, развитием синдрома Морганьи-Адамса-Стокса. Решающими методами диагностики синоаурикулярной блокады служат электрокардиография, суточное мониторирование ЭКГ, атропиновая проба. Лечение синоаурикулярной блокады предполагает устранение причин нарушения проводимости, назначение атропина и адреномиметиков; при тяжелых формах блокады показана временная или постоянная электростимуляция предсердий.
Общие сведения
Синоаурикулярная (синоатриальная) блокада – разновидность синдрома слабости синусового узла, при которой блокируется проведение электрического импульса между синоатриальным узлом и предсердиями. При синоаурикулярной блокаде имеет место временная асистолия предсердий и выпадение одного или нескольких желудочковых комплексов. Синоаурикулярная блокада в кардиологии встречается сравнительно редко. По статистике, данное нарушение проводимости у мужчин развивается чаще (65%), чем у женщин (35%). Синоаурикулярная блокада может выявляться в любом возрасте.

Причины синоаурикулярной блокады
Развитие синоаурикулярной блокады может быть обусловлено поражением самого синусового узла, органическим повреждением миокарда, повышенным тонусом блуждающего нерва. Синоаурикулярная блокада встречается у пациентов с пороками сердца, миокардитами, ИБС (атеросклеротическим кардиосклерозом, острым инфарктом миокарда, чаще заднедиафрагмальным), кардиомиопатиями. Синоаурикулярная блокада может развиваться вследствие интоксикации сердечными гликозидами, препаратами калия, хинидином, адреноблокаторами, отравления фосфорорганическими соединениями.
Иногда нарушение синоатриальной проводимости возникает после проведения дефибрилляции. У практически здоровых лиц синоаурикулярная блокада встречается при рефлекторном повышении тонуса блуждающего нерва, иннервирующего атриовентрикулярный узел и предсердия. Механизм развития синоаурикулярной блокады может быть непосредственно связан с отсутствием зарождения импульса в синусовом узле; слабостью импульса, не способного вызвать деполяризяцию предсердий; блокировкой передачи импульса на участке между синусным узлом и правым предсердием.
Классификация синоаурикулярной блокады
Различают синоаурикулярную блокаду I, II и III степени. Синоаурикулярная блокада I степени на обычной электрокардиограмме не выявляется. В этом случае все импульсы, генерируемые синусовым узлом, достигают предсердий, однако зарождаются они реже, чем в норме. На синоаурикулярную блокаду I степени косвенным образом может указывать стойкая синусовая брадикардия.
При синоаурикулярной блокаде II степени часть импульсов не достигает предсердий и желудочков, что сопровождается появлением на ЭКГ периодов Самойлова–Венкебаха – выпадением зубца P и ассоциированного с ним комплекса QRST. В случае выпадения одного сердечного цикла, увеличенный интервал R-R равен двум основным интервалам R-R; при выпадении большего количества сердечных циклов пауза может равняться 3 R-R, 4 R-R. Иногда блокируется проведение каждого второго импульса, следующего после одного нормального сокращения (синоаурикулярная блокада 2:1) – в этом случае говорят об аллоритмии.
В отличие от атриовентрикулярной блокады II ст., при которой выпадает только QRS-комплекс, при синоаурикулярной блокаде имеет место выпадение предсердного и желудочкового комплексов. При синоаурикулярной блокаде III степени отмечается полная блокада передачи импульсов из синусного узла, что может вызвать асистолию и смерть пациента. В некоторых случаях роль водителя ритма берет на себя атриовентрикулярный узел, проводящая система предсердий или желудочков.
Симптомы синоаурикулярной блокады
Клинические проявления синоаурикулярной блокады I степени отсутствуют. Аускультативно можно определить отсутствие очередного сокращения сердца через 2-3 нормальных цикла. Симптоматика синоаурикулярной блокады II степени зависит от частоты выпадения синусового импульса. При редких выпадениях сердечных сокращений отмечаются ощущения дискомфорта за грудиной, головокружение, одышка, общая слабость.
Отсутствие подряд нескольких циклов сердечных сокращений, а также синоаурикулярная блокада III степени, сопровождается чувством замирания сердца, шумом в ушах, резкой брадикардией. В случае синоаурикулярной блокады, обусловленной органическим поражением миокарда, развивается застойная сердечная недостаточность. На фоне приступов асистолии у больных с синоаурикулярной блокадой развивается синдром Морганьи-Эдемса-Стокса, характеризующийся внезапным головокружением, бледностью кожи, мельканием «мушек» перед глазами, звоном в ушах, потерей сознания, судорогами.
Диагностика синоаурикулярной блокады
Основная роль в диагностике синоаурикулярной блокады принадлежит электрокардиографии и суточному мониторированию ЭКГ. При анализе электрокардиографических данных необходимо дифференцировать синоаурикулярную блокаду от синусовой аритмии, синусовой брадикардии, предсердной экстрасистолии, атриовентрикулярной блокады II степени.
При регистрации устойчивой синусовой брадикардии проводится проба с введением атропина: у пациентов с синоаурикулярной блокадой после введения препарата сердечный ритм удваивается, а затем резко уменьшается в 2 раза — наступает блокада. Если синусовый узел функционирует нормально, отмечается постепенное учащение ритма.
Лечение синоаурикулярной блокады
При синоаурикулярной блокаде I степени специальная терапия не проводится. Иногда восстановлению проводимости способствует лечение основного заболевания или отмена препаратов, способствующих нарушению. При функциональной синоаурикулярной блокаде, обусловленной ваготонией, хорошие результаты дает применение атропина внутрь или подкожно. Стимуляции автоматизма синусового узла способствует назначение симпатомиметиков (эфедрина, адреналина гидрохлорида, изопреналина). Для улучшения метаболизма миокарда показаны кокарбоксилаза, инозин, АТФ.
При синоаурикулярной блокаде противопоказан прием сердечных гликозидов, бета-адреноблокаторов, противоаритмических препаратов хинидинового ряда, солей калия, амиодарона, препаратов раувольфии. В том случае, если синоаурикулярная блокада существенно ухудшает самочувствие пациента или сопровождается приступами асистолии, прибегают к временной или постоянной электрической стимуляции предсердий (имплантации электрокардиостимулятора).
Прогноз и профилактика синоаурикулярной блокады
Развитие событий при синоаурикулярной блокаде во многом определяется течением основного заболевания, степенью нарушения проводимости, наличием других нарушений ритма. Бессимптомная синоаурикулярная блокада не вызывает резких нарушений гемодинамики; развитие синдрома Морганьи-Адамса-Стокса расценивается как прогностически неблагоприятное.
Ввиду недостаточной изученности патогенеза синоаурикулярной блокады, ее профилактика не разработана. Первоочередными задачами в этом направлении являются устранение причин нарушения проводимости и наблюдение кардиолога-аритмолога.
Синоатриальная блокада (СА): что это, причины, симптомы, на ЭКГ, лечение
Все материалы публикуются под авторством, либо редакцией профессиональных медиков ( об авторах ), но не являются предписанием к лечению. Обращайтесь к специалистам!
Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа
Синоатриальную блокаду (синоаурикулярная, СА-блокада) считают одним из вариантов синдрома слабости синусового узла (СУ). Этот вид аритмии может быть диагностирован в любом возрасте, несколько чаще она регистрируется у лиц мужского пола, в общей популяции встречается относительно редко.
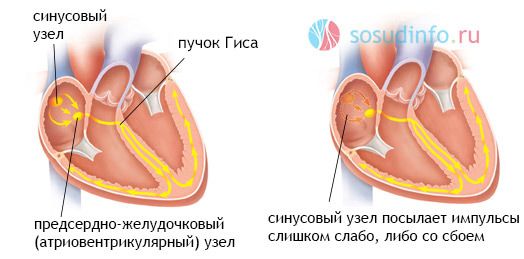
В здоровом сердце электрический заряд генерируется в синусовом узле, который расположен в толще правого предсердия. Оттуда он распространяется к предсердно-желудочковому узлу и к ножкам пучка Гиса. За счет последовательного прохождения импульса по проводящим волокнам сердца достигается правильное сокращение его камер. Если на каком-то из участков возникнет препятствие, то нарушится и сокращение, тогда речь идет о блокаде.
При синоатриальной блокаде нарушается воспроизведение либо распространение импульса к нижележащим отделам проводящей системы от главного, синусового, узла, поэтому нарушается сокращение и предсердий, и желудочков. В определенный момент сердце «пропускает» нужный ему импульс и не сокращается совсем.
Разные степени синоатриальной блокады требуют разного терапевтического подхода. Это нарушение может вообще никак не проявляться, а может стать причиной обмороков и даже гибели больного. В одних случаях синоатриальная блокада носит постоянный характер, в других – она преходящая. При отсутствии клиники можно ограничиться наблюдением, блокада 2-3 степени требует соответствующего лечения.
Причины синоатриальной блокады
Среди главных механизмов синоаурикулярной блокады – повреждение самого узла, нарушение распространения импульса по сердечной мышце, изменение тонуса блуждающего нерва.
В части случаев импульс не образуется совсем, в других – он есть, но слишком слабый, чтобы вызвать сокращение кардиомиоцитов. У больных с органическими повреждениями миокарда импульс встречает механическое препятствие на своем пути и не может пройти дальше по проводящим волокнам. Возможна и недостаточная чувствительность кардиомиоцитов к электрическому импульсу.
Факторами, приводящими к синоаурикулярной блокаде, считают:
- Пороки сердца;
- Воспалительные изменения в сердце (миокардит);
- Кардиоваскулярную форму ревматизма;
- Вторичное поражение тканей сердца при лейкозах и других новообразованиях, травмах;
- Ишемическую болезнь сердца (кардиосклероз, послеинфарктный рубец);
- Некроз миокарда (инфаркт);
- Кардиомиопатию;
- Ваготонию;
- Интоксикацию лекарственными средствами при превышении допустимой дозы или индивидуальной непереносимости – сердечные гликозиды, верапамил, амиодарон, хинидин, бета-адреноблокаторы;
- Отравление фосфорорганическими веществами.
На работу СУ оказывает влияние активность блуждающего нерва, поэтому при его активации возможно нарушение генерации импульса и появление СА-блокады. Обычно в таком случае говорят о транзиторной СА-блокаде, которая сама по себе появляется и так же проходит. Такое явление возможно у практически здоровых людей, без анатомических изменений в самом сердце. В единичных случаях диагностируется идиопатическая синоаурикулярная блокада, когда точную причину патологии выяснить не удается.
У детей также возможно нарушение проведения от синоатриального узла. Обычно такая аритмия обнаруживается после 7-летнего возраста, а частой причиной становится вегетативная дисфункция, то есть блокада скорее будет транзиторной, на фоне повышения тонуса блуждающего нерва. Среди органических изменений миокарда, которые могут стать причиной этого вида блокад у ребенка – миокардит, миокардиодистрофия, при которых наряду с СА-блокадой могут быть обнаружены и другие типы аритмий.
Разновидности (типы и степени) синоатриальной блокады
В зависимости от выраженности аритмии, выделяют несколько ее степеней:
- СА-блокада 1 степени (неполная), когда изменения минимальны.
- СА-блокада 2 степени (неполная).
- СА-блокада 3 степени (полная) – самая тяжелая, нарушается сокращение как желудочков, так и предсердий.
При блокаде синусового узла 1 степени узел функционирует, а все импульсы вызывают сокращение миокарда предсердий, но происходит это реже, чем в норме. Импульс по узлу проходит медленнее, поэтому и реже сокращается сердце. На ЭКГ такую степень блокады зафиксировать невозможно, но о ней косвенно говорят более редкие, что положено, сокращения сердца – брадикардия.
При синоатриальной блокаде 2 степени импульс уже не всегда образуется, результатом чего становится периодическое отсутствие сокращения предсердий и желудочков сердца. Она, в свою очередь, бывает двух типов:
- СА-блокада 2 степени 1 типа – постепенно замедляется проведение электрического сигнала по синусовому узлу, в результате чего очередного сокращения сердца не происходит. Периоды нарастания времени проведения импульса называют периодами Самойлова-Венкебаха;
- СА-блокада 2 степени 2 типа – выпадает сокращение всех отделов сердца через определенное количество нормальных сокращений, то есть без периодического замедления продвижения импульса по СА-узлу;
Синоаурикулярная блокада 3 степени – полная, когда не происходит очередного сокращения сердца вследствие отсутствия импульсации из синусового узла.
Первые две степени блокады называют неполной, так как синусовый узел, хоть и аномально, но продолжает функционировать. Третья степень – полная, когда импульсы не поступают к предсердиям.
Особенности ЭКГ при СА-блокаде
Электрокардиография – главный способ обнаружения блокад сердца, посредством которого выявляется некоординированная деятельность синусового узла.
СА-блокада 1 степени не имеет характерных ЭКГ-признаков, ее заподозрить можно по брадикардии, которая нередко сопровождает такую блокаду, или укорочении интервала PQ (признак непостоянный).
Достоверно о наличии СА-блокады по ЭКГ можно говорить, начиная со второй степени нарушения, при которой не происходит полного сердечного сокращения, включая предсердия и желудочки.
На ЭКГ при 2 степени регистрируются:
- Удлинение промежутка между сокращениями предсердий (Р-Р), причем во время выпадения одного из очередных сокращений этот интервал будет составлять два или более нормальных;
- Постепенное уменьшение времени Р-Р после пауз;
- Отсутствие одного из очередных комплексов PQRST;
- Во время длинных промежутков отсутствия импульсов могут возникать сокращения, генерируемые из других источников ритма (атрио-вентрикулярного узла, ножек пучка Гиса);
- При выпадении не одного, а сразу нескольких сокращений, продолжительность паузы будет равна нескольким Р-Р, как если бы они происходили в норме.
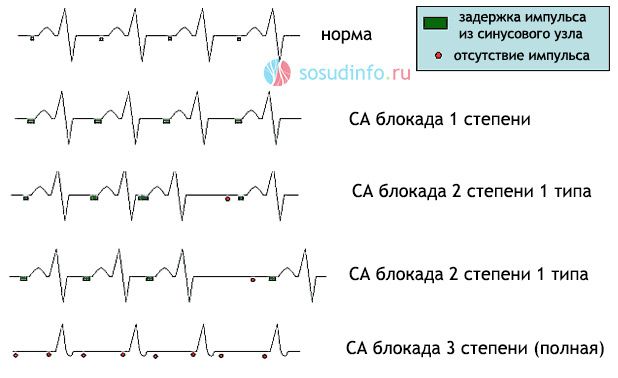
Полной блокада синоатриального узла (3 степени), считается когда на ЭКГ регистрируется изолиния, то есть отсутствуют признаки электрической активности сердца и его сокращения, считается одним из наиболее опасных видов аритмии, когда высока вероятность гибели больного во время асистолии.
Проявления и методы диагностики СА-блокады
Симптоматика синоатриальной блокады определяется степенью выраженности расстройств в проводящих волокнах сердца. При первой степени признаки блокады отсутствуют, равно как и жалобы пациента. При брадикардии организм «привыкает» к редкому пульсу, поэтому большинство пациентов никаких беспокойств не испытывает.
СА-блокады 2 и 3 степеней сопровождаются шумом в ушах, головокружением, дискомфортными ощущениями в груди, одышкой. На фоне урежения ритма возможна общая слабость. Если СА-блокада развилась по причине структурного изменения сердечной мышцы (кардиосклероз, воспаление), то возможно нарастание недостаточности сердца с появлением отеков, синюшности кожи, одышки, уменьшения работоспособности, увеличения печени.
У ребенка признаки СА-блокады мало отличаются от таковых у взрослых. Нередко родители обращают внимание на уменьшение работоспособности и быструю утомляемость, посинение носогубного треугольника, обмороки у детей. Это и служит поводом для обращения к кардиологу.
Если промежуток между сокращениями сердца слишком длинный, то могут проявиться пароксизмы Морганьи-Адамса-Стокса (МАС), когда резко сокращается приток артериальной крови к головному мозгу. Это явление сопровождается головокружением, потерей сознания, шумом, звоном в ушах, возможны судорожные сокращения мышц, непроизвольное опорожнение мочевого пузыря и прямой кишки как следствие выраженной гипоксии мозга.
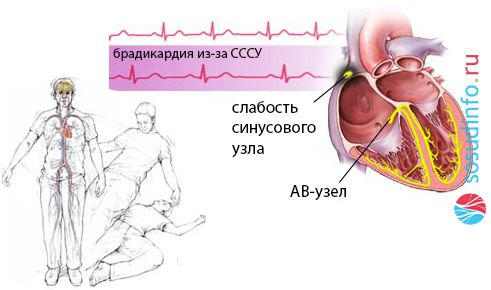
обморок при синдроме МАС вследствие блокады синусового узла
Подозрение на наличие блокады в сердце возникает уже при аускультации, при которой кардиолог фиксирует брадикардию или выпадение очередного сокращения. Для подтверждения диагноза синоаурикулярной блокады основными методами являются электрокардиография и суточное мониторирование.
Холтеровское мониторирование может проводиться в течение 72 часов. Длительный мониторинг ЭКГ важен у тех пациентов, у которых при подозрении на наличие аритмии в обычной кардиограмме не удалось обнаружить изменений. За время исследования может быть зафиксирована транзиторная блокада, эпизод СА-блокады в ночное время или при физической нагрузке.
Детям также проводится холтеровское мониторирование. Диагностически значимым считается обнаружение пауз, длящихся более 3 секунд, и брадикардии менее 40 ударов в минуту.
Показательной является проба с атропином. Введение этого вещества здоровому человеку вызовет повышение частоты сокращений сердца, а при СА-блокаде пульс сначала увеличится вдвое, а потом так же стремительно снизится – наступит блокада.
Для исключения другой сердечной патологии или поиска причины блокады может быть проведено УЗИ сердца, которое покажет порок, структурные изменения миокарда, зону рубцевания и др.
Лечение
СА-блокада 1 степени не требует специфической терапии. Обычно для нормализации ритма достаточно пролечить основное заболевание, ставшее причиной блокады, нормализовать режим дня и образ жизни, либо отменить препараты, которые могли нарушить автоматизм синусового узла.
Транзиторная СА-блокада на фоне повышенной активности блуждающего нерва хорошо лечится назначением атропина и его препаратов – беллатаминал, амизил. Эти же лекарства используют в педиатрической практике при ваготонии, вызывающей преходящую блокаду синусового узла.
Приступы СА-блокады могут быть пролечены медикаментозно с помощью атропина, платифиллина, нитратов, нифедипина, но, как показывает практика, эффект от консервативного лечения лишь временный.
Пациентам с блокадой синусового узла назначается метаболическая терапия, направленная на улучшение трофики миокарда – рибоксин, милдронат, кокарбоксилаза, витаминно-минеральные комплексы.
При зафиксированной СА-блокаде нельзя принимать бета-блокаторы, сердечные гликозиды, кордарон, амиодарон, препараты калия, поскольку они могут вызвать еще большее затруднение автоматизма СУ и усугубление брадикардии.
Если блокада СА-узла приводит к выраженным изменениям в самочувствии, вызывает нарастание сердечной недостаточности, часто сопровождается обмороками с высоким риском остановки сердца, то пациенту предлагают имплантировать кардиостимулятор. Показаниями могут также стать приступы Морганьи-Адамса-Стокса и брадикардия ниже 40 ударов ежеминутно.
При внезапно возникшей тяжелой блокаде с приступами Мроганьи-Адамса-Стокса необходима временная кардиостимуляция, показан непрямой массаж сердца и искусственная вентиляция легких, вводится атропин, адреналин. Иными словами, пациенту с подобными приступам может потребовать проведение полноценных реанимационных мероприятий.
Если точных причин развития синоатриальной блокады установить так и не удалось, действенных мер профилактики этого явления не существует. Пациентам, у которых уже зафиксированы изменения на ЭКГ, следует корректировать их с помощью лекарств, которые назначает кардиолог, нормализовать образ жизни, а также регулярно посещать врача и снимать ЭКГ.
Детям с аритмиями часто рекомендуют снизить общий уровень нагрузки, сократить занятия в спортивных секциях и кружках. Посещение детских учреждений не противопоказано, хотя есть специалисты, которые советуют ограничить ребенка и в этом. Если риска для жизни нет, а эпизоды СА-блокады скорее единичны и преходящи, то нет смысла изолировать ребенка от занятий в школе или походов в детский сад, но наблюдение в поликлинике и регулярный осмотр необходимы.


