Склеродермия опасна ли для жизни
Опасна ли для жизни очаговая склеродермия?
Считается, что очаговая склеродермия менее опасная для жизни по сравнению с другой ее формой — системной склеродермией. Но, по мнению многих врачей, очаговая склеродермия является одним из проявлений системной склеродермии, и все патологические процессы в коже, все равно затрагивают органы и системы всего организма.
Поэтому к лечению очаговой склеродермии надо отнестись очень серьезно! Какие признаки и симптомы говорят в пользу системной и очаговой склеродермии?
Диагностика очаговой и системной склеродермии
К главным диагностическим критериям системной склеродермии относятся:
- типичные изменения на коже в виде плотного отека, затвердения и атрофии;
- рассасывание костной ткани;
- синдром Рейно (резкая бледность при переохлаждении пальцев конечностей, переходящая вфиолетовую синюшность при согревании);
- отложение кальция под кожей, по ходу сухожилий и фасций (кальциноз);
- поражение суставов и мышц, с развитием тяжелых контрактур в дальнейшем;
- поражение легких в виде базального пневмосклероза;
- крупноочаговое поражение миокарда;
- дисфагия, фиброзные изменения в области пищевода и другие поражения пищеварительного тракта;
- появление склеродермической почки.
Дополнительными критериями являются
- гиперпигментация кожи;
- повышенная сухость кожи и слизистых;
- миалгии и артралгии;
- трофические нарушения;
- лимфаденопатии;
- полиневрит;
- лихорадка;
- похудание;
- присутствие в крови антител Scl70.
Диагноз системной склеродермии считается достоверным, если есть три главных критерия в наличии или один главныйкритерий в сочетании с тремя и более дополнительными. Диагноз системной склеродермии считается вероятным при меньшем количестве признаков.
Диагностика очаговой склеродермии
При очаговой склеродермии проявления болезни будут на коже. На лице или руках появляются пятна обычно с розовым венчиком. Для очаговой склеродермии характерны следующие признаки:
- кальциноз (маленькие плотные и безболезненные узелки, особенно в области кончиков пальцев);
- симптом Рейно;
- склеродактилия (пальцы рук становятся тонкими, а ногти и концевые фаланги утолщаются по типу «птичьих лап»);
- появление сосудистых звездочек;
- нарушение глотания, частая отрыжка и изжога из-за поражения слизистой пищевода.
Все эти симптомы не всегда воспринимаются серьезно, больные не обращают на них внимания, но, если в это время забить тревогу, болезнь можно вовремя диагностировать, а, значит, приступить к лечению.
Для уточнения диагноза иногда проводят биопсию кожу, которая подтверждает верность диагноза на 100%. При постановке диагноза очаговой склеродермии необходимо сразу приступить к ее лечению. Для предупреждения прогрессирования болезни надо стараться избегать холода, держать пальцы рук и ног в тепле( с помощью варежек и теплых носков), принимать теплые хвойные и радоновые ванны.
Чем опасна очаговая склеродермия?
- Появление участков кожи с повышенной пигментацией и депигментацией («соль с перцем»).
- Появление телеангиоэктазии – сосудистых звездочек (сеточек) — на коже.
- Сильное истончение кожи.
- При поражении слизистых оболочек появляются симптомы таких болезней, как ринит, конъюнктивит, фарингит, эзофагит.
- Самая серьезная опасность очаговой склеродермии – прогрессирование и переход в системную склеродермию.
Но даже если очаговая склеродермия протекает легко и ограничивается только кожными проявлениями, ее надо лечить постоянно. Если прекратить лечение (ведь только в кожном проявлении болезнь не приносит субъективное беспокойство), в коже незаметно развиваются спаечные процессы, потовые и сальные железы атрофируются и перестают функционировать, происходит разбалансировка процессов теплоотдачи и теплопродукции, стойкое нарушение микроциркуляции.
Прогноз склеродермии и чем же опасна очаговая склеродермия?
Очаговая склеродермия может длиться годами и месяцами. Прогноз для жизни в этом случае хороший. Иногда болезнь проходит сама по себе, и врачи связывают такой исход с укреплением иммунитета. Но иногда болезнь может перейти в системную форму и тогда прогноз становится неблагоприятным и даже опасным для жизни.
Факторами, которые влияют на неблагоприятный прогноз, являются:
- переход в системную форму склеродермии;
- мужской пол;
- возраст (если болезнь появилась у лиц старше 50 лет);
- поражение органов в течение первых трех лет болезни.
Трудоспособность у больных с очаговой склеродермией может снизиться, но резко снижается или утрачивается, если присоединяется поражение опорно-двигательного аппарата.
Очаговая склеродермия: лечение
В отличие от системной склеродермии, при локализованном характере болезни в процесс вовлекается только кожа без поражения внутренних органов.
Причины и патогенез
Как было сказано выше, непосредственная причина заболевания на сегодняшний день не выявлена. Однако существует ряд теорий на этот счет.
- Инфекционная теория (не нашла подтверждения при углубленном изучении).
- Наследственная теория, в т. ч. теория мультифакторного характера заболевания.
- Теория нарушенного обмена, дисфункции иммунитета (аутоагрессия организма).
- Гипотеза о дисфункции вегетативной нервной системы.
- Теория эндокринных расстройств.
При тщательном изучении патогенетических процессов, лежащих в основе формирования ограниченной склеродермии, можно увидеть, что практически каждая из гипотез находит в нем свое отражение. Но основную роль отводят аутоиммунным нарушениям.
В своем развитии локализованная склеродермия проходит три последовательно сменяющихся друг другом этапа – отек, уплотнение и атрофию. Первый длится несколько недель, часто незаметен. Кожа при этом становится гладкой, блестящей, напряженной. Изменяется ее плотность и консистенция – приобретает тестообразный характер. Цвет варьируется от нормального до красно-синюшного оттенка.
После стадии отека, патологический процесс достаточно быстро переходит в стадию уплотнения. Кожа холодеет, становится плотной, не смещается, не берется в складку. Вокруг зоны поражения – голубоватый венчик (участок периферического роста), сама же зона при этом восковидно-бледная или грязно-серого оттенка.
Последний этап – атрофия. Кожный покров пораженного участка истончается. Приобретает вид пергаментной бумаги. Возможно вовлечение в процесс жировой клетчатки и мышц. В таком случае кожа прилегает непосредственно к костным структурам.
Классификация
Очаговая склеродермия классифицируется следующим образом:
- Бляшечная склеродермия.
- Линейная.
- Многоочаговая.
- Глубокая.
- Пансклеротическая склеродермия.
- Буллезная форма.
- Идиопатическая атрофодермия Пазини-Пьерини.
- Прогрессирующая гемиатрофия лица Парри-Ромберга.
- Склероатрофический лихен Цумбуша (болезнь белых пятен).
Симптомы
Очаговая склеродермия имеет разную клинику и симптомы, в зависимости от формы. При этом у одного человека может наблюдаться сочетание сразу нескольких разновидностей заболевания. Но рассмотрим каждый из случаев раздельно.
Бляшечная склеродермия – самый частый вид патологии. Встречается преимущественно у женщин средних лет (30-50). Как и при других вариантах, в коже последовательно сменяются три процесса – отек, уплотнение, атрофия. Характеризуется появлением на различных участках тела (голова, туловище, конечности) зон эритемы и уплотнения (индурации).
Нередко участки поражения обусловлены травматизацией и сдавлением кожи (перетянутый ремень, пояс, тугой бюстгалтер). Сначала появляются округлые или овальные пятна розово-лилового оттенка, несколько отечные. Они медленно увеличиваются в размерах (от нескольких до 20 см), с прогрессирующим уплотнением кожи в центре. На периферии при этом сохраняется розово-сиреневый венчик. Пораженная кожа постепенно бледнеет (цвет слоновой кости), становится гладкой (стирается кожный рисунок).
В дальнейшем венчик на периферии исчезает, а ему на смену приходят сосудистые звездочки и пигментация. Кожа истончается, снова собирается в складку. При своевременно начатом лечении процесс можно обратить вспять. Появившаяся гиперпигментация пораженного участка – хороший прогностический признак.
Бляшечная склеродермия может быть в виде:
- морфеа (очагов) – описана выше;
- узлов (келоидоподобная) – на теле появляются один или несколько склерозированных участков в виде узелков, которые напоминают келоидные рубцы;
- атрофодермия Пазини Пьерини – легкий, поверхностный вариант течения бляшечной склеродермии. Возникает у девушек 10-20 лет с преимущественной локализацией патологических очагов на спине.
Линейная склеродермия (полосовидная) – очаги розово-синюшной окраски, которые появляются на одной стороне тела или по ходу сосудисто-нервного пучка (зоны Захарьина-Геда), чаще на голове или конечностях, имеют линейную форму. Встречается чаще в детском возрасте, может сочетаться с гемиатрофией Парри-Ромберга.
Формирование склеродермического очага проходит через известные три стадии. Чаще всего единственный очаг распространяется с волосистой части головы на лицо, напоминает след от удара саблей.
Болезнь белых пятен (склероатрофический лихен, каплевидная склеродермия) – зоны поражения представлены мелкими (3-10 мм) перламутровыми белесыми пятнами, блестящии бляшками. Очаги могут сливаться, имеют фестончатые, четкие края. Вокруг – эритематозный венчик. Кожа в стадии атрофии напоминает смятую папирусную бумагу. Частая локализация – шея, плечи, верхняя часть грудной клетки.
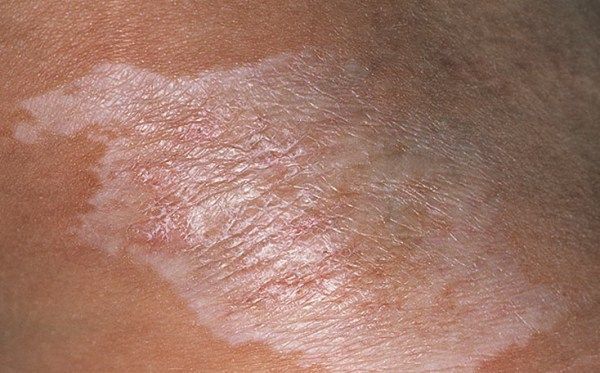
Гемиатрофия лица – очаговая склеродермия при этом начинается в юношеском возрасте (20 лет). Одинаково часто встречается у мужчин и женщин. Поражается лицо, чаще процесс начинается с захвата зоны около глаз, скулы и нижней челюсти. При данной форме в процесс первично вовлекаются подлежащие коже структуры – жировая клетчатка и мышцы. Пациенты испытывают боли, нарушаются процессы жевания пищи и речь.
Какой врач лечит очаговую склеродермию?
Поскольку очаговая склеродермия характеризуется преимущественным поражением кожи, то заниматься данной патологией должен врач-дерматолог. Но для исключения системного поражения и дифференциальной диагностики с другими аутоиммунными заболеваниями необходимы консультации терапевта и ревматолога.
Также для выявления сопутствующих патологий и решения для дальнейшего лечения, ликвидации тяжелых деформаций лечащим враче может быть назначены осмотры:
- офтальмолога;
- гинеколога;
- эндокринолога;
- хирурга;
- невролога.
Диагностика
Диагноз ставится на основании данных анамнеза и клинической картины. В качестве дополнительных средств, подтверждающих диагноз, используются:
- Анализ крови (общий, биохимический).
- Иммунологическое исследование крови (выявление антинуклеарных АТ, ревматоидного фактора, АТ к клеткам собственного организма, исследование уровня Ig).
- Анализ мочи.
- Гистологическое исследование кожи (при необходимости).
- УЗИ органов брюшной полости, почек, щитовидной железы.
- ЭКГ.
- Рентген грудной клетки, костей черепа.
- Энцефалография.
- КТ.
- МРТ.
Лечение
Лечение ограниченной склеродермии – тяжелая задача. Самостоятельно справиться с ней нельзя, необходим контроль и наблюдение специалиста. При этом лечение должно быть комплексным и длительным, подбираться с учетом особенностей каждого конкретного пациента.
Ограниченная склеродермия лечится с помощью трех направлений – медикаментозная терапия, физиопроцедуры и хирургическое вмешательство.
Во-первых, необходимо вылечить или привести в стадию ремиссии (при невозможности излечения) хронические заболевания, изменить образ жизни. Параллельно усилия направляются и на ликвидацию непосредственно склеродермии. В активной стадии рекомендован стационарный режим.
Среди медикаметнозных средств при склеродермии используют те, которые улучшают микроциркуляцию и оказывают иммунодепрессирующий эффект:
- Пенициллин.
- Купренил.
- Метотрексат.
- ГКС (преднизолон).
- Теониол, никотиновая кислота, пентоксифиллин.
- Лидаза (в/м или подкожно) и другие рассасывающие средства (трипсин, гиалуронидаза).
- Унитиол.
- Витамины (А, Е, группы В).
- АТФ.
- Местные средства – топические ГКС (Бетаметазон в виде крема или мази, Аклометазон и др.).
Среди физиотерапевтических методов лечения болезни лимитированной склеродермии используют УФА-облучение, ПУВА-терапию, ультразвук, лазер, гимнастику и массаж.
Операции при склеродермии выполняются по показаниям в случае образования контрактур, ограничении двигательной функции суставов.
Народная терапия

Очаговая склеродермия – тяжелое заболевание, которое не может быть вылечено без использования целого комплекса мер, включающих обязательно лекарственные средства. Но в качестве вспомогательных средств можно использовать отвары лечебных трав.
Среди растений, оказывающих благоприятный эффект при склеродермии, можно использовать хмель, мелиссу, душицу, зверобой, пустырник, календулу, полевой хвощ. Для применения смесь сухих трав заливают кипятком (стакан воды на столовую ложку сбора), настаивают в течение 2-3 часов и принимают по 1/5 стакана 3 раза в день за полчаса до приема пищи. Перед применением обязательна консультация с лечащим врачом для предупреждения аллергический и других побочных реакций.
Опасна ли болезнь для жизни?
При правильно подобранном лечении склеродермии прогноз для жизни благоприятный.
Профилактика осложнений
Больным с выявленной болезнью очаговой склеродермией рекомендовано избегать травматизации кожного покрова, высоких и низких температур, стрессов.
Несмотря на трудность в лечении и порой тяжелые кожные проявления, лечить локальную склеродермию можно и нужно. Главное – вовремя обратиться за помощью и четко следовать указанием лечащего врача.
Автор: Валентина Анит, специалист,
специально для Dermatologiya.pro
Полезное видео про лечение склеродермии
Список источников:
- Шостак Н.А., Дворников А.С., Клименко А.А., Кондрашов А.А., Скрипкина П.А., Гайдина Т.А. Локализованная (очаговая) склеродермия в общей медицинской практике // Лечебное дело. 2015. №4.
- Акбарова С.Н., Абидова Н.А., Бегманов С.А., Солибаева Н.О., Йулдошева П.Ж. Внешние изменения очаговой склеродермии // Теория и практика современной науки. 2018. №17.
Очаговая склеродермия
Очаговая склеродермия — заболевание с местными изменениями в соединительной ткани кожного покрова. Она не распространяется на внутренние органы и этим отличается от диффузной формы. Диагностикой и лечением занимаются дерматологи.
Практикам известен факт, что женщины в любом возрасте болеют чаще мужчин. Так, девочек с локальными симптомами среди больных в 3 раза больше, чем мальчиков. Заболевание обнаруживается даже у новорожденных. Именно дети склонны к более распространенным изменениям.
В МКБ-10 патология относится к классу «Болезней кожи». Используются синонимы названия «ограниченная склеродермия» и «локализованная». Кодируется L94.0, L94.1 (линейная склеродермия) и L94.8 (другие уточненные формы локальных изменений в соединительной ткани).
Есть ли связь очаговой и системной форм заболевания?
Общего мнения по проблеме выявления связи локальной и системной форм нет. Одни ученые настаивают на идентичности патологического механизма, подтверждают ее наличием характерных изменений в органах на уровне метаболических сдвигов, а также случаями перехода локальной формы в системное поражение.
Другие — считают их двумя разными заболеваниями, имеющими отличия в клиническом течении, симптоматике и последствиях.
Верно то, что не всегда можно четко отграничить очаговый и системный процесс. Изменения кожи имеют 61% пациентов с генерализованной формой. Доказано влияние четырех факторов на переход от очагового поражения к системному:
- начало заболевания до 20-летнего возраста или после 50;
- линейная и множественная бляшечная формы поражения;
- расположение очагов на лице или в области кожи суставов рук и ног;
- выявление в анализе крови выраженных изменений клеточного иммунитета, состава иммуноглобулинов и антилимфоцитарных антител.
Особенности развития заболевания
Возникновение очаговой склеродермии объясняют главными теориями о сосудистых и иммунных нарушениях. Одновременно придается значение изменениям вегетативной части нервной системы, эндокринным расстройствам.
Современные ученые предполагают, что излишнее накопление коллагена создает причину для генетических отклонений. Оказалось, что у женщин клеточный иммунитет менее активный, чем гуморальный по сравнению с мужчинами. Поэтому он быстрее реагирует на антигенную атаку выработкой аутоантител. Обнаружена связь начала заболевания с периодами беременности и климакса.
Не в пользу наследственной теории говорит факт, что только 6% близнецов одновременно заболевают склеродермией.
Классификация клинических форм
Общепринятой классификации очаговой склеродермии нет. Дерматологи пользуются классификацией С. И. Довжанского, она считается наиболее полной. В ней систематизированы локальные формы и их вероятные проявления.
Бляшечная или дискоидная форма существует в вариантах:
- индуративно-атрофическом;
- поверхностном («сиреневом»);
- буллезном;
- глубоком узловатом;
- генерализованном.
Линейная форма представлена картиной:
- «удара саблей»;
- полосо- или лентовидной;
- зостериформной (очаги распространяются над межреберными нервами и другими стволами).
Болезнь, проявляемая белыми пятнами.
Идиопатическая атрофодермия (Пазини-Пьерини).
Клинические проявления разных очаговых форм
Симптомы формируются степенью избыточного фиброзирования, нарушением микроциркуляции в очагах.
Бляшечная форма — встречается наиболее часто, очаги выглядят небольшими округлыми, в своем развитии проходят стадии:
Пятна имеют сиренево-розовое окрашивание, проявляются единичными или группами. Постепенно уплотняется центр, бледнеет, и превращается в желтоватую бляшку с блестящей поверхностью. На ее поверхности исчезают волосы, сальные и потовые железы.
Вокруг некоторое время остается сиреневый венчик, по которому судят об активности сосудистых изменений. Длительность стадии неопределенная. Атрофия может наступить через несколько лет.
Линейная (полосовидная) форма — более редкая. Очертание очагов напоминают полосы. Располагаются чаще на конечностях и лбу. На лице имеют вид «сабельного удара».
Болезнь белых пятен имеет синонимы: каплевидная склеродермия, лихен склероатрофический, белый лишай. Часто наблюдается в сочетании с бляшечной формой. Высказываются предположения, что это атрофический вариант плоского лишая. Выглядит как мелкие белесые высыпания, могут сгруппироваться в обширные пятна. Располагаются на туловище, шее. У женщин и девочек — на наружных половых органах. Встречается в виде:
- распространенного склероатрофического лихена,
- буллезной формы — мелкие пузыри с серозной жидкостью, вскрываясь образуют эрозии и язвы, подсыхают в корки;
- телеангиоэктазий — на белесых участках появляются сосудистые темные узелки.
Появление язв и мокнутия говорит за активный процесс, осложняет лечение.
Склероатрофический лихен — на вульве считается редким проявлением очаговой склеродермии. Большинство заболевших детей (до 70%) имеют возраст 10–11 лет. Ведущая роль в патологии придается гормональным сбоям в системе взаимодействия гипофиза, надпочечников и яичников. Типично запоздавшее половое созревание больных девочек. Клиника представлена небольшими атрофическими беловатыми очагами с углублениями в центре и сиреневыми краями.
Атрофодермия Пазини-Пьерини — проявляется немногочисленными пятнами больших размеров (в диаметре до 10 см и более), расположенными преимущественно на спине. Наблюдается у молодых женщин. Цвет синеватый, в центре возможно легкое западение. Пятно может окружать сиреневое кольцо. Характерно отсутствие уплотнения в течении длительного времени. В отличии от бляшечной формы:
- никогда не поражает лицо и конечности;
- не подвергается обратному развитию.
Редкая форма очаговой склеродермии гемиатрофия лица (болезнь Парри-Ромберга) — основной симптом — прогрессирующая атрофия кожи и подкожной клетчатки одной половины лица. Меньше поражаются мышцы и кости лица. На фоне удовлетворительного состояния у девочек в возрасте от 3 до 17 лет появляется косметический дефект. Течение болезни хроническое. Активность сохраняется до 20 лет.
Сначала изменяется цвет кожи на синюшный или желтоватый. Затем добавляются уплотнения. Происходит истончение поверхностных слоев и сращение с мышцами и подкожной клетчаткой. Половина лица выглядит морщинистой, покрыта пигментными пятнами, деформирована. Нарушение костной структуры особенно характерно при начале заболевания в раннем детском возрасте. У большинства пациентов одновременно атрофируется мышца в половине языка.
Некоторые дерматологи выделяют как отдельные формы:
- кольцевидный вариант — характерные крупные бляшки у детей на кистях и стопах, предплечьях;
- поверхностную склеродермию — бляшки голубоватого и коричневого цвета, в центре просматриваются сосуды, распространяются медленно, чаще локализуются на спине и ногах.
Дифференциальная диагностика
Локализованную склеродермию приходится различать с:
- витилиго — обесцвеченное пятно имеет четкую границу, поверхность не изменена, нет признаков атрофии и уплотнения;
- краурозом вульвы — сопровождается сильным зудом, на высыпаниях узелки телеангиоэктазий, атрофия половых губ у женщин, у мужчин — полового члена;
- особой формой проказы — оттенки высыпаний различны, в коже снижена чувствительность;
- синдромом Шульмана (эозинофильным фасциитом) — сопровождается контрактурой конечностей, выраженными болями, эозинофилией в крови.
Проведение биопсии кожи позволяет с уверенностью поставить правильный диагноз.
Лечение
Лечить локальные изменения кожи при склеродермии в активной стадии необходимо не менее полугода. Схему терапии подбирает индивидуально врач дерматолог. Возможны краткие перерывы. В комбинированную терапию включаются группы препаратов:
- Антибиотики пенициллинового ряда и их аналоги «под прикрытием» антигистаминовых препаратов.
- Ферменты (Лидаза, Ронидаза, Химотрипсин) для усиления проницаемости тканей. Подобным действием обладают экстракт Алоэ и плаценты.
- Сосудорасширяющие средства — никотиновая кислота, Компламин, Теоникол, Трентал, Милдронат.
- Антагонисты ионов кальция нужны для снижения функции фибробластов и улучшения кровообращения. Подходят Нифедипин Коринфар, Кальцигард ретард. Физиологическим блокаторам кальция является Магне В6.
- Для предупреждения атрофии подключают Ретинол, местно мази Солкосерил и Актовегин.
Если очаги единичные, используются физиотерапевтические способы лечения:
- фонофорез с Лидазой;
- электрофорез с Купренилом, Гидрокортизоном;
- магнитотерапию;
- лазеротерапию;
- гипербарическую оксигенацию тканей в специальной камере.
В период спада активности показаны сероводородные, хвойные и радоновые ванны, массаж, грязелечение.
Народные способы
Народные средства разрешено применять в качестве вспомогательных и комбинировать их с лекарственными препаратами с разрешения врача. Показаны:
- компрессы с соком алоэ, отварами зверобоя, боярышника, ромашки, календулы, отваренной луковицей;
- рекомендуется приготовить смесь сока полыни со свиным жиром и использовать в виде мази;
- для протираний готовят лосьон из травы полыни, размолотой корицы, березовых почек и грецких орехов на разведенном в 3 раза спирте.
Опасна ли очаговая склеродермия?
Очаговая склеродермия не представляет опасности для жизни. Но следует помнить, что длительные изменения кожных покровов приносят немало неприятностей. А если у маленького ребенка появилось мокнутие и зуд в местах бляшек, значит, в «дело» подключилась инфекция. Справляться с ней с помощью антибиотиков и противовоспалительных средств сложно без нанесения вреда другим органам. Появление нелеченых язв приводит к кровотечению, тромбофлебиту.
Прогноз полного излечения в большинстве случаев благоприятный при соблюдении полного курса препаратов. Коррекция иммунитета дает возможность выздоровления, если диагноз поставлен правильно и лечение начато своевременно.


