Смешанный инсульт головного мозга
Смешанный инсульт головного мозга
Смешанный инсульт (СО) — острое расстройство мозгового кровообращения с наличием ишемического и геморрагического очагов в различных сосудистых областях мозга. Одна форма ПМК обусловливает возникновение другой. Они причинно и патогенетически связаны. Некоторые специалисты предлагают называть такие нарушения «совместимыми» инсультами.
Механизмы СО могут быть разными. Для его возникновения имеет значения неблагоприятное сочетание ряда факторов. Чаще это первично ишемический инсульт, а осложняющим является геморрагический.
Морфологической основой возникновения очага геморрагии может стать предварительное локальное ишемическое поражение сосуда (например, атеросклеротическое). Сочетание морфологического дефекта сосуда и усиленного кровотока объясняет возникновение геморрагий другой локализации. Неадекватная реперфузия также обуславливает развитие вторичной геморрагии.
Церебральный ангиоспазм в случае разрыва аневризмы и формирование субарахноидального кровоизлияния обуславливает возникновение так называемых отсроченных инфарктов мозга.
Отек головного мозга является важным фактором осложнения как ишемического, так и геморрагического инсультов. В случае кровоизлияния увеличивается недостаточность кровотока в бассейне стенозированных сосудов, и тогда ишемия возникает вторично.
В случае развития больших по размеру очагов размягчения могут возникать геморрагии в стволе головного мозга. Выделяют две разновидности стволовых кровоизлияний — артериальные и вено-капиллярные.
Артериальные кровоизлияния обусловлены:
• дислокацией и деформацией ствола мозга с перерастяжением и разрывом его артерий;
• рефлекторными влияниями на сосуды ствола мозга. Эти воздействия распространяются из главного очага и сосудистых рефлексогенных областей в условиях гемодинамических повреждений.
Венозные капиллярные кровоизлияния обусловлены затруднением оттока крови через систему крупных вен головного мозга. Компрессия вен возникает при отеке и дислокации ствола мозга.
Наблюдения позволяют выделить следующие механизмы развития СО:
• церебральный ангиоспазм в бассейне пораженной артерии при разрыве аневризмы и субарахноидального кровоизлияния;
• вторичный дислокационно-стволовой синдром, возникающий в случае формирования больших полушарных инфарктов (обусловливает возникновение мелких геморрагических очагов);
• территориальные инфаркты мозга на фоне системно-церебральных гемодинамических нарушений типа эукинетико-гиперперфузии могут приводить к развитию геморрагических очагов.
В случаях СО к симптоматике первичного поражения ткани мозга определенной локализации обычно присоединяются новые неврологические симптомы. Это сопровождается ухудшением состояния больного. Например, при развитии геморрагий в стволе мозга появляются миоз, поражения черепных нервов и т.д. Нередко возникают потеря сознания, горметонический синдром, гипертермия.
Реже заболевание развивается постепенно. Имеются предвестники. Затем наблюдаются речевые, глазодвигательные расстройства, парезы или параличи, расстройства чувствительности. После периода стабилизации на фоне повышенного AT появляются менингеальные симптомы. Отмечаются выраженные общемозговые симптомы, нарушаются витальные функции.
Сочетание ишемического инсульта с внепаренхиматозным кровоизлиянием (субарахноидальным и / или желудочковым), а также сочетание ишемии с вторично возникающей геморрагией на расстоянии в различных участках паренхимы мозга теперь трактуют как смешанные формы геморрагической трансформации инфаркта мозга.
Непросто выявить и тяжело лечить инсульт спинного мозга: есть ли шансы у больных?
Внезапное прекращение кровоснабжения тканей спинного мозга вызывает образование очага некроза – спинномозгового инсульта. Его формирование связано либо с закупоркой сосудов (ишемический), либо с разрывом (геморрагический), встречаются и смешанные формы. Проявлениями бывает паралич конечностей, нарушение функции кишечника, мочевого пузыря. Лечение назначается консервативное (медикаменты и физиотерапия) или хирургическое.
? Читайте в этой статье
Причины инсульта спинного мозга
Ишемический инсульт обычно возникает при внешнем сдавлении сосудов. Непосредственными факторами бывают:
- опухоль,
- скопление лимфоузлов, в которых произошло метастазирование,
- грыжа межпозвоночных дисков,
- травмы позвоночника,
- остеохондроз.
Низкое давление при сердечной недостаточности также может приводить к ишемии спинного мозга. Среди травматических повреждений бывают и осложнения операций – сжатие зажимом, обезболивание, блокады спинальных корешков.
Разрыв артерии и кровоизлияние (геморрагию) провоцируют:
- нарушенная свертываемость крови,
- дефекты сосудистой стенки при аневризме,
- артериовенозная мальформация,
- травматические повреждения или интраоперационные пересечения артерий.
Рекомендуем прочитать статью о тромбозе сосудов головного мозга. Из нее вы узнаете о причинах и симптомах патологии, угрозе для пациента, методах диагностики и лечения.
А здесь подробнее об артериовенозной мальформации.
Симптомы развития
Клиническая картина определяется локализацией зоны некроза. При этом стадия предвестников может протекать с периодической слабостью и болью в ногах, перемежающейся хромотой, болезненностью в поясничной области. Развернутая фаза спинномозгового инсульта включает:
- понижение всех видов чувствительности (боль, холод, тепло, прикосновение, вибрация);
- паралич (парез) конечностей;
- непроизвольное мочеиспускание и дефекацию.
Для того чтобы определить место закупорки или разрыва сосуда, используют сочетания симптомов – типичные синдромы при инсульте:
- ишемия и миелопатия (верхняя часть передней половины) – обездвижены конечности, мышцы на них и на спине атрофированы, обнаруживают единичные рефлексы;
- Преображенского (обширный некроз любой области) – нет чувствительности на любых 2-х парализованных конечностях, нарушено мочеиспускание и дефекация;
- поперечный (разрыв, тромбоз медулярной артерии) – боль, частичная утрата чувствительности, слабость в конечностях со стороны поражения;
- центральный – страдает артерия, снабжающая центр спинного мозга, отсутствует восприятие раздражений на стороне некроза, координация движений, отмечается головокружение;
- Броун-Секара – сохранена чувствительность мышечных тканей и суставных поверхностей, а все конечности парализованы. Нарушено кровообращение по центральной артерии, но задние корешки не затронуты;
- боковой амиотрофический склероз (верхние структуры спинного мозга повреждены) – слабость во всех конечностях, атрофия кистевых мышц, аномальные рефлексы.
Классификация
В зависимости от этиологического фактора спинальные инсульты подразделяют на ишемические, геморрагические и смешанные.
Ишемический
Возникает при прекращении доступа крови по перекрытой артерии. Закупорка может быть тромбом, атеросклеротической бляшкой, сдавлением объемным образованием в спинномозговом канале (грыжа, опухоль). Чаще всего отмечается постепенное нарастание симптоматики.
Геморрагический
Причиной является разрыв сосудистой стенки и кровоизлияние. Клинические признаки появляются внезапно, они связаны со сдавлением вещества мозга скоплением крови и прекращением питания тканей поврежденным сосудом.
Смешанный
Формируется на основе зоны ишемии и очага кровоизлияния. Отличается большой протяженностью некроза тканей спинного мозга и тяжелым, длительным течением.
Методы диагностики
Постановка правильного диагноза затруднена, так как любое поражение спинного мозга дает сходные клинические признаки, определяющиеся местом патологического процесса. Инсульт напоминает полиомиелит или нарушение мозжечковых функций, спинальный вариант рассеянного склероза. Поэтому нужно обращать внимание на самые первые симптомы болезни, а также скорость их нарастания.
По типичным симптомокомплексам можно установить уровень разрушения тканей.
Для подтверждения используют такие методы:
- Ангиография помогает определить сосуд, который перекрыт или разрушен.
- МРТ и КТ выявляют локализацию очага геморрагии или ишемии.
- Миелография со спондилографией помогают визуализировать структуру позвоночника и ткани спинного мозга. Назначают при предварительном предположении об опухоли, грыже, травмировании артерий частями позвонков.
- Электрофизиологическая диагностика определяет силу мышц, иннервацию и их нарушение.
Лечение инсульта спинного мозга
При самых ранних симптомах или подозрении на развитие инсульта пациент нуждается в срочной госпитализации в отделение неврологии. От скорости оказания медицинской помощи зависит дальнейшее течение заболевания.
Медикаментозное
Для уменьшения отечности тканей спинного мозга показано введение мочегонных препаратов даже до прибытия в стационар. Используют внутримышечные инъекции Лазикса.
Для комплексной терапии могут быть рекомендованы:
- стимуляторы обменных процессов – Актовегин, Вазонат, Церебролизин;
- церебропротекторы – Кавинтон, Танакан;
- антикоагулянты (при тромбозе) – Аспирин, Курантил, Гепарин;
- миорелаксанты (при спастических параличах) – Мидокалм, Сирдалуд, Баклофен.
Хирургическое лечение
Чаще его назначают при геморрагических инсультах. Производится сшивание артерии для возобновления кровообращения. Сдавленный сосуд высвобождают от компрессии при травмах, опухоли. Спинальная реваскуляризация показана при высокой степени риска инсульта. Ее назначают после восстановительного периода для профилактики повторных атак ишемии.
Из сальниковой ткани вырезают лоскут и подкрепляют его к нужной зоне спинного мозга. На этом месте начинают образовываться новые сосуды, питающие спинной мозг.
Физиотерапия
Назначается после ликвидации острых нарушений гемодинамики в качестве восстановительного лечения. Применяют следующие методики:
- лечебную физкультуру,
- массаж,
- рефлексотерапию,
- электрофорез,
- дарсонвализацию,
- синусоидальные модулированные токи,
- магнитотерапию.
Смотрите на видео об инсульте спинного мозга, лечении и реабилитационном периоде:
Последствия для больного
В отличие от церебрального инсульта, спинальный практически никогда не заканчивается смертью. При этом его течение не менее тяжелое, а последствия бывают такими:
- недержание или задержка мочи и кала;
- эректильная дисфункция;
- изменение походки;
- слабость, парез или паралич;
- нарушение чувствительности.
Возможно ли полное восстановление
Реабилитация пациентов, перенесших инсульт, предусматривает длительный период медикаментозного и физиотерапевтического лечения. Ее результативность зависит от зоны повреждения и ее локализации.
Профилактические меры
Для предотвращения возникновения или повторного развития инсульта проводятся такие мероприятия:
- контроль артериального давления;
- понижение высокого уровня холестерина в крови;
- своевременное и полное лечение остеохондроза позвоночника, межпозвоночной грыжи;
- поддержание рекомендованного уровня физической активности, укрепление мышц спины.
Рекомендуем прочитать статью об аневризме сосудов головного мозга. Из нее вы узнаете о причинах и симптомах патологии, проведении диагностики и оперативного вмешательства, реабилитационном периоде.
А здесь подробнее о церебральном атеросклерозе сосудов головного мозга.
Инсульт спинного мозга возникает при прекращении питания кровью тканей. Это может произойти при закупорке артерии или ее разрыве. Основными проявлениями являются нарушение чувствительности, двигательной функции конечностей, недержание мочи и кала. Симптоматика определяется местом поражения.
Для лечения рекомендуется лекарственная терапия. Операция нужна для устранения сдавления сосуда или восстановления его целостности. Реабилитационный период длительный, в подострой стадии добавляют физиотерапевтические методы для более полного восстановления утраченных функций. Полное излечение зависит от времени постановки диагноза и прохождения курса терапии, а также от локализации и размеров очага некроза.
Назначается медикаментозное лечение инсульта для снятия тяжелых проявлений заболевания. При геморрагическом поражении головного мозга или же ишемическом они помогут также предотвратить прогрессирование и нарастание симптомов.
Когда случается ишемический инсульт, восстановление занимает довольно длительный период. Возможно ли полное восстановление? Да, если пройти полный курс реабилитации, в т.ч. на восстановление речи. Какие сроки? Что нужно после обширного, инсульта мозжечка, левой стороны?
Реальная угроза жизни — стволовой инсульт. Он может быть геморрагический, ишемический. Симптомы напоминают инфаркт, а также схожи с другими заболеваниями. Лечение длительное, полное восстановление после инсульта стволового мозга практически невозможно.
Если был ишемический инсульт головного мозга, последствия остаются достаточно тяжелыми. Они отличаются в зависимости от пораженной зоны — левой и правой стороны, ствола головного мозга. Симптомы последствий ярко выражены, лечение занимает более года.
Причины, по которым может возникнуть инсульт мозжечка, довольно разнообразны. Инсульт может быть ишемический, геморрагический, стволовой. Лечение длительное, восстановление требует длительной реабилитации. Последствиями становятся проблемы с речью, движением.
Если случился инсульт у молодых, шансов на полное восстановление немного. Причины патологии зачастую заключаются в наследственных заболеваниях и неправильном образе жизни. Симптомы — потеря сознания, судороги и другие. Почему происходит ишемический инсульт? Какое лечение предусмотрено?
Возникает ишемический инсульт из-за различных нарушений, причины кроются и в неправильном образе жизни. Симптомы зависят от вида поражения — левого, правого полушария, лобной доли. Бывает несколько степеней, а также выделяют лакунарный, обширный. Опасное последствие — отек головного мозга.
Случается ишемический инсульт у пожилых довольно часто. Последствия после 55 лет крайне тяжелые, восстановление сложное и не всегда успешное, а прогноз не такой уж оптимистичный. Усложняется инсульт головного мозга при наличии сахарного диабета.
Довольно опасный геморрагический инсульт может развиться даже от теплового удара. Причины обширного, левого полушария кроются в стабильной артериальной гипертензии. Кома может случиться мгновенно, с нарастанием симптомов. Лечение может оказаться безрезультативным.
Какие виды инсульт-патологий существуют?
Проблематика цереброваскулярных заболеваний и, в частности, инсульта головного мозга за последние несколько десятков лет становится только все более острой и все более актуальной. А все потому, что ежегодно во всем мире, тот или иной вариант мозгового удара настигает практически пятнадцать миллионов человек.
И даже если рассматривать статистику по России, можно заметить, что практически каждый год медики регистрируют порядка пятисот тысяч случаев, при которых фиксируется диагноз острый церебральный инсульт той или иной его формы (мигренозный, смешанный и прочие).
Если ищите реабилитационный центр для восстановления, рекомендуем реабилитационный центр «Эвексия», где проводится реабилитация после перенесенного инсульта, травм позвоночника и хронических болей.
Нельзя не сказать, что за последние десятилетия состояние инсульта головного мозга значительно помолодело, к примеру, в последние несколько лет не менее двадцати процентов случаев фиксации диагноза острый вариант нарушений мозгового кровообращения наблюдались у больных в возрасте моложе пятидесяти лет.
Но, самые неприятные вещи, касающиеся диагноза инсульт головного мозга заключены в невероятном количестве форм и разновидностей этой патологии. Действительно виды инсультов (их многочисленные формы) зачастую впечатляют даже самых нервно-устойчивых пациентов, равно как и их врачей.
К примеру, среди разновидностей нарушений в мозговом кровообращении (их форм) можно встретить:

- Мигренозный инсульт,
- Инсульт атеротромботический или кардиоэмболический.
- Инсульт субарахноидальный или внутримозговой.
- Вертебробазилярный или каротидный мозговой удар и пр.
Но, самое печальное, это то, что иногда бывает невозможно дать однозначный ответ людям, задающимся вопросами – какие, в принципе, бывают виды инсульт-патологии, поскольку во всем разнообразии инсультов встречается, и такая форма как смешанный мозговой удар.
Определенные сложности часто возникают при рассмотрении нестандартных форм инсульта, когда речь идет о такой патологии как мигренозный мозговой удар и ему подобные формы.
Несомненно, детально разобраться в таком понятии, как классификация инсультов оценить их последствия и подобрать необходимое лечение могут только люди с высшим медицинским образованием и глобальным опытом работы. Тем не менее, пусть и поверхностно, мы все же предлагаем попытаться разобрать основные этапы классификации этой патологии.
Классификация церебральной патологии
Надо понимать, что в стандартной клинической практике медиками используется наиболее простая и вполне понятная для всех классификация инсультов с выделением их первопричины и механизма патологического воздействия. Итак, по механизму развития патологи и первопричинам, приведшим к состоянию апоплексии принято выделять:
-
Ишемический (в некоторых источниках венозный) инсульт головного мозга. Это церебральная патология, которая встречается практически в 80-ти или даже в 85% случаев всех инсультов. Данная проблема возникает вследствие первичной закупорки одного или нескольких кровеносных сосудов, вследствие их чрезмерного сужения, что вызывает некоторое несоответствие имеющегося (уменьшенного при патологии) кровотока с реальными потребностям здорового головного мозга. Иными словами, ишемические виды инсульт-патологии могут быть охарактеризованы кислородным голоданием того или иного участка головного мозга.
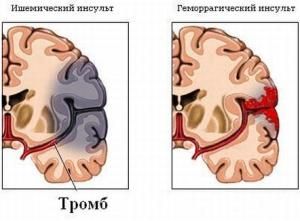
Не менее интересна классификация мозгового удара по месту локализации ишемической или геморрагической патологии. Но, данный вариант классификации в большей степени подходит для рассмотрения и описания наиболее обширных видов мозгового удара, когда очаг располагается не просто в одном из отделов мозга, а поражает ткани целого бассейна. В данном случае медики различают:
- Вертебробазилярный мозговой удар, с расположением очага ишемии или кровоизлияния в так называемом вертебробазилярном пространстве.
- И каротидный церебральный удар, соответственно, с очагом поражения мозговых тканей в каротидном бассейне. Кстати сказать, этот вид патологии считается несколько менее опасным, поскольку его последствия зачастую оказываются не такими печальными как при вертебробазилярных формах.
Далее, интересно рассмотреть классификацию инсульт-патологии относительно основных патогенетических факторов (внутренних факторов которые влияют на развитие данного состояния).
В данном контексте, медики привыкли выделять среди проблем ишемического характера состояния:
- Атеротромботической этиологии или атеротромботический мозговой удар. Патология возникает после длительно прогрессирующего атеросклероза, когда атеросклеротическая бляшка существенно суживает просвет определенного сосуда, способствуя образованию тромба.
- Кардиоэмболической этиологии или одноименный кардиоэмболический инсульт. Отметим, что кардиоэмболический вариант патологии возникает после закупорки артерий эмболом.
- Так называемой лакунарной этиологии, с образованием мозговых лакун.
- Этиологии гемодинамической.
- И отдельно стоящий вид инсульта идущий по типу своеобразной гемореологической микроокклюзии.
Среди проблем геморрагического характера медики обычно выделяют:
- Субарахноидальный вариант кровоизлияния.
- Вариант паренхиматозного кровоизлияния.
- Состояние кровоизлияния непосредственно в мозжечок.
- Кровоизлияние вентрикулярного типа.
- Так называемые обширные (смешанный вариант) кровоизлияния (когда патология может поражать несколько оболочек головного мозга – субарахноидально-паренхиматозное кровоизлияние или же паренхиматозно-вентрикулярное).
Кроме того, медики привыкли классифицировать различные состояния инсульта по периодам протекания данной патологии. Относительно временного периода и течения самой патологии медики могут выделять:
- Острейшие формы апоплексии.
- Ее острые формы.
- Ранние формы восстановительного периода.
- Более поздние формы восстановительного периода инсульта.
- Апоплексию в периоде последствий.
- Патологию в периоде отдалённых последствий (так называемый резидуальный этап апоплексии), когда медики фиксируют наиболее стойкие последствия апоплексии.
Помимо этого, стараются, определенным образом, классифицировать состояние инсульта и по степени тяжести состояния пострадавших. В данном случае можно выделить:

- Состояние малого инсульта, когда медики сталкиваются с незначительной или умеренной неврологической симптоматикой, регрессирующей за первые три недели адекватного лечения.
- Состояние лёгкой степени тяжести или средней тяжести. Это варианты инсульта, не сопровождающиеся признаками развития отёка мозга, патология с отсутствием расстройств сознания и, чаще всего, с некоторым преобладанием более легкой точки зрения лечения очаговой симптоматики неврологического характера.
- Состояние тяжёлого инсульта, кода пациент сталкивается с наличием ярко выраженной общемозговой и очаговой неврологической симптоматики, с наличием признаков отека мозга, с возможным развитием иных серьезнейших осложнений первичной патологии.
Ну и конечно же в прямой зависимости от динамичности развития тех или иных неврологических расстройств в среде практикующих врачей принято выделять:
- Мозговой удар в его развитии, иногда эту форму недуга называют «инсульт в ходу». Данная форма апоплексии характеризуется постоянным нарастанием выраженности той или иной неврологической симптоматики.
- И так называемый завершённый инсульт, состояние которое может быть охарактеризовано некоторой стабилизацией состояния больного либо даже началом обратного развития имеющихся неврологических расстройств.
Возможные варианты последствий различных типов мозгового удара
Первично нам хотелось бы дать совет всем желающим избежать развития церебральной патологии – чтобы мозговой удар либо вовсе не дал вам о себе знать, либо оставил минимальные последствия, всем без исключения людям, достигающим возраста пятидесяти лет следует задуматься о профилактике инсульта народными средствами и препаратами.
Важно понимать, что различные варианты апоплексии требуют различного лечения, да и их последствия могут существенно разниться.
К примеру, последствия кровоизлияний в мозг (их различные формы) считаются наиболее сложными в плане дальнейшего восстановления и часто могут заключаться даже в летальном исходе или глубокой инвалидности. Так же наиболее печальными могут быть последствия обширных вариантов апоплексии не зависимо от зоны поражения мозговых тканей.
Состояние же малых апоплексий всегда наиболее благоприятно в плане прогнозов относительно восстановления возможного неврологического дефицита.
История реабилитации после перенесенного инсульта
Меня зовут Наталья Ефратова. Летом 2017 года у моего мужа случился левосторонний инсульт. Парализовало практически полностью. Месяц он пролежал в городской больнице. Затем с большим трудом мы перевели его в реабилитационный центр, в котором он месяц просто лежал, и ни о какой полноценной реабилитации речи и ни шло. Через месяц нас выписали в том же состоянии, в котором и поступили. Сергей даже не научился нормально сидеть.
После такого лечения, мы решили бросить все силы на восстановление и решили обратиться в частный центр. Я пересмотрела массу информации в Интернете и на глаза мне попался центр «Эвексия». С самого первого обращения, я ощутила стремление помочь нам справиться с нашей проблемой.
Первоначально мы приехали сюда на две недели, но остались на полтора месяца. Мой муж стал ходить. Пока не очень уверенно и мы еще не добился желаемого результата в руке, но нам сказали, что нужно время. Но Сергей уже ходит и это для нас уже большая победа. Перейти на официальный сайт >>>


