Темная кровь из пальца причины
Причины густой крови
 Состояние крови человека является важнейшим показателем работы сердечно-сосудистой системы. От крови зависит качество всех происходящих в органах и клетках организма процессов, ведь она – их основная жизненная среда. Густая кровь, причины которой разнятся, говорит о нарушении её состава. Главная функция крови, транспортная, затрудняется. Это негативно сказывается на процессах окисления и восстановления во всех тканях и органах: головном мозге, почках, печени и т.д. По этой причине качество крови не должно выходить за пределы нормы. Периодически необходимо делать её анализ и, при необходимости, корректировать состав крови.
Состояние крови человека является важнейшим показателем работы сердечно-сосудистой системы. От крови зависит качество всех происходящих в органах и клетках организма процессов, ведь она – их основная жизненная среда. Густая кровь, причины которой разнятся, говорит о нарушении её состава. Главная функция крови, транспортная, затрудняется. Это негативно сказывается на процессах окисления и восстановления во всех тканях и органах: головном мозге, почках, печени и т.д. По этой причине качество крови не должно выходить за пределы нормы. Периодически необходимо делать её анализ и, при необходимости, корректировать состав крови.
Что же такое густая кровь
Две составляющие крови: форменные элементы – кровяные клетки, наряду с основными своими функциями придающие ей густоту, и плазма – жидкая её часть. Если количество форменных элементов превышает содержание плазмы, повышается вязкость крови, её густота. Вязкость определяется уровнем содержания фибриногена и протромбина, но может повышаться и из-за увеличения других показателей, таких, как: холестерин, глюкоза, гемоглобин и т.д. Общий показатель соотношения количества плазмы и форменных веществ называется «Гематокритным числом».
Повышенная вязкость свидетельствует о том, что не все клетки крови в состоянии выполнять свою функцию. Это означает, что некоторые органы недополучат питательных веществ и не все продукты распада выведутся. Помимо этого, чтобы проталкивать слишком густую массу, сердцу требуются большие усилия и огромная мощность, а значит, оно быстрее износится. Не говоря уже об угрозе тромбообразования со всеми вытекающими последствиями.
Общий анализ, посредством которого выявлена повышенная густота крови, сама по себе заболеванием не являющаяся, должен насторожить врача, который поможет своевременно предотвратить возникновение целого букета заболеваний. Дело в том, что густая кровь (гиперкоагуляция) имеет плохую проходимость в венах и сосудах, особенно в мелких капиллярах. Вследстие этого нарушается кровоснабжение всех органов, вызывая застойные явления, влекущие за собой развитие варикоза и образование тромбов. При малейших нарушениях в кровоснабжении головного мозга возникает чувство вялости, слабости, снижается работоспособность, ухудшается память. В сочетании с малоподвижным образом жизни возникает риск развития или обострения уже имеющихся, иногда даже грозящих летальным исходом болезней: варикоз, инсульт, инфаркт, тромбофлебит и атеросклероз.
Диагностика и симптомы повышенной густоты
Для определения степени гиперкоагуляции понадобятся следующие анализы:
- общий анализ крови и гематокрит (сумма всех форменных элементов – эритроцитов, тромбоцитов, лейкоцитов, по отношению к общему объёму крови);
- анализ на свёртываемость крови и длительность кровотечения,
- коагулограмма – метод исследования состояния системы гемостаза, дающий представление об общем его состоянии, о свёртываемости крови, а также о целости кровеносных сосудов и АЧТВ (Активированное Частичное Тромбопластиновое Время) – показатель измерения эффективности внутреннего и общего пути свертывания.
Так как заболевания, называющегося «густая кровь» не существует, не совсем верно описывать сопутствующие ей признаки как симптомы, ведь они могут возникать и на фоне других сбоев в организме, но тем не менее клинические симптомы, которые характерны для гиперкоагуляции, следующие:
- повышенное АД (артериальное давление),
- общая слабость,
- сонливость,
- сухость во рту,
- рассеянность,
- тяжесть в ногах,
- утомляемость,
- депрессивное состояние,
- головная боль,
- постоянно холодные конечности,
- узелки на венах.
Список можно продолжить, однако иногда симптомы отсутствуют вовсе? так называемая скрытая форма, вседствие которой гиперкоагуляция обнаруживается только после сдачи крови на анализ.
Причины густой крови
На густоту крови влияет целый ряд факторов, самые распространённые из которых:
- избыточное количество эритроцитов, тромбоцитов и гемоглобина,
- недостаток ферментов,
- закисление организма,
- облучение,
- дефицит минералов и витаминов, задействованных в выработке ферментов и гормонов,
- повышенная свертываемость крови,
- гиперфункция селезенки,
- обезвоживание вследствие недостаточного потребления воды или в случае, если толстый кишечник плохо её усваивает,
- употребление сверх нормы углеводов и сахара.
Как правило, превалирует одна из перечисленных причин, симптомы которой носят временный характер.
Густая кровь при беременности
Густая кровь во время беременности может быть вызвана тем, что организм женщины испытывает дополнительную нагрузку, с которой не всегда может справиться. Иногда это явление бывает спровоцировано комплексом факторов, таких, как: заболевания крови, большая кровопотеря, болевой шок или, даже, препараты железа, принимаемые мамочкой для повышения уровня гемоглобина.
Чаще всего врачи замечают такую особенность крови у беременной во время забора крови из вены, когда закупоривается отверстие медицинской иглы или даже визуально заметна излишняя густота крови. В любом случае, при подозрении на отклонения в свертываемости крови, врач направляет будущую мать на развернутую коагулограмму.
Чем опасна густая кровь во время беременности
Больше всего это заболевание опасно из-за возможности образования тромбов, что может привести к закупорке кровеносных сосудов в матке, ухудшению кровоснабжения малыша, а затем к выкидышу.
В некоторых случаях сгущение крови может просто особенностью физиологии и прийти в норму сразу после родов. Поэтому, во избежание неприятностей, не переживайте раньше времени после получения результатов крови в которой проявились отклонения – ваш лечащий врач сам решит, что необходимо предпринять в конкретном случае.
Что касается использования препаратов для быстрого разжижения крови, то в этот прекрасный период они запрещены и, зачастую, врач ограничивается назначением диеты.
Диета при густой крови
Если анализ показал, что густота вашей крови превышает норму, каковы бы ни были причины этого, необходимо следить за своим питанием. Следует исключить жареные, жирные блюда, консервы, маринады, копчёности и непременно включить в рацион нежирные кисломолочные продукты. Употребление сладкого и сахара вообще не рекомендуется. Также следует отказаться от гречки, картофеля, бананов, алкогольных и газированных напитков.
Если причины гиперкоагуляции человека кроются в его возрасте, наряду с излишним весом и если, к тому же, он ведёт малоподвижный образ жизни, то он в большей степени подвержен риску инсульта, который может повлечь инвалидизацию различной степени и даже летальный исход.
Существует масса продуктов, содержащих вещества, способствующие разжижению крови. Этот внушительный список включает массу вкусных вещей, среди которых каждый, столкнувшийся с проблемой, найдёт те, что отвечают его вкусам:
- апельсины,
- гранаты,
- инжир,
- какао,
- малина,
- чеснок,
- свекла,
- шоколад,
- артишоки,
- земляника,
- имбирь,
- лимон,
- семечки подсолнуха и др.

Лечение заболевания
Поможет в решении проблемы густой крови приём аспирина. Есть и специальный препарат Тромбо АСС, в основе которого лежит тот же аспирин.
Известны и эффективные народные средства. Одно из них – лабазник (таволга). Настойки и препараты на его основе способны стать полноценной заменой аспирина, их часто назначают при заболеваниях кровеносно-сосудистой системы.
Один из рецептов таков: лабазник заваривают, приготовив отвар из расчёта 1 столовая ложка травы на стакан кипятка. Залив траву кипятком, отвар оставляют настаиваться в течение получаса, затем процеживают и пьют в виде чая.
Каковы бы ни были причины густой крови, средств борьбы с нею огромное количество и каждый подберет для себя подходящий.
Густая кровь у ребенка

Кровь ребенка всегда пребывает в жидком виде благодаря постоянному взаимодействию системы, которая обеспечивает ее свертывание, а также системы, которая противостоит свертыванию. Соотношение плазмы (жидкой части крови) к клеткам в норме постоянное и при незначительных колебаниях быстро возвращается к своим нормальным показателям. Однако бывают ситуации, когда кровь сгущается.

Давайте разберем, почему у ребенка может быть густая кровь, представляет ли это для него опасность и что делать родителям при сгущении крови у дочки или сына.
Причины
Наиболее частой причиной более густого состояния крови в детском возрасте выступает обезвоживание. Его может вызывать недостаточный объем питья, рвота, почечная недостаточность, диарея, ожоги (если они обширные), высокая температура, сильное потение при физической нагрузке, слишком сухой воздух в комнате и другие факторы.

К другим причинам сгущения крови у детей относят:
- Гиповитаминоз, особенно витаминов группы В и аскорбиновой кислоты.
- Врожденные пороки сердца.
- Прием некоторых лекарств, среди которых глюкокортикоиды и мочегонные препараты.
- Ожирение.
- Эритремию.
- Ферментопатии.
- Обструктивные болезни дыхательной системы.
- Опухоли почек.
- Эндокринные патологии.
- Травмы.
- Паразитарные инфекции.
- Лейкоз.
- Болезни, при которых повышается коагуляция.
- Удаление селезенки.
- Острый воспалительный процесс.


Симптомы
Если кровь ребенка сильно сгущается, это может проявляться:
- Головокружением.
- Цианозом кожи.
- Отечностью конечностей.
- Ощущением тяжести в руках и ногах.
- Слабостью.
- Болями в кончиках пальцев.
- Сонливостью.
- Сухостью во рту.
- Повышенной утомляемостью.
- Ухудшением концентрации внимания.
- Головными болями.
- Жаждой.
- Повышенным давлением крови.
- Холодными конечностями.
- Одышкой.

В анализе крови повышенная густота крови будет видна по числу эритроцитов (оно повышается) и изменению гематокрита (этот показатель тоже будет повышен). Также может повышаться количество и других клеток крови.
Чем опасна
Если в теле ребенка кровь станет более густой, чем в норме, она будет с трудом перемещаться по сосудам. Поскольку при излишне густой крови она будет недостаточно насыщаться кислородом, то транспорт питательных веществ и кислорода к тканям нарушается. Это грозит ухудшением работы внутренних органов, а также склеиванием клеток крови между собой с образованием тромбов. В результате у ребенка повышается риск инсультов, инфарктов, некроза кишечника и других патологий.
Лечение
Если анализ крови показал ее сгущение, следует показать ребенка врачу. Педиатр оценит клинические симптомы и выяснит причину повышенной густоты крови, после чего назначит лечение. Оно будет определяться диагнозом, включая препараты для устранения основной болезни, а также медикаменты для разжижения крови.
Одновременно доктор посоветует родителям пересмотреть питание малыша. В рацион ребенка стоит включить продукты, способные разжижать кровь, такие как чеснок, цитрусовые, свеклу, семена подсолнуха, имбирь, кислые ягоды, оливковое масло, какао и другие. При густой крови не следует употреблять бананы, копченые продукты, жирные блюда, газированные напитки, гречневую крупу, чечевицу, грецкие орехи, шиповник.
Кроме того, родители должны уделить особое внимание питьевому режиму ребенка. Детям дают больше чистой воды, травяного или зеленого чая, овощных или фруктовых соков. Что касается применения любых настоев, отваров и других рецептов народной медицины, то перед тем, как дать какое-то средство ребенку, следует обязательно обсудить это со своим педиатром.
При каких заболеваниях выделяется кровь из заднего прохода
Если у человека выделяется кровь из заднего прохода, причин тому может быть много. В большинстве случаев данный симптом наблюдается при заболеваниях кишечника. Кровь может выделяться вместе с калом или без него. Если данный симптом не проходит и периодически беспокоит больного, требуется обратиться к врачу и пройти полное обследование. В ряде случаев причина может быть очень грозной (рак кишечника). Под маской рака скрывается множество заболеваний (геморрой, трещины заднего прохода, язвенный колит). На что может указывать выделение крови из заднего прохода?
Причины появления крови
Кровь из заднего прохода – это не самостоятельное заболевание, а симптом. Кровянистые выделения из заднего прохода могут наблюдаться при следующих заболеваниях:
- геморрое в стадию обострения;
- трещинах прямой кишки;
- колоректальном раке;
- болезни Крона;
- не специфическом язвенном колите;
- тромбофлебите вен селезенки;
- язве 12-й кишки;
- сальмонеллезе;
- дизентерии;
- брюшном тифе;
- вирусных заболеваниях (энтеровирусной инфекции, ротавирусной инфекции);
- паразитарных заболеваниях;
- геморрагической лихорадке.
Данная патология может развиваться как у мужчин, так и у женщин. Чаще всего кровотечение из прямой кишки выявляется в зрелом возрасте. Все вышеперечисленные заболевания формируются при наличии определенных факторов. Они включают в себя запоры, неправильное питание, отягощенную наследственность, гиподинамию, инфицирование кишечника бактериями и вирусами, употребление алкоголя, контакт с канцерогенными веществами, употребление некачественной пищи и воды.
Реже кровь из заднего прохода является симптомом лейкемии, тромбоза брыжеечных вен, инфекций, передающихся половым путем, туберкулезной инфекции. В большинстве случаев кровь появляется при испражнении. Она может быть перемешана с калом, выделяться до или после дефекации или же кровь находится поверх каловых масс. Причины кровотечения из заднего прохода могут быть установлены только после лабораторного и инструментального исследования.
Геморрой
Кровь из заднего прохода нередко обусловлена геморроем. Данная патология развивается вследствие нарушения оттока венозной крови. На фоне этого вены в области прямой кишки теряют эластичность, становятся извитыми и расширенными. При геморрое формируются геморроидальные узлы. Заболевание протекает в несколько стадий. На ранних стадиях узлы не выходят из анального отверстия наружу (внутренний геморрой). При прогрессировании заболевания узлы около анального отверстия можно обнаружить визуально. Предрасполагающими факторами развития геморроя являются:
- погрешности в питании;
- сидячая работа;
- гиподинамия;
- застой крови в малом тазу;
- лишний вес;
- частые запоры;
- тяжелая физическая работа;
- стресс.

Очень часто геморрой сочетается с анальными трещинами. Кровь из заднего прохода при геморрое беспокоит больного только в период обострения заболевания. При геморрое из заднего прохода идет кровь алая. Она выделяется в момент опорожнения кишечника или после него. Чаще всего кровь обнаруживается не в самом стуле, а на его поверхности. Объем крови небольшой. Реже в кале обнаруживаются сгустки крови. При частых кровотечениях возможно развитие анемии. Дополнительные симптомы заболевания включают в себя ощущение инородного тела в заднем проходе, зуд, запор, боли во время дефекации.
Анальные трещины
Причина может крыться в повреждении слизистой прямой кишки. Анальные трещины наряду с геморроем являются наиболее частой патологией прямой кишки. Кровотечение из заднего прохода встречается как при острых, так и при хронических трещинах. Трещиной называется продольный дефект слизистой заднего прохода. В большинстве случаев его величина составляет несколько сантиметров. Данная патология кишечника чаще всего обнаруживается у женщин в молодом возрасте (20-40 лет). Причины образования трещин различны. Основными этиологическими факторами являются:
- регулярные запоры;
- диарея;
- наличие хронических заболеваний (колита, сигмоидита, проктита);
- патология печени.
Основными симптомами заболевания являются: болевой синдром, кровь с заднего прохода, нарушение стула (запор). Боль беспокоит в начале дефекации. Кровь выделяется в небольшом количестве. Она алого цвета. Чаще кровь обнаруживается в виде прожилок в каловых массах. Иногда кровь может появляться на нижнем белье. При отсутствии лечения острая трещина становится хронической через 3-4 недели. От хронического дефекта намного сложнее избавиться. В данной ситуации основной метод лечения хирургический.
Рак прямой кишки
Кровотечение из прямой кишки может указывать на наличие злокачественной опухоли (рака).
Раком прямой кишки называется злокачественная опухоль, которая образуется в конечном отделе толстого кишечника. Очень часто это грозное заболевание протекает под маской геморроя. В общей структуре опухолей желудка и кишечника рак прямой кишки занимает одну из лидирующих позиций. На его долю приходится до 45% всех новообразований органов ЖКТ. В настоящее время имеется тенденция к быстрому роста уровня заболеваемости. Каждый год выявляется более полумиллиона новых случаев этого заболевания. Нередко рак диагностируется уже на поздних стадиях, когда лечение малоэффективно.
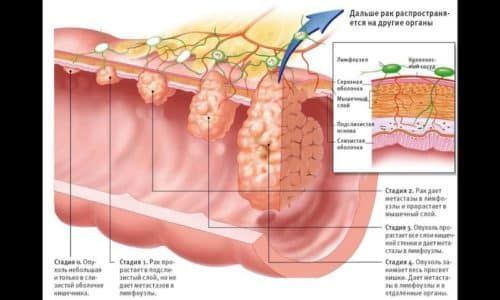
Точная причина развития заболевания не известно. К предрасполагающим факторам относятся: нехватка в рационе клетчатки и пищевых волокон, употребление мяса в большом количестве, гиподинамия, контакт с канцерогенными веществами (индолом, скатолом), отягощенная наследственность, наличие полипов, инфицирование организма вирусом папилломы человека, курение, алкоголизм. Больные могут предъявлять жалобы на:
- появление крови в кале;
- задержку стула;
- выделение из заднего прохода гноя или слизи;
- частые позывы в туалет;
- недержание кала;
- тошноту;
- рвоту;
- вздутие живота;
- боли;
- общее недомогание;
- снижение массы тела.
Основной признак – кровотечение из прямой кишки. Кровь определяется в кале. Нередко она перемешана с ним, что является ценным диагностическим признаком. Реже кровь выделяется до дефекации. Почему идет кровь при раке прямой кишки? Появление этого симптома связано с повреждением слизистой кишки калом в месте расположения опухоли.
Болезнь Крона
У мужчин и женщин кровотечение из ануса может быть признаком болезни Крона. Если геморрой обусловлен патологией венозного аппарата кишки, то в данной ситуации поражается слизистая оболочка и подслизистая основа органов ЖКТ. Воспаление может затрагивать любой отдел. Болезнь Крона протекает в хронической форме. Чаще всего в процесс вовлекается подвздошная кишка. Симптомы заболевания часто выявляются в молодом возрасте (от 15 лет). Курение, частое употребление спиртных напитков, генетическая предрасположенность, повышенный аллергический фон – все это факторы риска развития болезни Крона.
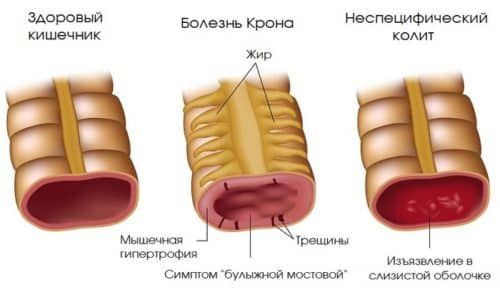
Заболевание проявляется следующими признаками:
- появлением крови в кале или обильным кровотечением;
- болью в различных отделах живота;
- диареей;
- нарушением сна.
При данной патологии нередко образуются язвы. Если язва кровоточит, в кале появляется кровь. Она может быть ярко-алого цвета или более темного в виде сгустков. Часто заболевание развивается у детей. При этом возможно отставание ребенка в физическом и половом развитии. Болезнь Крона опасна тем, что на фоне язвенных дефектов могут формироваться абсцессы, свищи. Кроме того, часто выявляются внекишечные симптомы заболевания.
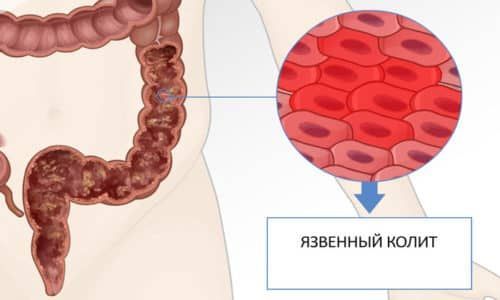
Язвенный колит
Причиной того, что идет кровь из заднего прохода, бывает не только геморрой, трещины, рак и болезнь Крона, но и такое распространенное заболевание, как язвенный колит. При не специфическом язвенном колите страдает только слизистая толстого кишечника. В группу риска входят лица от 20 до 40 и от 60 до 70 лет. В развитии заболевания принимают участие следующие факторы: аутоиммунные нарушения, различные патогенные бактерии, генетическая предрасположенность, фактор некроза опухоли. Заболевание протекает с периодами ремиссии и обострения.
Кровотечение из заднего прохода является одним из самых частых симптомов в фазу обострения. Кровотечения возникают спонтанно во время прохождения кала по пораженному участку кишки. Кровь в данной ситуации обнаруживается на поверхности каловых масс. Чаще всего она алого цвета. Она не перемешана с калом. Нередко вместе с кровью в кале появляются другие патологические примеси (гной, слизь). Другими признаками язвенного колита являются: диарея, снижение веса, боль внизу живота, вздутие, незначительное повышение температуры тела, слабость, поражение глаз, миалгия.
Диагностические мероприятия
Перед тем, как лечить больного, требуется выявить причину кровотечения. Если идет кровь из заднего прохода, необходимо посетить врача. Это может быть общий хирург, терапевт или колопроктолог. Диагностика включает в себя:
- опрос больного;
- общий осмотр;
- пальпацию живота;
- проведение пальцевого ректального исследования;
- аноскопию;
- колоноскопию;
- ректороманоскопию;
- ФГДС;
- КТ или МРТ;
- ирригоскопию;
- исследование крови и мочи;
- анализ кала на скрытую кровь;
- анализ кала на наличие яиц гельминтов.
При необходимости (для исключения рака) может браться фрагмент тканей для гистологического исследования. С помощью ФГДС можно выявить язву желудка или 12-кишки. При этих заболеваниях также может выделяться кровь, но она свернувшаяся и имеет темный цвет. С помощью ректороманоскопии можно выявить патологию прямой и сигмовидной кишки (геморрой, трещины, рак). Исследовать толстую кишку можно с помощью КТ или колоноскопии. Немаловажное значение в постановке диагноза имеет сбор анамнеза.


При каждом заболевании кровотечение имеет свои особенности. Геморрой характеризуется умеренным объемом выделяемой крови. Она алая и выделяется в конце дефекации. Геморроидальные узлы можно выявить визуально. При язве желудка кровь может выделяться вместе с калом. Стул при этом напоминает деготь (черного цвета). При язве возможна рвота с кровью. Сильное кровотечение характерно для патологии вен пищевода и желудка. При инфекционных заболевания (дизентерии, сальмонеллезе) кровь появляется в виде прожилок. Наблюдается интоксикация организма, боли в животе. В этом случае имеется связь с приемом пищи.
Лечебная тактика
Лечение зависит от основного заболевания. Если диагностирован геморрой, то лечение в зависимости от стадии может быть консервативным или оперативным.
Консервативная терапия включает нормализацию стула, применение ректальных свечей (при внутреннем геморрое) или мазей (при наружном геморрое). Применяются такие средства, как «Релиф», «Проктозан», «Ультрапрокт», «Постеризан», «Анестезол», «Троксевазин». Для укрепления вен применяется «Детралекс» или «Венарус». При отсутствии эффекта проводится хирургическое лечение (лигирование, коагуляция, геморроидэктомия).
Лечение острых анальных трещин предполагает оптимизацию питания, использование заживляющих мазей, обезболивающих и противовоспалительных свечей, озонотерапию. Для размягчения кала можно принимать вазелиновое масло. Требуется пить много жидкости, исключить из рациона острую, жареную и грубую пищу.
Хронические трещины лечатся хирургическим способом. Широко применяется метод электрокоагуляции. В данной ситуации иссекается рубцовая ткань. Вылечить язвенный колит можно путем соблюдения строгой диеты, применения лекарств (обезболивающих, производных 5-аминосалициловой кислоты, антицитокинов, иммунодепрессантов), физиотерапии. Может потребоваться оперативное лечение. Таким образом, если в кале появилась кровь, идите к врачу, так как причина кровотечения может быть очень серьезной. Успех лечения во многом зависит от своевременности диагностики.



