Типы расслоения аорты по дебейки
Угрожающее жизни состояние: что такое расслаивающая аневризма и расслоение аорты?
Расслоение аорты ежегодно развивается у 5000 больных, страдающих аневризмой. Заболевание представляет собой хирургическую патологию, в 4 раза чаще встречаемую у мужчин, чем у женщин.
Средний возраст больных — 64 года, распространенность — 2-4 случая на 100000 населения. У 50% пациентов патология приводит к мгновенной гибели, до 20% погибают при транспортировке в стационар.
Характеристика и код по МКБ-10
Расслоение (диссекция) аорты – разволокнение ее стенки, сопровождающееся отслоением внутреннего и среднего листков. Отслоение приводит к появлению двухканального пути кровотока. Часть крови движется вдоль сохранившейся здоровой стенки (истинный путь), часть – в патологическом канале, образованном средней и наружной стенками аорты (ложный путь).
Код по МКБ-10: I71.0.
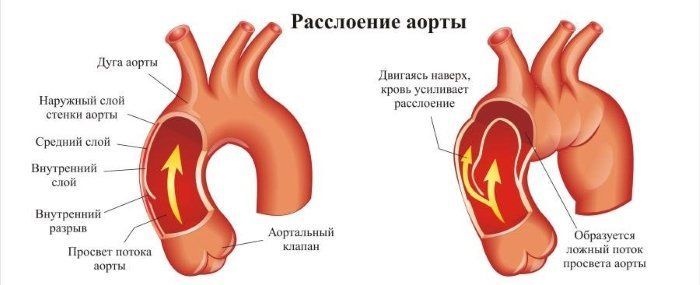
Причины и механизм развития
- Атеросклероз;
- Дисплазия соединительной ткани;
- Генетические синдромы (Элерса, Марфана);
- Сифилис;
- Гипертоническая болезнь;
- Курение;
- Наркомания.
Разволокнение является следствием хронических структурных изменений, вызванных действием первичного фактора. В сосудистой стенке развиваются необратимые процессы, приводящие к ее растяжению – дистрофия, кальцинирование, разрушение коллагеновых волокон.
Пораженный участок легко поддается микротравматизации. Проникая под среднюю оболочку аорты через мельчайшие дефекты, кровь постепенно раздвигает слои стенки и формирует слепой канал. Ввиду высокой скорости кровотока канал прогрессивно увеличивается и разрывается.
Классификация расслаивающей аневризмы аорты
По сроку течения:
- Острое расслоение аорты – до 2 недель;
- Подострое – 2-12 недель;
- Хроническая расслаивающая аневризма аорты – более 3 месяцев.
Стэнфордская классификация:
- Тип А – поражение восходящего отдела и дуги;
- Тип В – поражение нисходящего отдела.
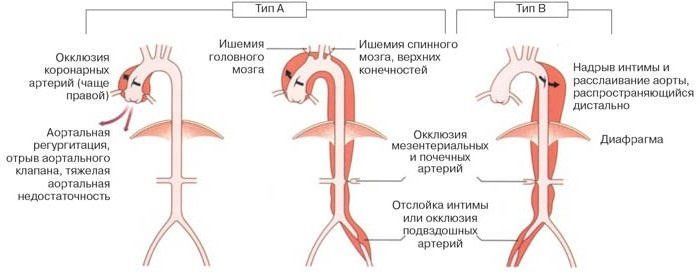
Классификация аневризм с расслоением аорты по Дебейки:
- Тип 1 – расслоение на всем протяжении;
- Тип 2 – распространение в пределах восходящего отдела и дуги;
- Тип 3 – поражение нисходящего отдела.
Типы расслоения аорты по Дебейки в сравнении со Стенфордской классификацией расслаивающих аневризм:
Симптомы и признаки
Характерные симптомы:
- Острая боль в спине или в области живота;
- Тахикардия;
- Повышение давления;
- Покраснение лица и шеи;
- Ощущение перебоев в работе сердца;
- Неврологические симптомы (парализация, нарушение чувствительности);
- Потеря сознания;
- Исчезновение мочи;
- Осиплость голоса.
Дополнительные менее частые признаки:
- Рвота, тошнота;
- Головокружение;
- Обморок;
- Исчезновение стула;
- Кишечные колики;
- Похолодание и бледность кожи;
- Внезапная смерть.
Характер болей
По интенсивности боль сходна с таковой при остром инфаркте и часто обездвиживает больного. Характер – нестерпимый, раздирающий, режущий. При расслоении брюшного отдела боль стреляющая.
Асимптомное течение
Бессимптомное течение характерно для больных с хроническим расслоением (10-15% случаев). К безболевому течению приводит также мгновенная потеря сознания.
Клиника в зависимости от локализации
Восходящий отдел
Патология приводит к острой ишемии коронарных артерий. Симптомы:
- Головная боль, иррадиирующая в шею, челюсти, зубы;
- Повышение давления;
- Боль за грудиной, не купирующаяся анальгетиками;
- Остановка сердца.
Вызывает сдавление средостения, следствием чего является острая сердечная недостаточность. Коронарный синдром в дальнейшем переходит в настоящий трансмуральный инфаркт. Как правило, поражается стенка левого желудочка.
Всю важную информацию об аневризме восходящего отдела аорты вы можете найти в этом материале.
Дуга аорты
Поражение приводит к острой ишемии общих сонных и подключичных артерий. Симптомы:

- Повышение давления;
- Головные боли;
- Неврологические проявления;
- Нарушения зрения, слуха, речи;
- Отсутствие реакции на внешние раздражители (ступор, оцепенение);
- Нисходящий паралич.
Быстро развивается инсульт. У большинства больных симптоматика ограничивается неврологическими проявлениями, что приводит к запоздалой диагностике.
Все подробности об аневризме дуги аорты вы узнаете здесь.
Нисходящий отдел — грудная и брюшная полость
Симптоматика вызвана ишемией артерий, кровоснабжающих грудную полость:
- Боли в грудной клетке;
- Тахикардия;
- Повышение давления;
- Нарушения сознания;
- Кашель;
- Осиплость;
- Боли на высоте вдоха.
Наблюдается нисходящий характер болей. Пристеночная гематома сдавливает корешки спинного мозга, имитируя приступ остеохондроза или плеврита, и вынуждает пациента не двигаться и избегать глубокого дыхания.
Симптомы вызваны ишемией ветвей брюшного отдела:
- Стреляющая боль в спине, животе;
- Отек поясницы;
- Уменьшение мочи;
- Нарушения стула;
- Исчезновение чувствительности и побледнение кожи ног.
В отдельных статьях вы найдете важную информацию об аневризме нисходящего отдела аорты — грудной и брюшной полости.
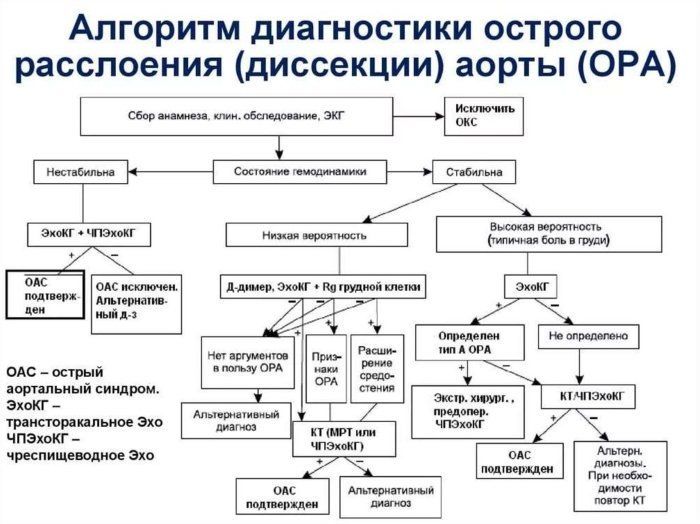
Алгоритм диагностики
Диагностика включает в себя сбор анамнеза, осмотр, объективное и лабораторно-инструментальное обследования.
| Метод | Эффективность | Результаты |
| Опрос и осмотр | 50% | В анамнезе — атеросклероз, гипертоническая болезнь. При осмотре — мраморная бледность кожи, частое дыхание, потливость, набухание шейных вен. |
| Объективное обследование | 45-50% | Дефицит пульса, тахикардия. Перкуторно – плевральный выпот, увеличение относительной тупости сердца. При пальпации — плотная болезненная припухлость. Аускультативно – непрерывный сосудистый шум. |
| Рентгенография | 80-82% | Изменение контура аорты, увеличение сердечной тени, смещение и расширение средостения, отделение внутренней оболочки аорты от наружной. |
| ЭКГ | 80-87% | ЭКГ-признаки при расслаивающей аневризме аорты — повышение амплитуды зубца R, депрессия сегмента ST, отрицательный зубец Т. |
| Лабораторные данные | 43-45% | Анемия, лейкоцитоз до 12-13 тысяч/мл, повышение билирубина и ЛДГ, тромбоцитопения, снижение уровня фибриногена |
| ЭХО-КГ | 80% | Ложный просвет аорты, пристеночная гематома, регургитация крови, гемоперикард, сопутствующая аортальная недостаточность. |
| Аортография | 78-88% | Ложный деформированный просвет, колеблющийся лоскут сосудистой стенки, регургитация крови, тромбообразование. |
| КТ | 94% | Пристеночная гематома, ложный канал кровотока, отек мягких тканей, спазм периферических артерий, кровоизлияние, тромбоз, кальцинаты. |
| ЯМР | 98% | Овальная форма просвета, тромбоз, гематома, кровоизлияние, симптом «двух вершин» — кольцевидный тромб с двумя вершинами. |
Дифференциальная диагностика
Дифференциальную диагностику проводят с:
- Плевритом;
- Пневмотораксом;
- Пневмонией;
- Острым инфарктом;
- Тромбоэмболией;
- Разрывом пищевода;
- Почечной коликой;
- Кишечной непроходимостью;
- Перфорацией язвы;
- Остеохондрозом;
- Инсультом.
Клиника при расслоении напоминает таковую при крупноочаговом инфаркте:
- Боль может возникнуть за грудиной;
- Не купируется анальгетиками;
- Не исчезает при прекращении физических нагрузок;
- Длится более 15 минут.
| Признак | Расслоение | Инфаркт |
| Острый коронарный синдром | Есть | Есть |
| Рентгенографические данные | Есть | Нет |
| ЭКГ-признаки | Нет или неспецифические | Зубец Q, повышение сегмента ST и зубца Т |
| Лабораторные данные | Лейкоцитоз, анемия, тромбоцитопения | Повышение МВ-КФК, тропонина, ЛДГ, АЛТ, АСТ |
Лечение расслоения аорты
Неотложная помощь
Показания к проведению первой помощи:
- Внезапное повышение или снижение давления;
- Резкая сильная боль (за грудиной, в спине, в животе);
- Появление видимой пульсации на животе;
- Потеря сознания.
Алгоритм действий:
- Перенести и уложить больного в безопасное место, избавить от верхней, тугой одежды;
- Вызвать скорую помощь;
- Обеспечить приток свежего воздуха;
- Если пациент в сознании – предложить анальгетик;
- Подложить грелки к ногам.
Оказание скорой медицинской помощи
Бригадой скорой помощи проводятся:

- Оксигенотерапия;
- Обезболивание (фентанил, диазепам);
- Контроль давления и дыхания (эсмолол, нифедипин, нитраты);
- Инфузия растворов;
- По показаниям – реанимация.
Подозрение на расслоение является прямым показанием к транспортировке в стационар. Предварительный диагноз выставляется при:
- Неэффективности лекарственных средств;
- Прогрессирующем течении;
- Коллапсе;
- Клинической смерти.
Все пациенты должны быть экстренно осмотрены сосудистым хирургом. Выполняются:
- Определение группы крови;
- Клинический и биохимический анализы крови, мочи;
- Коагулограмма;
- ЭКГ;
- Рентгенография;
- Аортография;
- УЗИ.
Что нельзя делать:
- Транспортировать больного в терапевтический стационар;
- Использовать слабые анальгетики;
- Применять сосудорасширяющие средства;
- Назначать антикоагулянты при нормальных результатах ЭКГ;
- Бесконтрольно вводить кровезаменители.
Последующее лечение — операция и прогноз
Показания к хирургическому вмешательству:
- Локализация процесса в восходящей аорте;
- Нарушение целостности наружной оболочки аорты;
- Ишемия внутренних органов;
- Неэффективность консервативной терапии.
Виды вмешательств:
- Протезирование восходящей аорты с коррекцией аортального клапана;
- Эндоваскулярное стентирование;
- Транслюминальная установка стента.
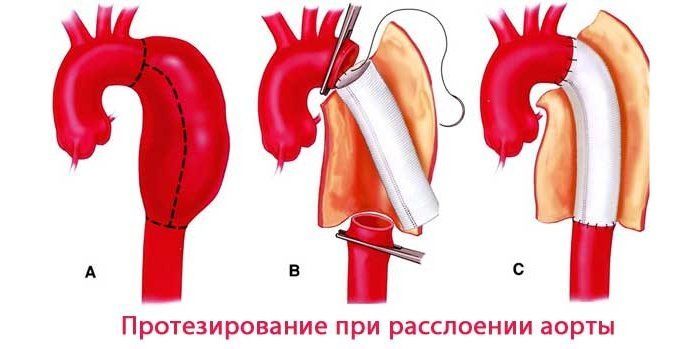
Техника выполнения:
- Общее обезболивание.
- Подключение искусственного кровообращения.
- Вскрытие брюшной (грудной) полости.
- Выделение и вскрытие аневризмы.
- Удаление тромботических масс.
- Резекция расслоенного участка.
- Установка и подшивание протеза к концам аорты.
- Послойное ушивание полости.
Операции завершаются успешно в 60-70% случаев. Прогноз относительно благоприятный. Продолжительность и качество жизни зависят от течения послеоперационного периода и реабилитации. После выписки больные встают на пожизненный диспансерный учет.
Клинические рекомендации по ведению пациентов
Рекомендации:
- Исключение факторов риска;
- Адекватная медикаментозная терапия;
- Контроль свертывающей системы;
- Поддержание давления на уровне 120-130 на 80 мм рт ст;
- Диспансеризация.
Как жить с расслоением аорты?
Пациентам рекомендуется 2 раза в год проходить консультации сосудистого хирурга. Профосмотр включает в себя сдачу анализов, рентгенографию, ЭКГ и УЗИ. При наличии показаний не следует отказываться от хирургического вмешательства.
Рекомендации по образу жизни:

- Исключение стрессов, травматизма, профессионального спорта;
- Диета с пониженным содержанием соли, сахара, жиров;
- Нормализация сна;
- Исключение вредных привычек;
- Лечение сопутствующих заболеваний;
- Профилактика инфекции.
Патология приводит к тяжелым последствиям, угрожающим жизни. По этой причине больные могут быть направлены на определение инвалидности. По степени нарушения навыков жизнедеятельности устанавливается та или иная группа. Большинство плановых пациентов после лечения остаются трудоспособными и определяются в 3 группу.
Расслоение аорты – это угрожающее жизни осложнение естественного течения аневризмы. При появлении первых признаков патологии необходимо немедленно обратиться к врачу. Своевременная диагностика и хирургическая коррекция заболевания лежат в основе спасения жизни больных, сохранения трудоспособности и здоровья.
Полезное видео
Сосудистая хирургия. Расслоение аорты:
Info-Farm.RU
Фармацевтика, медицина, биология
Расслоение аорты
Расслоение аорты (англ. Aortic dissection) — расслоение стенки аорты.
Расслоение происходит благодаря потоку крови, попадает между слоями стенки аорты. Расслоение аорты считается состоянием, угрожающим жизни пациента, поэтому в медицине (кардиохирургия) ее относят к неотложных состояний. Несвоевременная диагностика и оказание кардиохирургической помощи приводят к смерти пациента в результате массивного кровотечения.
Общие сведения
Как известно, стенка аорты суммируется с троьх слоев. Внутренний слой, который безпосереднто контактирует с кровью называется интима, от лат. Tunica intima. Интима преимущественно состоит из эндотелиальных клеток. За ней следует средний слой стенки аорты — медиа, от лат. Tunica media. Она в основном состоит из эластичных волокон и небольшого количества непосмугованих мышечной ткани. Благодаря этому аорту относят к сосудам эластичного типа. Хотя существует мнение о рассмотрении аорты, как отдельного органа сердечно-сосудистой системы. Внешний слой аорты видомия как адвентиция, от лат. Tunica adventitia. Этот слой полностью состоит из соединительной ткани.
При диссекции аорты, кровь через поврежденную интима попадает в медиа. Благодаря большому давлению в просвете аорты, кровь расслаивает медию, фактически создавая новую полость, которая со временем начинает увеличиваться и распространяться дальше вдоль аорты.
Опасность заключается в том, что в любое время может произойти разрыв аорты, следствием которого является массивное кровотечение и внезапная смерть.
Классификация
| Частота | 60% | 10-15% | 25-30% |
| Тип | Дебейки I | Дебейки II | Дебейки III |
| Стэнфорд A | Стэнфорд B | ||
| Проксимальная часть аорты | Дистальная часть аорты | ||
| Классификация диссекции аорты |
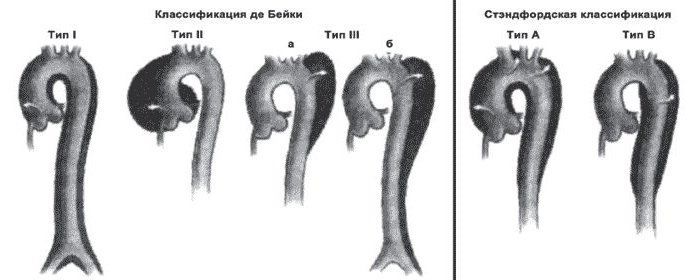
Классификация Дебейки
Предложенная в 1965 году Майклом Дебейки. Представляет собой анатомическую классификацию диссекции аорты. Она различает разные типы диссекции в зависимости от места повреждения интимы и протяженности вдоль аорты самой диссекции (локализация только в восходящей аорте или восходящей аорте, или охватывает восходящую и нисходящую аорту одновременно).
- Тип I — начинается в восходящей аорте, распространяется на дугу аорты и, как правило, продолжается далее по нисходящей аорте.
- Тип II — начинается и заканчивается только в пределах восходящей аорты.
- Тип III — начинается в нисходящей аорте.
Стэнфордская классификация
Предложенная в 1970 году в Стэнфордском Университете. Расслоение аорты делится на 2 группы; A и B в зависимости от поражения восходящей аорты.
- A =Тип I andТип II по классификации Дебейки
- B =Тип III по классификации Дебейки
Признаки и симптомы
Изменение артериального давления
Недостаточность аортального клапана
Инфаркт миокарда
Инфаркт миокарда возникает в 1-2% случаев при диссекции аорты. Это связано с вовлечением в патологический процесс коронарных артерий. Правая коронарная артерия привлекается чаще, чем левая. При этом, если проводится тромболитическая терапия инфаркта миокарда, это пидвищуюе смертность от диссекции аорты на госпитальном этапе до 70%. Как правило, смерть пациентов наступает вследствие кровотечения в перикардиальную полость, которая в свою очередь вызывает тампонаду сердца. Поэтому необходима осторожность при применении тромболитической терапии.
Наличие жидкости в плевральной полости
Диагностика
Эхокардиография
В том числе и трансезофагеальна (чреспищеводная) эхокардиография
Дифференциальная диагностика
Острый коронарный синдром с или без поднятия сегмента ST
Аортальная регургитация без диссекции
Аневризма аорты без диссекции
Атеросклеротическая или холестерольна эмболия
Аневризма аорты классификация по дебейки
Классификация де Бейки наравне с классификацией Стэнфорда используется для разделения диссекции аорты на типы в зависимости от необходимости хирурнического вмешательства.
По Де Бейки диссекции аорты делятся на 1:
- тип I: поражение восходящей и нисходящей аорты (= Стендфорд А)
- тип II: поражение восходящей аорты (= Стендфорд А)
- тип III: поражение только нисходящей аорты, ниже отхождения левой подключичной артерии (= Стендфорд Б)
Ограниченное расслоение нисходящей аорты, как правило, характерно для больных пожилого возраста с артериальной гипертензией и артериосклерозом аорты. В типичных случаях расслоение начинается с надрыва внутренней оболочки непосредственно ниже места отхождения левой подключичной артерии. После этого гематома распространяется в дистальном направлении до диафрагмы или брюшной аорты. Ретроградно расслоение нисходящей аорты, как правило, не распространяется, вследствие чего аортальной регургитации и гемоперикарда не наблюдается. Пульс на сонных артериях и артериальное давление на верхних конечностях без изменения. Первым симптомом служит внезапная боль за грудиной или между лопатками, иррадиирующая в переднюю часть грудной клетки, а подтверждением расслоения аорты — расширение верхней части средостения и увеличение размера нисходящей аорты по сравнению с восходящей, выявляемые при рентгенографии грудной клетки. В случае кальцификации основания корня аорты, его длина от внешней границы тени аорты может быть увеличена.
Диагноз расслоения нисходящей аорты должен быть подтвержден аортографией. Как и в случае расслоения восходящей аорты, гипотензивное лечение следует начинать сразу же при возникновении подозрения на расслоение. Идеальным средством первой помощи, позволяющим поддерживать систолическое давление в пределах 100-120 мм рт.ст., является внутривенная капельная инфузия нитропруссида или триметафана. Целесообразно также введение адреноблокаторов или резерпина.
У больных с расслоением нисходящей аорты чаще всего нет показаний к экстренной хирургической коррекции. Медикаментозная терапия, направленная на понижение систолического артериального давления и уменьшение сократимости миокарда, а также смягчение систолической волны, может препятствовать прогрессированию расслоения. Однако если медикаментозная терапия не облегчает боли или если, по данным рентгенографии, расслоение прогрессирует, а также при появлении признаков плеврального выпота (вследствие гемоторакса) показаны хирургическая коррекция, резекция участка аорты. Хирургическое вмешательство при расслоении нисходящей аорты сопровождается большим риском, чем при расслоении восходящей аорты, поскольку в первом случае возраст пациентов больше и у них более вероятно наличие сопутствующей сердечнососудистой патологии. Плановое хирургическое вмешательство выполняется после прекращения прогрессирования расслоения под влиянием медикаментозной терапии.
У больных с расслоением восходящей и нисходящей аорты чрезвычайно важно в течение длительного времени обеспечивать поддержание артериального давления в оптимальных пределах. При отсутствии явной или скрытой застойной сердечной недостаточности для предотвращения рецидива расслоения в схему лечения целесообразно включать адреноблокаторы. Опасным осложнением расслоения аорты является образование аневризмы. Разрыв аневризм выступает в качестве наиболее распространенной причины поздней смерти этих больных. При последующем ведении больных, получающих лечение по поводу расслоения аорты, следует периодически . выполнять компьютерную томографию грудной клетки с целью раннего обнаружения формирования или увеличения размеров аневризм грудной аорты.
Расслоение аорты,или расслаивающая аневризма аорты(РАА) — расслоение стенки аорты на различном протяжении с формированием двух каналов кровотока — истинного и ложного, сообщающихся между собой посредством дефектов сосудистой оболочки, так называемых фенестраций.
Этиология и патогенез
Фенестрация интимы аорты обыкновенно возникает на фоне ее структурного поражения, а также в результате повреждения, в том числе ятрогенного. Наряду с атеросклерозом, важный морфологический субстрат для возникновения расслоения аорты — соединительнотканные дисплазии, к которым относят ряд генетически детерминированных синдромов. Синдром Марфана (аутосомно-доминантный), наиболее распространенный и хорошо изученный среди них, обусловлен наследственным дефектом соединительной ткани и характеризуется патологией скелетной мышечной системы (астеническое телосложение, арахнодактилия, деформация грудной клетки, кифосколиоз), а также сердечнососудистыми осложнениями (дилатация корня аорты, аортальная регургитация, расслоение и аневризма аорты, пролапс митрального клапана). Вывих или подвывих хрусталика отмечается у 50% больных. Пациенты имеют специфический внешний вид: высокий рост, узкое лицо, непропорционально длинные конечности и паукообразные пальцы; иногда выявляют кифосколиоз, воронкообразную грудную клетку.
К прочим факторам риска развития РАА относят длительно существующую АГ, курение, дислипидемию, а также злоупотребление наркотическими препаратами (кокаин).
Кинетическая энергия пульсовой волны, а также давление крови способствуют прогрессивному расслоению стенки аорты с формированием ложного просвета. В отличие от истинного просвета, который выстлан интимой, стенки ложного просвета образованы расслоенной средней оболочкой аорты (медией) и со временем также могут покрываться неоинтимой. В зависимости от наличия или отсутствия дистальной фенестрации расслоение определяют как полноеили неполное.
Наряду с разрывом истонченной стенки аорты могут наблюдаться другие осложнения РАА, возникающие как в ранние сроки после расслоения, так и спустя несколько лет:
• формирование аневризмы с возможным разрывом;
• нарушение перфузии внутренних органов (прежде всего почек), конечностей, головного и спинного мозга;
• СН, нарушение коронарного кровотока, аортальная недостаточность (только для типа А).
По срокам расслоения
◊ Острая РАА: период в течение первых 2 нед от возникновения.
◊ Подострая РАА: период от 2 нед до 3 мес.
◊ Хроническая РАА: срок по истечении 3 мес.
• Локализацию и распространенность расслоенияучитывают две классификации.
◊ Стэнфордская(Stanford) — функциональная система классификации:
— РАА типа А — с вовлечением восходящей аорты и дуги;
— РАА типа B — все остальные, дистальные расслоения.
◊ Классификация M. Дебейки с дополнениями Ю.В. Беловаучитывает локализацию зоны фенестрации и протяженность расслоения (рис. 3.18).
Клиническая картина острой РАА взаимосвязана с типом расслоения. Около 40% пациентов гибнут непосредственно после развития заболевания, а 50% больных с РАА типа А погибают в течение первых 2 сут.
Рис. 3.18.Классификация расслоений аорты (по Белову Ю.В., Комарову Р.Н., 2010)
Клинические проявления зависят от типа расслоения (табл. 3.9).
• Для РАА типа А характерны:
◊ острые интенсивные боли за грудиной с иррадиацией в шею и/или боли в спине вдоль позвоночника, сходные с таковыми при остром ИМ;
◊ возможно развитие цианоза лица и шеи вследствие компрессии магистральных вен;
◊ при аускультации может выслушиваться диастолический шум, обусловленный остро развившейся недостаточностью аортального клапана;
◊ нарушения ритма сердца вследствие недостаточности аортального клапана, нарушений коронарного кровотока;
◊ гемоперикард и тампонада перикарда;
◊ неврологические нарушения, вплоть до развития острого нарушения мозгового кровообращения (ОНМК), чаще в правой гемисфере;
◊ дефицит пульса и явления ишемии конечностей, которые нарастают от правой руки к левой, а затем к нижним конечностям.
• Для РАА типа B характерны:
◊ внезапные интенсивные «стреляющие» боли между лопатками, в спине, реже — в животе, при отсутствии проявлений других острых заболеваний;
◊ стойкая, в ряде случаев — рефрактерная гипертензия;
◊ явления острой почечной недостаточности (ОПН) вследствие компрометирования устьев почечных артерий;
◊ неврологические нарушения со стороны спинного мозга: парапарез или параплегия;
◊ дефицит пульса, явления ишемии только левой верхней конечности;
◊ осиплость голоса за счет сдавления возвратного нерва гортани слева.
• Осложненная аневризмы грудной и брюшной аорты.
• Межреберная невралгия и спондилогенные боли.
• Острые хирургические заболевания органов брюшной полости.
• Острая неврологическая патология, в первую очередь спинальные инсульты.
• Тромбозы и эмболии аорты и периферических сосудов.
Дата добавления: 2017-01-21 ; просмотров: 839 | Нарушение авторских прав

