Тромбоцитарная пурпура у детей
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) — причины, симптомы, диагностика, лечение
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) относится к геморрагическим диатезам с изменением (уменьшением) количества тромбоцитов (тромбоцитопенией).
Обычно тромбоцитопеническая пурпура впервые развивается у детей в возрасте 2-6 лет (до 10 лет), независимо от пола. У взрослых заболевание не так распространено, и страдают от него чаще женщины.
Характерным для данного заболевания является снижение числа тромбоцитов в сыворотке крови ниже уровня 100 х10 9 /л на фоне достаточного их образования в костном мозге, и наличия на поверхности тромбоцитов и в крови антител, вызывающих их разрушение.
В зависимости от длительности и цикличности течения заболевания, выделяют несколько форм тромбоцитопенической пурпуры:
1. Острая.
2. Хроническая.
3. Рецидивирующая.
Для острой формы характерно повышение уровня тромбоцитов крови более 150х10 9 /л в течение 6 месяцев со дня развития болезни, при отсутствии рецидивов (повторных случаев заболевания) впоследствии. Если восстановление уровня тромбоцитов затягивается на срок более 6 месяцев, выставляется диагноз – хроническая тромбоцитопеническая пурпура. При повторном снижении их количества ниже нормы после их восстановления, имеет место рецидивирующая тромбоцитопеническая пурпура.
Причины тромбоцитопенической пурпуры
Cимптомы
 При данном заболевании отмечается появление пятнисто-синячковой сыпи на коже и кровоизлияний в слизистых оболочках. Элементы сыпи могут быт различного размера, внешне напоминают синяки, безболезненные при надавливании, располагаются асимметрично, могут появляться без травматизации, чаще всего ночью. Цвет высыпаний различный: от синюшного до желтого.
При данном заболевании отмечается появление пятнисто-синячковой сыпи на коже и кровоизлияний в слизистых оболочках. Элементы сыпи могут быт различного размера, внешне напоминают синяки, безболезненные при надавливании, располагаются асимметрично, могут появляться без травматизации, чаще всего ночью. Цвет высыпаний различный: от синюшного до желтого.
Кровоизлияния могут быть не только на слизистых ротовой полости и миндалин, но и в барабанную перепонку, стекловидное тело, склеру и глазное дно. Редко возможно кровоизлияние в головной мозг, что значительно ухудшает состояние больного. Этому предшествует появление головокружения и головной боли, а также кровотечение в других органах.
При снижении уровня тромбоцитов менее 50х10 9 /л появляются кровотечения из носа, десневые кровотечения, которые в большей степени опасны при удалении зуба. При этом кровотечение возникает сразу же, и обычно не возобновляется после его остановки. У девочек подросткового возраста с тромбоцитопенической пурпурой определенную опасность представляют маточные кровотечения при менструации.
Стадии течения тромбоцитопенической пурпуры
Диагностика
При постановке диагноза идиопатическая тромбоцитопеническая пурпура проводится дифференциальная диагностика с различными заболеваниями крови (инфекционный мононуклеоз, лейкоз, микроангиопатическая гемолитическая анемия, системная красная волчанка, тромбоцитопения на фоне приема лекарственных препаратов и другие).
В комплекс обследования входят следующие диагностические процедуры:
- общий анализ крови с подсчетом количества тромбоцитов;
- определение в крови антитромбоцитарных антител и проба Кумбса;
- пункция костного мозга;
- определение АЧТВ, протромбинового времени, уровня фибриногена;
- биохимический анализ крови (креатинин, мочевина, АЛТ, АСТ);
- реакция Вассермана, определение в крови антител к вирусу Эпштейна-Барр, парвовирусу.
Диагноз «тромбоцитопеническая пурпура» выставляется при отсутствии клинических данных, свидетельствующих о наличии онкологических заболеваний крови и системных заболеваний. Тромбоцитопения чаще всего не сопровождается снижением эритроцитов и лейкоцитов.
Тромбоцитопеническая пурпура у детей
 Идиопатическая тромбоцитопеническая пурпура (ИТП) развивается у детей от 2-х до 8-ми лет. Мальчики и девочки имеют равный риск развития этой патологии. Начинается ИТП у детей остро после перенесенных инфекционных заболеваний (инфекционный мононуклеоз, бактериальные инфекционные заболевания, ветряная оспа), проведения вакцинации, травм. Следует отметить сезонное начало заболеваемости: чаще весной.
Идиопатическая тромбоцитопеническая пурпура (ИТП) развивается у детей от 2-х до 8-ми лет. Мальчики и девочки имеют равный риск развития этой патологии. Начинается ИТП у детей остро после перенесенных инфекционных заболеваний (инфекционный мононуклеоз, бактериальные инфекционные заболевания, ветряная оспа), проведения вакцинации, травм. Следует отметить сезонное начало заболеваемости: чаще весной.
У детей до 2-х лет регистрируется инфантильная форма тромбоцитопенической пурпуры. В этом случае заболевание начинается остро, без наличия предшествующей инфекции, протекает крайне тяжело: уровень тромбоцитов опускается менее 20х10 9 /л, лечение неэффективно, очень высок риск хронизации заболевания.
Клинические проявления ИТП зависят от уровня тромбоцитов. Начало заболевания характеризуется появлением пятнисто-синячковых высыпаний на коже и невыраженных кровоизлияний на слизистых оболочках. При снижении уровня тромбоцитов менее 50 х10 9 /л возможно появление различных кровотечений (носовые, желудочно-кишечные, маточные, почечные). Но чаще всего обращают на себя внимание большие «синяки» в местах ушибов, могут быть гематомы при проведении внутримышечных инъекций (уколов). Характерно увеличение селезенки. В общем анализе крови регистрируется тромбоцитопения (снижение тромбоцитов), эозинофилия (увеличение количества эозинофилов), анемия (снижение количества гемоглобина).
Лечение
Если у пациента нет кровотечения из слизистых, синяки при ушибах умеренные, уровень тромбоцитов в крови не менее 35х10 9 /л, то лечение обычно не требуется. Рекомендуется избегать возможной травматизации, и отказаться от занятий контактными видами спорта (любые виды борьбы).
Лечение идиопатической тромбоцитопенической пурпуры направлено на уменьшение выработки антитромбоцитарных антител и предупреждение их связывания с тромбоцитами.
Диета при тромбоцитопенической пурпуре
Медикаментозная терапия
- В общей дозе — преднизолон в дозе 1-2 мг/кг в сутки на протяжении 21 дня, затем дозу постепенно снижают до полной отмены. Возможен повторный курс через месяц.
- В высоких дозах – преднизолон в дозе 4-8 мг/кг в сутки принимают неделю, или метилпреднизолон в дозе 10-30 мг/кг в сутки, с быстрой последующей отменой препарата, повторный курс проводят через 1 неделю.
- «Пульс-терапия» гидрокортизоном — 0,5 мг/кг в сутки, принимают 4 дня через 28 дней (курс составляет 6 циклов).
Метилпреднизолон вводят внутривенно — 10-30 мг/кг в сутки, от 3 до 7 дней при тяжелом течении заболевания.
При длительном приеме и индивидуально у каждого пациента могут проявляться побочные эффекты от приема глюкокортикоидов: увеличение уровня глюкозы крови и снижение уровня калия, язва желудка, снижение иммунитета, увеличение артериального давления, задержка роста.
2.Иммуноглобулины для внутривенного введения:
- Иммуноглобулин нормальный человека для в/в введения;
- Интраглобин Ф;
- Октагам;
- Сандоглобулин;
- Веноглобулин и др.
При острой форме иммуноглобулины назначаются в дозе 1 г/кг в сутки на 1 или 2 дня. При хронической форме в последующем назначают единичное ведение препарата для поддержания необходимого уровня тромбоцитов.
На фоне применения иммуноглобулинов возможно появление головной боли, аллергической реакции, повышение температуры тела до высоких цифр и озноб. Для уменьшения степени выраженности нежелательных эффектов назначают Парацетамол и Димедрол внутрь, и Дексаметазон внутривенно.
3. Интерферон альфа.
Показан при хронической форме пурпуры в случае неэффективности лечения глюкокортикоидами. Под кожу или в мышцу вводят 2х106 ЕД интерферона-альфа на протяжении месяца 3 раза в неделю, через день.
Нередко во время лечения интерфероном появляются симптомы, схожие с гриппом (повышение температуры тела и озноб, боль в мышцах, головная боль), признаки токсического влияния на печень, у подростков могут быть симптомы депрессии. Применение парацетамола до начала лечения помогает уменьшить выраженность симптомов, свойственных гриппу.
4. Алкалоиды розового барвинка.
Винкристин и Винбластин вводятся в течение месяца, 1 раз в неделю.
Необходимо помнить о возможности появления некрозов тканей при введении алкалоидов розового барвинка подкожно. Возможно нарушение нервной проводимости, появление очагов облысения (алопеции).
5. Даназол.
Применяют препарат через рот, в дозе 10-20 мг/кг в сутки. Необходимо разделить дозу на 3 приема, курс составляет 3 месяца.
Проявляет токсическое влияние на печень, возможно увеличение веса на фоне лечения, появление излишнего оволосения (гирсутизм).
6. Циклофосфан.
Назначается через ротг, в дозе 1-2 мг/кг в сутки. Лечебный эффект проявляется через 7-10 дней.
Как и Даназол, этот препарат токсичен для клеток печени, может привести к увеличению веса и алопеции. У некоторых пациентов вызывает геморрагический цистит.
7. Азатиоприн.
Принимают по 200-400 мг в сутки, на протяжении от 3 месяцев до полугода, после окончания лечения необходима поддерживающая терапия.
На фоне приема препарата больных беспокоит тошнота, снижение аппетита, рвота.
Инфузия (вливание) тромбоцитов
Спленэктомия
Плазмаферез
Автор: Пашков М.К. Координатор проекта по контенту.
Пурпура
Пурпура – это окрашивание кожного покрова или слизистых тканей в результате выхода эритроцитов крови из сосудов, чаще всего из капилляров.
В статье подробно рассмотрены основные виды заболевания – тромбоцитопеническая и идиопатическая пурпура. Также речь пойдет об особенностях тромбоцитопенической и идиопатической пурпуры у детей.
Причины развития заболевания
Причиной развития пурпуры называют склонность к кровотечениям. Выход крови обуславливается нарушениями ее свертываемости или высокой патологической проницаемостью мелких кровяных сосудов.
Эти нарушения могут происходить в результате многих причин:
- патологические изменения тромбоцитарного звена;
- последствия некоторых аллергических реакций;
- нарушения свертывания крови после воздействия токсических веществ – бактериальных токсинов, химических веществ, лекарственных средств;
- сосудистые заболевания воспалительной природы;
- застой крови.
Виды заболевания
Существуют следующие виды пурпуры:
- тромбоцитопеническая;
- ревматоидная;
- медикаментозная (токсическая);
- геморрагическая;
- иммунная;
- сложная.
Тромбоцитопеническая пурпура
Тромбоцитопеническая пурпура – это заболевание, характеризующееся склонностью к кровоточивости из-за снижения уровня тромбоцитов в крови. Этот вид пурпуры является наиболее распространенной болезнью, относящейся к геморрагическим диатезам. Обычно заболевание впервые проявляется в детском возрасте. Среди взрослого населения пурпура чаще встречается у женщин.
В зависимости от длительности и характера течения выделяют следующие формы заболевания:
- острая – характеризуется снижением количества тромбоцитов в крови менее 150х109/л на протяжении шести месяцев с начала болезни;
- хроническая – развивается, если уровень тромбоцитов не восстанавливается за шесть месяцев;
- рецидивирующая пурпура – проявляется повторным снижением уровня тромбоцитов после его восстановления.
Точная причина развития тромбоцитопенического вида пурпуры не установлена. Специалисты указывают на возможные факторы риска появления болезни: перенесенная вирусная или бактериальная инфекция, переохлаждение или перегрев на солнце, прием некоторых лекарственных средств, оперативные вмешательства и травмы.
Под воздействием указанных факторов снижается уровень тромбоцитов в крови или формируются антитела к тромбоцитам. Появившиеся антигены (вирусы, компоненты лекарственных средств) прикрепляются к тромбоцитам. В результате организм начинает вырабатывать антитела и старается уничтожить комплексы антигенов с тромбоцитами в селезенке. Из-за этого значительно уменьшается длительность существования тромбоцитов. Снижение их уровня в крови способствует повреждениям стенок кровеносных сосудов. В результате возникает кровоточивость, изменяется сократительная способность сосудов, нарушается образование кровяного сгустка. Так развивается тромбоцитопенический вид пурпуры.
Симптомами болезни являются пятнисто-синячковые высыпания на кожных покровах и кровоизлияния в слизистых оболочках. Сыпь бывает разного оттенка, от желтого до синюшного, и различного размера. Она напоминает безболезненные синяки, которые располагаются ассиметрично. Чаще всего сыпь появляется ночью без предыдущего травмирования.
Кроме кожи и слизистых кровоизлияния бывают в глазное дно, склеру, стекловидное тело, барабанную перепонку. Достаточно опасно редко встречающееся кровоизлияние в головной мозг человека. Ему предшествует возникновение головной боли, головокружение, кровотечение в некоторых органах.
Тромбоцитопенический вид заболевания бывает трех разновидностей:
- тромботическая пурпура;
- идиопатическая пурпура;
- сосудистая пурпура.
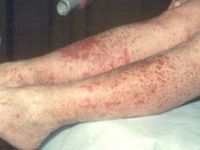
При идиопатической пурпуре тромбоциты разрушаются в результате аутоиммунного процесса, вызванного действием вирусов или приемом некоторых лекарственных средств. При этом типе пурпуры преобладают высыпания в виде синяков и петехий. Они появляются преимущественно на голенях ребенка в результате даже незначительных ушибов.
Тромбоцитопеническая пурпура у детей
Тромбоцитопеническая пурпура у детей занимает первое место среди геморрагических заболеваний. Наиболее часто она встречается у девочек до 14 лет.
У детей до двух лет данное заболевание имеет тяжелое течение. Оно начинается остро, без ранее перенесенной инфекционной болезни.
Часто причиной тромбоцитопенической пурпуры у детей называют перенесенную вакцинацию, особенно БЦЖ (вакцина против туберкулеза).
Симптомами идиопатической пурпуры у детей бывают кровоизлияния и кровотечения, которые чаще всего проявляются на слизистой оболочке носа и десен. У девочек пубертатного возраста болезнь нередко вызывает обильные маточные кровотечения.
Идиопатическая пурпура у детей и подростков часто становится причиной развития опасного заболевания – геморрагического синдрома. Оно опасно частыми кровотечениями из слизистых оболочек носа, кровоизлияниями в суставы и кожу, желудочно-кишечными кровотечениями.
Лечение пурпуры
Главной целью лечения пурпуры является уменьшение продуцирования антитромбоцитарных антител и невозможность их связывания с тромбоцитами.
Медикаментозная терапия заключается в применении следующих лекарственных средств:
- глюкокортикостероиды – Преднизолон, Гидрокортизон;
- иммуноглобулины – Октагам, Интраглобин Ф, Иммуноглобулин нормальный человека;
- интерферон альфа – применяется при неэффективности терапии глюкокортикоидами;
- алкалоиды розового барвинка – Винбластин, Винкристин;
- Даназол;
- Циклофосфан;
- Азатиоприн.
В случае кровотечения применяют гемостатические препараты, аминокапроновую кислоту. При маточных кровотечениях женщинам назначают окситоцин.
Если существует возможность кровоизлияния в головной мозг, в лечении пурпуры применяют вливание (инфузию) тромбоцитов. Лечебный эффект данной процедуры временный.
Хирургическое лечение пурпуры подразумевает удаление селезенки (спленэктомия). Оперативное вмешательство проводится при отсутствии эффекта от консервативной терапии, наличии риска тяжелых кровотечений.
Часто применяемым методом лечения пурпуры является плазмафарез: очищение плазмы крови от антител и токсинов путем фильтрации на специальных аппаратах.
При лечении пурпуры сосудистого вида больному назначают гипоаллергенную диету.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Идиопатическая тромбоцитопеническая пурпура
Идиопатическая тромбоцитопеническая пурпура — наиболее распространенная форма диатезов (до 40% всех случаев геморрагических высыпаний), с которыми встречаются врачи. Болезнь считается идиопатической (с неизвестной причиной), но уже получены данные о ее аутоиммунном происхождении.
Патология была известна еще во времена Гиппократа. Только в 1735 году немецкий врач П. Верльгоф связал ее со снижением уровня тромбоцитов. Поэтому закрепилось второе название — болезнь Верльгофа.
Общая распространенность идиопатической тромбоцитопенической пурпуры среди населения колеблется в разных регионах от 1 до 13 на 100000 человек. А среди детей болеют 1,5–2 на 100000. Чаще поражает девочек, из взрослых «выбирает» молодых и среднего возраста женщин.
В Международной статистической классификации учтена под кодом D69.3. В диагностике важно отличать первичные изменения от вторичных — последствий разных заболеваний (лейкозов, васкулитов, системной волчанки, злокачественных поражений).
Какие изменения вызывает тромбоцитопеническая пурпура?
Измененной иммунной системе и наследственной предрасположенности придаются главные роли в механизме нарушений состава крови. По наследству ребенку передается склонность тромбоцитарных клеток к преждевременному старению. Их необычная форма и потеря функций вызывают усиление гибели в селезенке за счет повышенной активности фагоцитов.
Под влиянием провоцирующих факторов (чаще перенесенная инфекция или прием лекарственных препаратов) макрофаги превращаются в тромбоцитарные антигены. При контакте с лимфоцитами вырабатываются антитромбоцитарные антитела.
Они теряют контроль за системой узнавания «свой-чужой» и начинают повышенное уничтожение собственных тромбоцитов, принимая их за чужеродных агентов. Это приводит к снижению уровня клеток — тромбоцитопении.
Наиболее вероятные причины патологии
Среди причин заслуживает внимания наследственность (доказана по наличию случаев в семьях, где родственники уже ранее болели этим заболеванием).
Остальные факторы выглядят менее убедительно:
- в 11% патология развилась после перенесенной бактериальной инфекции;
- у 6% детей выявлена связь с профилактической вакцинацией;
- около 7% приходится на состояние в послеоперационном периоде или после тяжелой травмы.
При выявлении болезни Верльгофа в грудничковом периоде имеются особенности:
- чаще болеют мальчики;
- у матери имелись осложнения при беременности;
- легче устанавливаются провоцирующие факторы.
Клинические проявления
Наиболее типичным признаком заболевания является геморрагический синдром. Он проявляется внезапными кровоизлияниями на коже и слизистых, кровотечениями.
Характерные черты геморрагической симптоматики:
- поскольку тип поражения капиллярный, на коже и слизистых выявляются мелкие яркие красные точки (петехии), возможно их слияние в распространенные кровоподтеки;
- окраска различна из-за «отцветания» одних элементов и появления новых, это напоминает раскрас шкуры леопарда;
- чаще возникают ночью;
- не соответствуют степени сдавления;
- реагируют положительно на пробу с манжеткой или щипком кожи;
- не выступают над кожей;
- асимметричны.
У половины детей высыпания имеются на слизистых глаз, во рту.
- общее состояние пациента не нарушено или беспокоит небольшая слабость;
- повышение температуры нетипично.
Опасные кровоизлияния в ткань мозга возникают в 1–3% случаев болезни Верльгофа. Часто сопровождаются:
- головной болью,
- головокружением,
- судорогами,
- помутненным сознанием,
- рвотой,
- очаговыми неврологическими симптомами.
Кровоизлияния возможны в глазное яблоко (в сетчатку, конъюнктивальную оболочку).
У детей грудного возраста симптомы развиваются бурно, типично увеличение селезенки, проявления анемии (бледность кожи, слабость, синюшность носогубного треугольника, холодные на ощупь кисти и стопы).
У старших пациентов при осмотре отмечается умеренное увеличение печени и селезенки, симптоматики малокровия не наблюдается.
Формы идиопатической тромбоцитопенической пурпуры
Болезнь Верльгофа протекает по-разному. Принято, как при всех тромбоцитопениях, выделять:
- острую форму — длится до полугода;
- хроническую — более 6 месяцев.
При хроническом течении наблюдается цикличные повторы обострений (кризов) и ремиссий. Их делят по частоте на:
- редкие,
- частые,
- непрерывно рецидивирующее течение.
Обострения в зависимости от наличия кровотечения называют:
90% случаев протекают остро и заканчиваются стойкой клинической и гематологической ремиссией. До 15% переходят в хроническую форму.
При хроническом течении особенностями являются:
- упорная кровоточивость сроком до полугода даже на фоне проведения терапии;
- увеличение и болезненность региональных лимфоузлов (подчелюстных, паховых, подмышечных);
- внезапные кризы и обострения без каких-либо причин.
Чаще всего имеются очаги хронической инфекции, поэтому к хроническому течению более склонны взрослые пациенты.
Как подтверждается диагноз?
Кроме кожных проявлений и кровоточивости, при идиопатической тромбоцитопении имеются изменения в периферической крови и в характере костномозгового кроветворения.
В анализе крови:
- снижено содержание тромбоцитов;
- при длительных кровотечениях возможна гипохромная анемия (снижение количества эритроцитов, гемоглобина);
- изменены форма и размеры эритроцитарных клеток (анизоцитоз и пойкилоцитоз) в стадии криза;
- умеренный лейкоцитоз, сдвиг формулы влево;
- при хроническом течении появляются плазматические клетки из раздраженных лимфоузлов;
- СОЭ нормальна.
При исследовании стернального пунктата обнаруживается нарушение костномозгового процесса кроветворения:
- в стадии криза — переполнение клетками эритроцитарной линии развития;
- повышение числа мегакариоцитов на фоне резкого снижения тромбоцитов.
С какими видами геморрагических диатезов необходимо дифференцировать идиопатическую пурпуру?
Болезнь Верльгофа у детей следует отличать от других геморрагических тромбоцитопатий.
Среди них гетероиммунные — тоже связанные с антитромбоцитарными антигенами. Специалисты считают, что они диагностируются недостаточно часто и правильно. Для детского организма возможны 4 варианта:
- алиментарно-аллергический — вызывается пищевыми продуктами, искусственными добавками в прикорм коровьего молока, фруктовых соков, цитрусовых;
- медикаментозный — чрезмерное аллергическое воздействие лекарственных препаратов;
- постинфекционный — проявляется на фоне перенесенных инфекций, чаще вирусной природы, и после них;
- постпрививочный.
Восстановление лабораторных показателей происходит через 2–4 недели при отмене лекарственного препарата, исключения продукта-аллергена.
Из других диатезов необходимо исключить:
- геморрагический васкулит (болезнь Шенлейна-Геноха);
- гемофилии;
- несколько геморрагических синдромов (Фишера-Эванса, Олдрича, Казабаха-Меррита), связанных с наследственной патологией в комбинации с заболеванием крови, каждый имеет отличительные признаки в биохимических тестах, дополнительных аномалиях развития;
- врожденную амегакариоцитарную тромбоцитопению — сопровождается аномалиями лучевых костей;
- тромбоцитопатии — имеется геморрагический синдром, но уровень тромбоцитов не снижен;
- вторичные тромбоцитопении при различных заболеваниях;
- болезни кожи.
У новорожденных следует предположить 2 вида геморрагических диатезов:
- аллоиммунную тромбоцитопеническую пурпуру;
- трансиммунная тромбоцитопеническая пурпуру.
Аллоиммунная тромбоцитопеническая пурпура похожа на гемолитическую, обусловлена иммунным конфликтом специфических антигенов-тромбоцитов, полученных от отца и не имеющихся у матери. Появление антител через плаценту способствует гибели тромбоцитарных клеток ребенка. Петехии на коже и слизистых появляются в первые дни жизни. Типичны носовые кровотечения, кровавый стул. Смертельный исход наблюдается в 10–15% случаев.
Лечение проводят с помощью кормления донорским молоком, кортикостероидов, Дицинона, переливания крови от постороннего донора (не матери). Результат тем эффективнее, чем позже проявляется несовместимость.
Трансиммунная тромбоцитопеническая пурпура передается от больной тромбоцитопенией матери с первичным заболеванием или другими, сопровождающимися пониженным уровнем тромбоцитов. Клинические проявления аналогичны предыдущему описанию, но переносятся легче, редко доходит до смертельного поражения.
Лечение
Выбор терапии зависит от формы и стадии заболевания:
- при кризах — основное направление на предотвращение массивного кровотечения;
- в стадию ремиссии — профилактика обострений и осложнений.
В остром состоянии пациент нуждается в стационарном лечении в специализированном отделении с постельным режимом. Рекомендуется обильное питье, диета полужидкая стол №5, все блюда должны охлаждаться.
Для борьбы с геморрагическими проявлениями назначаются:
- местно — тампонада гемостатической губкой при выделении крови из носа, кровоточивости десен, заглатывание кусочков льда при желудочном кровотечении;
- внутривенно капельно вводится аминокапроновая кислота (если нет, гематурии);
- производится переливание тромбоцитарной массы.
При отсутствии эффекта дополнительно используются:
- внутривенное введение специфических иммуноглобулинов;
- терапия глюкокортикоидами;
- операция удаления селезенки (спленэктомия).
Не имеется единого положительного мнения врачей о применении в лечении идиопатической тромбоцитопенической пурпуры иммуноглобулина.
В фазу ремиссии и при «сухой» форме заболевания:
- назначаются средства, направлено действующие на усиление тромбообразующей способности тромбоцитов (Дицинон, карбонат лития, Адроксон);
- при выявлении очагов хронической инфекции проводится обязательная их санация с помощью антибиотиков;
- рекомендуется длительный прием желчегонных средств, лекарственных травяных сборов, улучшающих функционирование печеночных клеток (Лив-52, Аллохол, Холагол);
- показаны витамины С, группы В, Е.
Пациентам, перенесшим острую форму и страдающим хроническими изменениями, категорически противопоказаны все салицилаты (аспириноподобные препараты), Аминазин, использование в терапии таких физиопроцедур, как УВЧ, ультрафиолет.
Особенности применения гормональной терапии
Глюкокортикоидные гормоны применяются по ограниченным показаниям, если у пациента имеются:
- тяжелые распространенные (генерализованные) геморрагические высыпания и кровотечения при уровне тромбоцитопении 15 х 109/л и ниже;
- пурпура расценивается как «влажная», есть данные на присоединение постгеморрагической анемии;
- кровоизлияния в сетчатую оболочку глаз, что может указывать на аналогичные изменения в головном мозге, повышает вероятность внутренних органных кровотечений.
При наличии только высыпаний (без кровотечений) гормональная терапия не применяется.
Роль спленэктомии
Оперативное удаление селезенки в лечении тромбоцитопений впервые применено в 1916 году. При болезни Верльгофа производится в случаях:
- отсутствия стойкого результата от гормональной терапии и потребности в повторных курсах;
- возникновения осложнений, угрозы для жизни больного (при кровоизлиянии в мозг операция проводится экстренно).
Перед операцией детям назначается Гидрокортизон внутривенно, в послеоперационном периоде вводится каждые 6 часов. Это необходимо для профилактики синдрома отмены гормонального лечения.
Результат в виде повышения уровня тромбоцитов в крови обнаруживается уже спустя 4 часа после удаления селезенки. В анализе крови в течение двух недель держится нейтрофильный лейкоцитоз, фрагментация эритроцитов.
Неэффективность оперативного вмешательства связывают с наличием у пациента ненайденной дополнительной селезеночной ткани. Это наблюдается у каждого десятого пациента, но не у всех сказывается на результатах лечения.
В течение года рекомендуется ежемесячно вводить для профилактики Бициллин.
Лечебный эффект при острой форме болезни Верльгофа у детей достигается в 90% случаев. В дальнейшем родители должны следить за выполнением рекомендаций врача. Во взрослом состоянии и подросшему ребенку следует рассказать о последствиях и опасности рецидива. Любые кожные проявления, напоминающие петехии, требуют срочного обращения к врачу.



