Анафилактоидный шок
Анафилактоидная реакция: симптомы, диагностика и классификация
Возникновение аллергической (анафилактической) реакции вызвано экзогенными агентами, а её течению свойственна гиперчувствительность немедленного типа. Как правило, охарактеризовать ответную реакцию организма можно жизнеугрожающим патологическим состоянием кожных покровов, дыхательной и сердечно-сосудистых функций. После первого контакта с антигеном начинается выработка антител IgE, специфических по своему назначению. Они сливаются с клетками, несущими ответственность за иммунологические процессы в организме, и происходит сенсибилизация к антигену.
Очередное попадание аллергена способствует высвобождению из отвечающих за иммунные силы клеток биоактивных веществ, в частности гистамина.
- снижение тонуса сосудов;
- внезапное сокращение гладких мышечных тканей кишечника, бронхов, матки;
- нарушения кровосвёртываемости;
- воспаление и отёк кровеносных сосудов.
В отличие от аллергических, анафилактоидная реакция, которую медики нередко называют псевдоаллергической, IgE-антитела не опосредуются с базофилами. Несмотря на схожесть проявления ответных процессов, оба проявления являются генерализованным ответом гиперчувствительности организма.
Лекарственные аллергены, вызывающие анафилактоидную реакцию
Анафилактоидная реакция – это также выделение гистамина, зачастую уже при первом контакте с раздражителем. Псевдоаллергены на данный момент представляют собой достаточно широкий диапазон. Парадоксально, но данная реакция организма нередко случается во время приёма препаратов, купирующих аллергию.
Анафилактическая и анафилактоидная реакция немедленного типа случаются довольно часто после введения мышечных релаксантов, антибиотиков, анестезирующих медикаментов, опиоидов, местных обезболивающих лекарств, проведения вакцинации, гормонотерапии, атропина и витаминов группы В. К аллергенам также относят сыворотки, антигены, используемые в медико-диагностических целях для выявления кожных, венерических заболеваний. Участились случаи возникновения аллергии на латексную продукцию.

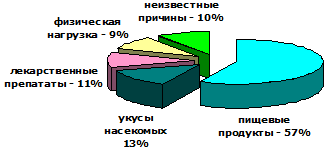
Если рассматривать случаи ответных реакций организма на раздражители немедикаментозной природы, то здесь в основном «проблемными» могут быть продукты питания:
- земляника;
- ракообразные;
- мёд;
- орехи;
- грибы;
- рыба некоторых сортов;
- яйца;
- цитрусовые.
Анафилактоидная реакция может возникнуть при укусе насекомого или беспозвоночного ядовитого представителя фауны. Пациенты, постоянно испытывающие аллергические проявления нелекарственного характера, имеют огромные риски развития анафилаксии в случае проведения хирургического вмешательства под общим наркозом.
Отсюда же происходит и классификация аллергических реакций. Первый блок включает в себя разновидности анафилактических реакций, которые разделяют на опосредованные IgE, опосредованные IgG и опосредованные IgE и физической нагрузкой. Анафилактоидные псевдоаллергические реакции опосредованы простым выделением медиаторов, затем следует назвать спровоцированные действиями лекарств, воздействием пищевых продуктов и физических факторов.

Морфин и множество барбитуратов, миорелаксантов, петидин могут воздействовать на тучные клетки, вызывая выброс гистамина. При этом клиническая картина зависит от дозировки и скорости поступления в организм действующих веществ. Практика показывает, что преимущественно реакция проходит доброкачественно, ограничиваясь лишь проявлениями на кожных покровах.
Анафилактоидная реакция (МКБ 10 присвоено данному патологическому синдрому) характерна непредсказуемостью дальнейшего развития и, возможно, полным отсутствием сведений о предыдущих аллергических ответах организма на антигены. Поскольку последствия анафилаксии кране опасны для здоровья и жизни, важно своевременно обнаружить течение осложнения и принять соответствующие меры. Независимо от механизма анафилактического или псевдоаллергического раздражителя, симптоматика может существенно варьироваться. Нося сугубо индивидуальный характер, проявления могут находиться в пределах от незначительного скачка артериального давления и кожных высыпаний до тяжелейшего бронхоспазма и коллапса функционирования сердечно-сосудистой системы.
На данном этапе несложно отметить ещё одно отличие действия псевдоаллергенов на организм. Между тем, анафилактоидная реакция, симптомы которой могут выявляться по отдельности или выступать в разнообразных комбинациях, представляет собой не меньше опасности.
Признаками аллергической реакции у пациента в бодрствующем состоянии считают:
- головокружение;
- общую слабость организма;
- нарушение сердечных ритмов (тахикардия, аритмия);
- понижение артериального давления;
- затруднение дыхания, приступы удушья, бронхо- и ларингоспазм, отёк лёгких и гортани;
- жжение кожи, зудящие высыпания, крапивница, гиперемия покровов, отёк Квинке;
- кишечные спазмы, тошнота, понос, рвота;
- отсутствие пульса;
- сердечно-сосудистый коллапс;
- замедление и остановку работы сердца.
Вероятные осложнения после анафилактоидной реакции
Наибольшую угрозу в себе таит шок, сочетающийся с бронхоспазмом. Спустя некоторый промежуток времени (от 30 секунд до получаса, иногда 2-3 часа) попавший в организм антиген способствует развитию патологических аллергических процессов в организме. Во многом течение реакции зависит от формы проникновения раздражителя (перорально или парентерально).

На вторые сутки после перенесённого шока угроза для жизни и восстановления заключается в прогрессировании сопутствующих болезней, вызванных на фоне аллергической реакции. Даже через пару недель риск развития осложнений остаётся большим. Зачастую, после анафилактического шока медики диагностируют такие дисфункции и заболевания:
- пневмония;
- васкулит;
- почечная и печеночная недостаточность, гепатит, гломерулонефрит;
- эпидермальный некролиз;
- миокардит;
- артриты.
Подобными последствиями может угрожать как анафилактическая, так и анафилактоидная реакция. Отличие от анафилактического шока данных патологий заключается в том, что последний требует предварительной сенсибилизации и не способен развиться при первой встрече с веществом-аллергеном.
Верно составить экстренную схему лечения согласно поставленному диагнозу поможет лишь анамнез, поэтому крайне важно его собрать.

На этапе распознания первопричин аллергического ответа организма задачей медиков является проведение развёрнутого дифференциального диагностирования. Такой вид обследования предназначен для исключения вероятных факторов воздействия, не связанных с выделением гистамина.
Подобная реакция организма на другие неаллергические причины
Чаще всего анафилактическая и анафилактоидная реакция (что это такое и чем опасны патологии, важно знать людям, склонным даже к самым безобидным, на первый взгляд, аллергическим проявлениям в виде ринита) обладают схожестью с другими факторами, потенциально способными вызвать бронхоспазм, гипотензию:
- передозировка анестетиками;
- тромбоэмболия как результат попадания воздуха или развития атеросклероза;
- тяжёлый синдром аспирации желудочного содержимого;
- инфаркт миокарда, тампонада перикарда;
- септический шок;
- отёк лёгких и других признаков, не связанных с аллергией.
Оказание неотложной помощи при стремительно развивающейся как анафилактической, так и анафилактоидной реакцией практически не разнится с комплексом действий, направленных на устранение и лечение анафилактического шока.
При прогрессировании аллергии квалифицированность медиков и предоставление помощи в максимально ближайшее время является залогом успешного лечения.

- Введение неподтвержденного, но потенциально опасного антигена необходимо прекратить.
- Анафилактическая или анафилактоидная реакция (фото в статье наглядно демонстрируют самые распространённые проявления и признаки патологии), развивающаяся в ходе анестезии или во время операции, требует немедленного приостановления. Должна быть произведена качественная проверка на факт введения аллергенов. При резком скачке артериального давления вниз необходимо прервать подачу анестетика. В случае возникновения бронхоспазма обязательны к применению ингаляционные анестетики.
- Вентиляция и проходимость дыхательных путей должна быть обеспечена даже на том этапе, когда состояние пациента существенно не ухудшилось. В интубации лёгкие нуждаются постоянно, до тех пор, пока не станет окончательно понятно, что проходимость дыхательных путей обеспечена организмом самостоятельно.
- Анафилактоидная реакция, лечение которой требует внутривенного введения адреналина, представляет опасность для пациента даже спустя несколько часов после устранения бронхоспазма. Дозировка адреналина при повторном введении может быть увеличена, поскольку данное вещество положительно влияет на стабилизацию тучных клеток, уменьшение проницаемости эндотелия кровеносных сосудов, что крайне важно при терапии анафилаксии.
- При острой необходимости проведения реанимационных мероприятий также важно увеличить объёмы циркулирующей жидкости в организме. С этой целью врачи ставят катетер значительного диаметра внутривенно (используемая вена не всегда может быть центральной – время на её поиск может сыграть против состояния больного) и вливают несколько литров кристаллоидов.
- При невозможности обнаружения аллергенов, вследствие которых произошла анафилактоидная реакция, стоит обратить внимание на применение в ходе контакта с пациентом латексных предметов. Хирургические перчатки, препараты, набранные через латексные крышки флаконов, мочевые катетеры – всё это могло спровоцировать анафилаксию.
После экстренного лечения анафилактоидная реакция (так же, как и анафилактическая) требует продолжительного терапевтического курса с целью предупреждения повторных возникновений патологии. Пренебрежение указаниями врачей повышает риск расширения круга потенциальных аллергенов.
Среди медикаментозной программы по терапии бронхоспазма важная роль принадлежит препарату «Сальбутомол», заменить его могут «Аминофиллином». Если есть возможность, то дополнительно прибегают к ингаляции с помощью изопротеренола или орципреналина. Поскольку анафилактоидная реакция – это клиническое системное проявление, в котором симптомы могут быть комплексными, необходимо задействовать глюкокортикоиды (например, «Дексаметазон», «Гидрокортизон»), сдерживающие процесс сердечно-сосудистого коллапса.

Обычно купирование анафилактического шока сопровождается последующей продолжительной настороженностью врачей. Дело в том, что развитие поздних дисфункций всегда может иметь место, поэтому при любой степени тяжести состояния больного госпитализация является однозначным решением. Обязательным врачи считают и предстоящее исследование кожи на выявление специфических антител.
Профилактика анафилактической и анафилактоидной реакции
Доскональный сбор анамнеза – лучшая мера профилактики и предотвращения повторной анафилаксии. Собрав всю необходимую информацию о течении болезни, можно выделить пациента из группы риска и определить, чем ему будет угрожать повторная анафилактоидная реакция. Что это значит?
Поскольку каждый последующий приступ может протекать намного тяжелее, пациентам требуется доскональный подбор лекарственных средств и при анестезии, и в ходе интенсивной терапии. Перед переливанием крови людям, склонным к анафилаксии, проводят тест-обследование на совместимость с теми или иными препаратами крови.
Наличие аллергии на латексную продукцию предопределяет в будущем проведение различных манипуляций без использования подобных средств.
Анафилактический шок — бурно развивающаяся и потенциально опасная для жизни реакция многих систем организма на химическое вещество — аллерген.
Наша иммунная система вырабатывает антитела, которые защищают от чужеродных веществ. Это хорошо, если постороннее вещество опасно (например, является составной частью болезнетворных бактерий и вирусов).
Но иммунная система некоторых людей слишком остро реагирует на некоторые в общем неопасные вещества. Когда это происходит, иммунная система инициирует реакцию гиперчувствительности, или аллергическую реакцию.
Первая встреча с одним из таких веществ приводит к так называемой сенсибилизации иммунной системы. Внешне ничего не происходит. Вещество запоминается иммунной системой. Но самое главное – по каким-то только ей известным признакам иммунная система определяет, как на него реагировать в дальнейшем. Вероятно, характер ответа уже заложен в нашей генетической памяти. В результате сенсибилизации вещество становится для организма аллергеном, или триггером.
В дальнейщем любой контакт с таким веществом чреват появлением различных типов реакций гиперчувствительности (аллергических реакций). Самый опасный из них – анафилактический шок.
Анафилактоидные реакции, в отличие от анафилактических, не требуют предварительной сенсибилизации, и могут развиться уже при первой встрече с веществом-аллергеном (чаще всего это медицинские препараты — антибиотики, ренгенконтрастные вещества, нестероидные противовоспалительные средства и др.). Такая особенность вызвана их неиммунным механизмом. Анафилактоидные реакции по своим проявлениям и методам лечения не имеют каких-либо отличий от анафилактических, поэтому на практике их отдельное рассмотрение нецелесообразно.
Аллергены сейчас еще называют триггерами ( в переводе с англ. trigger — «спусковой крючок»). Очевидно, такое название более удачно.
Анафилаксией страдает 1-2% населения Однако существует мнение, что в реальности до 15% людей подвержены потенциальному риску развития анафилактической реакции.
Наиболее часто встречается пищевая анафилаксия. С проблемой повышенной чувствительности к продуктам питания сталкиваются во всем промышленно развитом мире. В Соединенных Штатах примерно 4 миллиона американцев имеют пищевую аллергию. Гиперчувствительность к арахису, орехам, рыбе, моллюскам, сое, молоку, яйцам составляет 50% всех случаев пищевой аллергии.
Анафилаксия наиболее распространена в высокоразвитых странах, прежде всего в США. Скорее всего, это связано с чрезмерной химизацией пищевых продуктов и быта.
Анафилаксия в ответ на укусы насекомых чаще встречается в тропических регионах.
Причины
анафилактического шока
(Pediatrics 101:E8, 1998)
- препараты, содержащие чужеродные белки
- иммуноглобулины
- препараты крови
- моноклональные антитела
- стрептокиназа
- гормоны животного происхождения
- антибиотики и противомикробные препараты
- миорелаксанты (используются во время общей анестезии)
- йодсодержащие ренгеноконтрастные препараты
- серосодержащие препараты
- противосудорожные препараты
- препараты инсулина (особенно животного происхождения инсулина)
- нестероидные противовоспалительные препараты (НПВС)
- аспирин
- ибупрофен
- напроксен натрий
- другие препараты
Латекс , или натуральный каучук, входит в состав многих медицинских изделий — перчаток, катетеров, дренажей, а также презервативов. Часто его содержат изделия для детей — соски, игрушки и др. Анафилаксия на латекс встечается всё чаще, что связано с негодными технологиями его производства.
Физические нагрузки — бег, езда на велосипеде, плавание и т. п. Это звучит несколько странно — каким образом физическая нагрузка может вызвать анафилаксию? На самом деле, как правило, истинным виновником анафилактического шока в этом случае являются употреблявшиеся накануне пищевые аллергены или медицинские препараты. Таким образом, физическая нагрузка выступает в роли потенцирующего фактора, проявляя скрыто протекающую до этого пищевую или лекарственную анафилаксию.
Есть не так много известных факторов риска развития анафилаксии:
- Личная история анафилаксии. Если у вас была анафилаксия хотя бы один раз, риск развития этой серьезной реакции увеличивается. Последующие реакции могут быть более тяжелыми, чем первая реакция.
- Аллергия и астма. Люди, которые имеют хотя бы одно из этих заболеваний, подвергаются повышенному риску анафилаксии.
- Семейная история. Если у ваших родственников были случаи анафилаксии, риск развития у вас этой реакции выше.
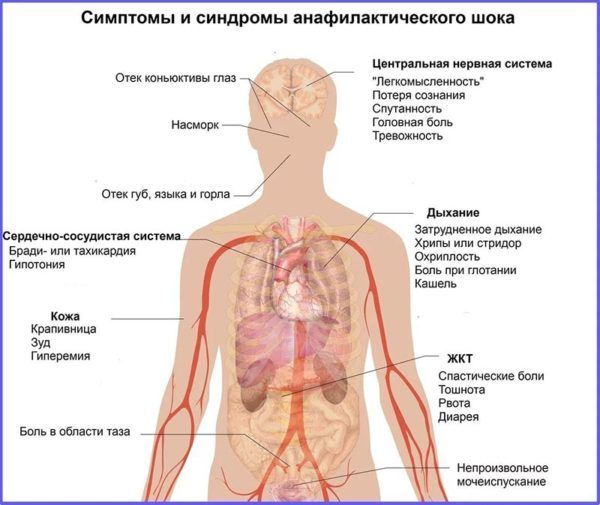
кожные симптомы и симптомы со стороны слизистой оболочки (хотя бы один из этих симптомов встречается более чем у 90% пациентов):
- ощущение тепла
- крапивница
- отек Квинке
- кожный зуд
- зуд коньюнктивы глаз
- покраснение или бледность кожных покровов
- заложенность носа
- насморк
- спазм дыхательных путей
- свистящее дыхание
- одышка, кашель
- охриплость
- слабый и учащенный пульс
- снижение артериального давления
- головокружение, слабость, обмороки
- боли в груди
- сердцебиение
- нарушение глотания
- тошнота
- рвота
- понос
- метеоризм (вздутие живота)
- судороги
- головная боль
- головокружение
- нарушение зрения
- параличи (очень редко, связаны с низким артериальным давлением)
- металлический привкус во рту
- чувство обреченности
Симптомы обычно появляются в течение 5-30 минут с момента контакта с антигеном, но могут проявиться в течение нескольких секунд. В редких случаях симптомы могут быть задержаться на несколько часов.
Позднее появление симптомов часто бывает при введении моноклональных антител или при употреблении в пищу мяса – говядины, свинины, баранины.
Следует помнить, что анафилаксия может начинаться относительно незначительными кожными симптомами и быстро прогрессировать до угрожающих жизни дыхательных и сердечно-сосудистых проявлений. В общем, чем быстрее развивается анафилактический шок после контакта с раздражителем, тем тяжелее он протекает.
Если у человека рядом с вами развился анафилактический шок, действуют быстро.
Эти симптомы, скорее всего, вызваны анафилаксией:
- бледная, прохладная и влажная кожа
- слабый и частый пульс
- затрудненное дыхание
- спутанность сознания
- потеря сознания
Даже если вы не уверены, что эти симптомы вызваны анафилаксией, следующие шаги нужно предпринять сразу:
- вызовите скорую медицинскую помощь
- проверьте пульс человека и дыхание. Если их нет – немедленно начинайте сердечно-легочную реанимацию (если, конечно, умеете это делать)
- дайте лекарства для лечения аллергии, такие как автоинъектор с адреналином или антигистаминные препараты (димедрол, супрастин). Люди, страдающие анафилаксией, часто имеют при себе необходимые препараты.
Сердечно-легочная реанимация (СЛР) – проводится в случае остановки дыхания или сердечной деятельности.
Лекарства для неотложной терапии:
- адреналин, чтобы уменьшить аллергическую реакцию
- кислород, чтобы компенсировать дыхательную недостаточность
- антигистаминные препараты и кортикостероиды для уменьшения отёка дыхательных путей и улучшения дыхания
- бета-адреноблокаторы (например, альбутерол), чтобы облегчить дыхание
Если анафилактическая реакция вызвана укусами насекомых, проводят аллерген-специфическую иммунотерапию (АСИТ) — последовательные введения строго дозированного аллергена в возрастающей концентрации, чтобы уменьшить аллергическую реакцию и предотвратить тяжелые реакции в будущем.
К сожалению, в большинстве случаев нет никакого способа для лечения состояния иммунной системы, которое может привести к анафилаксии. Но можно принять меры, чтобы предотвратить будущие приступы — и быть готовым в случае, если такое произойдет.
Следует избегать контакта с аллергеном.
Многие люди постоянно носят автоинжектор – устройство, автоматически вводящее разовую дозу адреналина при угрозе развития анафилактического шока.
Если аллерген появляется в опеределенное время года – можно рекомендовать на это время кратковременный курс антигистаминного препарата или преднизолона.
Анафилактический шок в случае крайне тяжелого течения может привести к остановке дыхания и сердечной деятельности.
Асфиксия (непроходимость дихательных путей) может быть вызвана бронхоспазмом (как правило, бывает у пациентов, страдающих кроме анафилаксии еще и бронхиальной астмой), а также сдавлением дыхательных путей отёком тканей.
Помочь может только немедленная сердечно-легочная реанимация (СЛР).
0,65-2% случаев анафилаксии приводят к смертельному исходу.
Лучший способ предотвратить анафилаксию – избегать контакта с веществами, которые раньше вызывали у вас аллергическую реакцию.
При введении препаратов, способных вызвать анафилактическую реакцию, следует быть готовым к любому лечению. Все необходимые медикаменты, а также оборудование для искусственной винтиляции легких и сердечно-легочной реанимации должны быть подготовлены заранее. После их введения необходимо медицинское наблюдение в течение не менее 30 минут.
Людям, подверженным анафилаксии, целесообразно иметь при себе аварийный комплект медикаментов:
- адреналин
- глюкокортикоидный препарат (преднизолон, дексаметазон)
- нестероидный противовоспалительный препарат (диклофенак)
- антигистаминный препарат (димедрол)
- а также несколько шприцев разной ёмкости — от 2 до 20мл, пузырёк с 70% спиртом, вата, резиновый жгут.
Автоинъектор с адреналином – очень эффективное портативное устройство для автоматической иньекции адреналина при угрозе анафилактического шока.
Следует быть уверенным в своем умении им пользоваться, а также следить за его исправностью и сроком годности препарата (18 месяцев).
Если у вас аллергия на жалящих насекомых, следует проявлять осторожность, когда они рядом. Носите рубашки с длинными рукавами и брюки. Избегайте ярких цветов и не пользуйтесь духами или одеколоном. Сохраняйте спокойствие, если вы находитесь рядом с жалящими насекомыми. Медленно отойдите и не отмахивайтесь от насекомых руками.
Старайтесь не носить сандалии и не ходите босиком по траве, если у вас аллергия на укусы насекомых.
Если у вас есть конкретные пищевые аллергии, внимательно читайте этикетки всех продуктов, которые вы покупаете и потребляете. Производственные процессы могут измениться, поэтому важно периодически перепроверять этикетки продуктов, которые вы обычно едите. Если питаетесь вне дома, не стесняйтесь спрашивать, из чего приготовлено блюдо, так как даже небольшое количество аллергена может вызвать серьезные реакции.
Анафилактический шок – стремительно развивающаяся реакция организма, возникающая чаще всего при повторном проникновении причинного аллергена в организм.
Отмечается неуклонный рост пациентов с установленной анафилаксией, в одном проценте случаев данная аллергическая реакция становится причиной летального исхода.
У людей с высоким уровнем сенсибилизации анафилактическая реакция возникает, несмотря на количество аллергена и путь его попадания в организм.
Но большая доза раздражителя может увеличить продолжительность и тяжесть течения шока.
В развитии анафилактического шока выделяется три периода:
- Период предвестников. Основные симптомы — появление быстро нарастающей слабости, головной боли, головокружения, подташнивания. У части больных на коже и слизистых образуются водянистые пузыри. Больной ощущает необъяснимую тревогу, внутренний дискомфорт, онемение в руках и на лице, нехватку воздуха, может страдать зрительная и слуховая функция. Некоторые описывают свое состояние в момент начала шока, как оглушение.
- Период разгара. Основные симптомы – резкое падение давления, потеря сознания, побледнение кожных покровов с цианозом носогубного треугольника, обильное потоотделение, шумное дыхание. Отмечается недержание мочи или наоборот ее полное отсутствие, может быть выраженный зуд тела.
- Период выхода из шокового состояния. Продолжается от нескольких часов и до нескольких дней, беспокоит слабость, плохой аппетит, периодическое головокружение, апатия.
Период предвестников и разгара анафилаксии занимает от 20-30 секунд до 5-6 часов после поступления аллергена в организм.
Есть несколько вариантов течения анафилаксии:
- Молниеносное или злокачественное течение приводит к быстрому возникновению дыхательной и сердечной недостаточности. В 90% случаев исход такого варианта анафилаксии – летальный исход.
- Затяжное течение. Развивается чаще всего при введении лекарств пролонгированного действия. При затяжной форме анафилаксии больной нуждается в интенсивной терапии на протяжении 3-7 дней.
- Абортивное, то есть склонное к самопрекращению. При таком течении анафилактический шок быстро купируется и не приводит к возникновению осложнений.
- Рецидивирующая форма болезни. Эпизоды шока повторяются неоднократно вследствие того, что аллерген не установлен и его поступление в организм продолжается.
При любом варианте шока больной нуждается в неотложной помощи и осмотре врача.
При фиксировании у рядом находящегося человека симптомов анафилактического шока сразу же нужно вызвать бригаду скорой помощи.
До приезда медиков нужно самостоятельно оказывать неотложную помощь.
Алгоритм ее проведения:
- Уложить человека с анафилаксией на ровную поверхность, под голеностопные суставы подложить валик, это обеспечит приток крови к головному мозгу;
- Голову во избежание аспирации при рвоте нужно повернуть набок. Если имеются зубные протезы, то их следует вынуть;
- Необходимо обеспечить доступ свежего воздуха в помещение, для этого открывают окна и двери;
- Стесняющую одежду нужно расстегнуть, особенно это касается воротников, брючных ремней.
Предотвратить дальнейшее впитывание аллергена, для этого:
- при инъекционном поступлении аллергена выше места укола накладывают давящую повязку, а к области инъекции пакет со льдом или любым замороженным продуктом из холодильника;
- при развитии анафилаксии после укуса жалящего насекомого жало из ранки следует вынуть, затем также накладывают повязку и используют лед;
- при развитии анафилактического состояния после закапывания капель в конъюнктивальный мешок или носовые ходы глаза и нос следует тщательно промыть большим количеством воды;
- при возникновении аллергии после еды или перорального использования лекарств желудок нужно промыть – больному дают выпить несколько стаканов воды, после чего вызывают рвоту;
- Прощупать пульс. Если его не удается обнаружить на запястье, то нужно приложить пальцы к сонной или бедренной артерии. Отсутствие пульса – показание к проведению непрямого массажа сердца. Для проведения манипуляции следует одну кисть руки наложить на другую и расположить их на средней части грудины, затем проводятся ритмичные толчки так, чтобы грудина уходила вглубь на расстояние в 4-5 см.
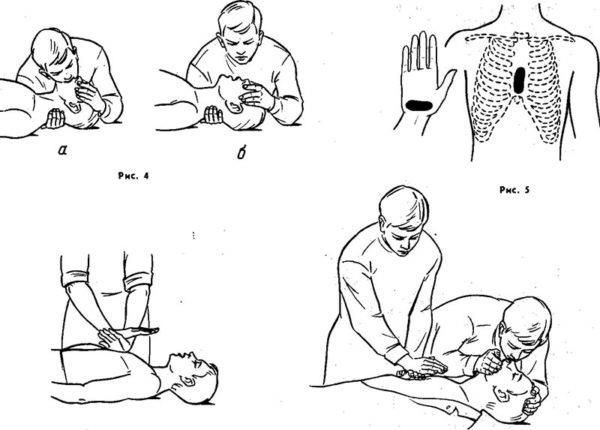
- Проверить дыхание. О дыхании свидетельствуют движения грудной клетки, если их не наблюдается, ко рту подносят зеркальце, на котором вследствие функционирования органов дыхания должно остаться испарение. Если самостоятельного дыхания нет, проводят искусственное. Салфетка накладывается на рот или нос и через нее оказывающий помощь человек должен вдувать воздух в легкие больного.
При оказании помощи необходимо точно зафиксировать время развития анафилактического шока часы и минуты наложения жгута или давящей повязки.
Медикам могут потребоваться и сведения о принимаемых пациентом лекарствах, о том, что он ел и пил до развития шока.
Неотложную помощь с использованием специальных противошоковых мероприятий проводят только медработники.
Алгоритм неотложной медицинской помощи при анафилаксии обязательно в себя включает:
- Мониторинг основных функций организма, что подразумевает измерение пульса и АД, электрокардиографию, определение степени насыщаемости крови кислородом;
- Обеспечение беспрепятственного прохождения воздуха по дыхательным путям. Для этого изо рта удаляются рвотные массы, нижняя челюсть выводится вперед, при необходимости интубируется трахея. При отеке Квинке и спазмировании голосовой щели выполняется процедура под названием коникотомия. Суть ее проведения заключается в разрезе скальпелем гортани в том месте, где соединяются перстневидный и щитовидный хрящ. Манипуляция обеспечивает приток воздуха. В условиях стационара проводится трахеотомия – рассечение трахеальных колец;
- Постановку Адреналина. 0,5 мл 0,1% адреналина вводят внутримышечно. Внутривенное введение осуществляют, если анафилактический шок является глубоким и при признаках клинической смерти. Для постановки инъекции в вену препарат следует развести, для этого к 1 мл Адреналина добавляют 10 мл физраствора, внутривенно ставят препарат медленно в течение нескольких минут. Также 3-5 мл разведенного Адреналина можно поставить и сублингвально, то есть под язык, в этом месте богатая кровеносная сеть, за счет чего лекарство быстро разносится по организму. Разведенный Адреналин используют и для обкалывания области инъекции или места укуса насекомого;
- Постановку глюкокортикостероидов. Противошоковыми свойствами обладает Преднизолон и Дексаметазон. Преднизолон взрослым пациентам вводится в количестве 90-120 мг, Дексаметазон в дозе 12-16 мг;
- Введение антигистаминов. В момент развития шока показано внутримышечное введение Димедрола, Супрастина или Тавегила.
- Кислородные ингаляции. 40% увлажненный кислород подают больному со скоростью 4-7 литров за минуты.
- Улучшение дыхательной деятельности. Если фиксируются выраженные признаки дыхательной недостаточности, вводят метилксантины – самый популярный препарат 2,4% Эуфиллин. Вводят его внутривенно в количестве 5-10 мл;
- Для предотвращения остро протекающей сосудистой недостаточности назначают капельницы с кристаллоидными (Плазмалит, Стерофундин, Рингер) и коллоидными (Неоплазмажель, Гелофузин) растворами;
- Использование мочегонных препаратов для предотвращения отека легких и мозга. Назначают Миннитол, Торасемид, Фуросемид;
- Противосудорожное лечение при церебральном варианте протекания анафилактического шока. Судороги снимают введением 10-15 мл 25% Магния сульфата, 10 мл 20% Натрия оксибутирата или транквилизаторами – Седуксеном, Реланиумом, Сибазоном.
При тяжелых формах анафилаксии пациент должен получать стационарное лечение несколько дней.
Аптечка для оказания помощи при анафилактическом шоке
Состав аптечки, используемой для оказания помощи пациентам с анафилаксией, указан в специальной медицинской документации.
В настоящее время в государственных медучреждениях аптечка собирается в соответствии с изменениями от 2014 года.
В ее состав обязательно входит:
- Адреналин. Лекарство наделено практически мгновенным сосудосуживающим эффектом. При анафилаксии используется для внутримышечного, внутривенного введения и для локального обкалывания области инъекции или укуса;
- Глюкокортикостероиды. В медицинских учреждениях аптечку чаще всего укомплектовывают Преднизолоном. Препарат используется при развитии анафилаксии для создания мощного противоаллергического, противоотечного и иммуносупрессорного эффекта;
- Антигистаминные средства. Максимально быстрый противоаллергический эффект развивается при использовании антигистаминов первого поколения, введенных внутримышечно или внутривенно. Поэтому в аптечке должен быть ампульный Супрастин или Тавегил;
- Димедрол. Лекарство используется как второй антигистаминный препарат и как медикамент, обладающий успокаивающим действием;
- Эуфиллин в ампулах. Применяется для купирования бронхоспазма;
- Расходные материалы. Это одноразовые шприцы, их объем должен соответствовать имеющимся в наличии ампульным растворам. К расходным материалам относят спиртовые салфетки, вату, этиловый спирт или кожный антисептик, бинты, лейкопластырь;
- Венозный подключичный или кубитальный катетер. С его помощью получают доступ к вене, через которую будут вводиться лекарства;
- Физиологический раствор для разведения лекарств при необходимости;
- Жгут.
Аптечка для оказания помощи при анафилаксии по правилам обязательно должна находиться в стоматологическом, процедурном, хирургическом кабинете.
Крайне необходима она в стационарах, приемном покое, травмпунктах. Обязательно наличие противошоковой аптечки и в тех косметологических кабинетах, где ставят инъекции ботокса, проводят мезатерапию, делают тату и перманентный макияж.
Содержимое аптечки необходимо постоянно проверять, заменяя препараты с истекшим сроком годности. При использовании лекарств нужные лекарства докладывают в необходимом количестве.
Развивается анафилактический шок под воздействием компонентов лекарственных препаратов, пищевых аллергенов, при укусах насекомых.
К наиболее частым причинам анафилаксии относят несколько групп аллергенов.
Основные аллергенные для человека медикаменты:
- Антибиотики – группа пенициллинов, цефалоспоринов, сульфаниламиды и фторхинолоны;
- Препараты с гормонами – Прогестерон, Окситоцин, Инсулин;
- Контрастные препараты, используемые при проведении диагностических процедур. Анафилактический шок может развиться под воздействием йодосодержащих веществ, смеси с барием;
- Сыворотки. Наиболее аллергенными считаются противодифтерийная, противостолбнячная, антирабическая (используется для профилактики бешенства);
- Вакцины – противотуберкулезная, от гепатита, противогриппозная;
- Ферменты. Анафилаксию может вызвать Стрептокиназа, Химотрипсин, Пепсин;
- Препараты-миорелаксанты – Норкурон, Тракриум, Сукцинилхолин;
- НПВП – Амидопирин, Анальгин;
- Кровезаменители. Анафилактический шок часто развивается при введении Реополиглюкина, Стабизола, Альбумина, Полиглюкина.
- При укусах шершней, пчел, ос, комаров, муравьев;
- При укусах и контактах с продуктами жизнедеятельности мух, клопов, клещей, тараканов, клопов;
- При гельминтозах. Причиной анафилактического шока может быть заражение аскаридами, острицами, трихинеллами, токсокарами, власоглавами;
- При контакте с белком слюны животных. Аллергены слюны остаются на шерсти собак, кроликов, котов, хомяков, морских свинок и на перьях уток, попугаев, кур, гусей.
Как правило это:
- Полевые травы – пырей, полынь, амброзия, лебеда, одуванчики;
- Хвойные породы деревьев – пихта, сосна, ель, лиственница;
- Цветы – маргаритка, роза, лилия, гвоздика, орхидея;
- Лиственные породы деревьев – береза, тополь, лещина, клен, ясень;
- Культивируемые сорта растений – горчица, клевер, шалфей, подсолнечник, хмель, клещевина.
Может вызвать анафилактический шок:
- Цитрусовые фрукты, яблоки, бананы, ягоды, сухофрукты;
- Молочная продукция и цельное молоко, говядина, яйца. В этих продуктах часто содержится белок, воспринимаемый иммунной системой человека как чужеродный;
- Морепродукты. Анафилаксия часто возникает при употреблении креветок, лангуста, крабов, скумбрии, тунца, раков;
- Злаковые культуры – кукуруза, бобовые, рис, рожь, пшеница;
- Овощи. Большое количество аллергенов содержится в плодах с красной окраской, картофеле, моркови, сельдереи;
- Добавки к пище – консерванты, ароматизаторы, красители;
- Шоколад, орехи, шампанское, красное вино.
ЧИТАЙТЕ ПО ТЕМЕ : Возможна ли аллергия на яйца?
Анафилактический шок нередко развивается и при использовании изделий из латекса, это могут быть перчатки, катетеры, одноразовый инструментарий.
В развитии анафилаксии выделяют три последовательно сменяющие друг друга стадии:
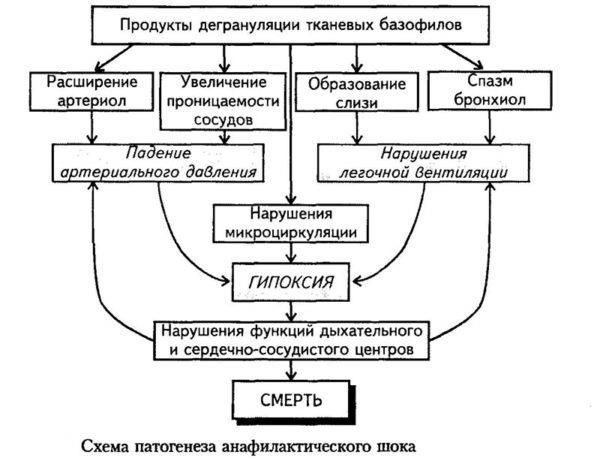
- Иммунологическая стадия. Начинается с реакции специфического аллергена с уже имеющимися в тканях сенсибилизированного организма антителами;
- Патохимическая стадия. Проявляется высвобождением под воздействием комплекса антиген-антитело из базофилов крови и тучных клеток медиаторов воспаления. Это такие биологически активные вещества, как гистамин, серотонин, ацетилхолин, гепарин;
- Патофизиологическая стадия. Начинается сразу после выработки медиаторов воспаления – появляются все симптомы анафилаксии. Медиаторы воспаления вызывают спазм гладкой мускулатуры внутренних органов, замедляют свертывание крови, повышают проницаемость сосудистых стенок, снижают давление.
В большинстве случаев аллергические реакции возникают, если аллерген попал в организм повторно.
При анафилактическом шоке это правило не действует – критическое состояние иногда развивается и при первом контакте с аллергенным веществом.
Выраженной симптоматике анафилаксии чаще предшествуют ощущения мурашек, зуда и покалывания в лице, конечностях, жар по всему телу, ощущение тяжести в груди, абдоминальные и сердечные боли.
Если в этот момент не начать оказывать помощь, то самочувствие ухудшается и у больного быстро развивается шок.
В некоторых случаях предвестников анафилактического шока нет. Шок наступает сразу через несколько секунд после контакта с аллергеном – фиксируется потемнение в глазах, резкая слабость с шумом в ушах и потеря сознания.
Именно при этом варианте анафилаксии трудно вовремя оказать требуемую помощь, с чем связано большое количество случаев летального исхода.
В ходе обследования больных, перенесших анафилаксию, удалось установить, что аллергическая реакция немедленного типа чаще возникает у людей, в анамнезе которых есть:
К факторам риска также относят:
- Возраст. У взрослых людей анафилаксия чаще возникает после введения антибиотиков, компонентов плазмы, анестетиков, реакция немедленного типа весьма вероятна и после укусов пчел. У детей анафилаксия преимущественно возникает на пищевые продукты;
- Способ проникновения аллергена в организм. Риск анафилаксии выше, а сам шок протекает тяжелее при внутривенном введении препаратов;
- Социальный статус. Замечено, что анафилактический шок чаще развивается у людей, имеющих высокий социально-экономический статус;
- Наличие в анамнезе анафилаксии. Если анафилактический шок уже был, то риск его повторного развития повышается в десятки раз.
Степень тяжести шокового состояния определяется по времени развития первых симптомов. Чем быстрее ухудшается самочувствие после контакта с аллергеном, тем тяжелее протекает анафилаксия.
В трети зафиксированных случаев анафилаксия начинается дома, у четверти больных в кафе и ресторанах, в 15 % случаев симптомы шока начинаются на работе и в учебных заведениях.
Среди пищевых аллергенов, под влиянием которых возникает немедленная аллергическая реакция, лидирующую позицию занимают орехи, они могут входить в состав полуфабрикатов, читайте по теме аллергия на арахис.
Летальный исход анафилактической реакции чаще фиксируется в подростковом возрасте.
Это связано с тем, что подростки предпочитают питаться не дома, не обращают внимания на первые симптомы аллергии и не носят с собой лекарственные препараты.
В анафилактическом шоке три степени тяжести:
- При легкой степени давление падает до 90/60 мм рт. ст., период предвестников продолжается от 10 до 15 минут, возможен кратковременный обморок. Легкая степень тяжести шока хорошо поддается правильно подобранному лечению;
- При средней степени тяжести давление фиксируется на уровне 60/40 мм. рт. ст, продолжительность периода предвестников 2-5 минут, потеря сознания может быть 10-20 минут, эффект от лечения замедленный;
- При тяжелом варианте течения анафилактического шока периода предвестников нет или он продолжается всего несколько секунд, обморок занимает 30 минут и больше, давление не определяется, эффект от лечения отсутствует.
- Зуд кожи;
- Высыпания по типу крапивницы;
- Ощущения нарастающего жара по всему телу;
- При отеке гортани осиплость голоса, афония;
- Отек Квинке.
На изменения в своем самочувствие больные успевают пожаловаться, отмечается:
- Боль в голове и грудной клетке;
- Головокружение;
- Нарастающая слабость;
- Нехватка воздуха;
- Шум и звон в ушах;
- Снижение остроты зрения или потемнение в глазах;
- Онемение кончика языка, пальцев рук, губ;
- Абдоминальные боли и боли в области поясницы.
При осмотре обратить внимание можно на бледность кожи и посинение носогубного треугольника, бронхоспазм (проявляется шумным дыханием и слышимыми на расстоянии хрипами).
У большинства появляется рвота, диарея, непроизвольная дефекация или мочеиспускание, давление резко снижается, биение сердца глухое, пульс нитевидный, увеличение количества сердечных сокращений. В период разгара шока может развиться обморок.
- Общая слабость;
- Крапивница;
- Головокружение;
- Нарастающее беспокойство и страх смерти;
- Боли в грудной клетке и животе;
- Удушье;
- Бледность кожи, обильное выделение пота, цианоз губ;
- Расширение зрачков;
- Неконтролируемое мочевыделение и дефекация.
Давление плохо определяется, глухость сердечных тонов. На фоне клонических или тонических судорог развивается обморок.
В редких случаях у больного фиксируется маточное и желудочно-кишечное кровотечение, истечение крови из носа.
Шок развивается стремительно, что не дает описать больному свои жалобы окружающим людям. Через несколько секунд после взаимодействия с аллергеном развивается обморок.
При осмотре отмечается резкое побледнение кожных покровов, выделение пенистой мокроты изо рта, распространенный цианоз, расширение зрачков, судороги, свистящее дыхание с длинным выдохом, сердце не прослушивается, давление не определяется, слабый пульс фиксируется только на крупных артериях.
При такой форме анафилактического шока помощь с использованием противошоковых лекарств должна оказываться в первые минуты, иначе угасают все жизненно важные функции и наступает смерть.
Анафилактический шок может развиваться в пяти вариантах:
- Асфиктическая форма. На первый план в симптоматике шока выходят признаки дыхательной недостаточности – ощущение удушья, одышка, осиплость голоса. Нарастающий отек гортани приводит к полному прекращению дыхания;
- Абдоминальная форма в первую очередь проявляется болями в животе, по характеру они сходны с клиникой развития острого аппендицита или прободной язвы. Отмечается диарея, тошнота, рвота;
- Церебральная. Аллергическая реакция затрагивает мозговые оболочки, вызывая их отек. Это приводит к развитию не облегчающей самочувствие рвоты, судорог, ступора и комы;
- Гемодинамическая. Первый симптом – резкая боль в сердце, падение давления;
- Генерализованная или типичная форма анафилактического шока. Характеризуется общими проявлениями патологии и встречается в большинстве случаев.
Анафилактический шок после купирования дыхательной и сердечно-сосудистой недостаточности вызывает быстро проходящие и отдаленные последствия.
Чаще всего на протяжении нескольких дней у больного сохраняется:
- Общая заторможенность;
- Слабость и вялость;
- Боли в мышцах и суставах;
- Периодический озноб;
- Одышка;
- Абдоминальные и сердечные боли;
- Тошнота.
В зависимости от преобладающих в период завершения шока симптомов подбирается лечение:
- Длительная гипотония купируется вазопрессорами – Мезатоном, Норадреналином, Дофамином;
- При сохраняющихся болях в сердце необходимо введение нитратов, антигипоксантов, кардиотрофиков;
- Для устранения головной боли и улучшения функции мозга назначают ноотропы и вазоактивные вещества;
- При возникновении инфильтратов на месте инъекций или укуса насекомого используют гормональные мази и средства с рассасывающим эффектом.
К поздним последствиям анафилаксии относят:
- Аллергический миокардит;
- Неврит;
- Гломерулонефрит;
- Вестибулопатии;
- Гепатит.
Все эти патологии могут стать причиной смерти больного.
Примерно через 2 недели после перенесенной анафилаксии у части больных развивается рецидивирующая крапивница, отек Квинке, бронхиальная астма, которую можно перепутать с аллергической больше читайте здесь https://allergiik.ru/astma.html.
Повторные контакты с причинным аллергеном могут стать причиной развития красной волчанки и узелкового периартериита.
Благоприятный исход анафилактического шока во многом зависит от того, как быстро врач выставит правильный диагноз.
Анафилактический шок сходен с некоторыми стремительно развивающимися патологиями, поэтому задача медработника заключается в тщательном сборе анамнеза, фиксировании всех изменений в самочувствии и в выявлении причинного аллергена.
После купирования анафилаксии и стабилизации самочувствия больному обязательно нужно пройти тщательное обследование.
Анализы крови, определение уровня иммуноглобулинов, аллергопробы позволят установить основной аллерген, контакт с которым нужно будет избегать на протяжении всей жизни.
Разделяют первичную и вторичную профилактику анафилактического шока.
К первичной относят:
- Предотвращение контакта с аллергеном;
- Отказ от вредных привычек – токсикомании, табакокурения, наркотиков;
- Борьба с загрязнением окружающего пространства химикатами;
- Запрет на применение в пищевой промышленности ряда пищевых добавок – агар-агара, глутамата, биосульфитов, тартразина;
- Предотвращение назначения болеющим людям без необходимости лекарств из нескольких фармакологических групп одновременно.
Ранней диагностики и своевременной терапии шока способствует вторичная профилактика:
- Своевременное выявление и лечение экзем, поллинозов, аллергического ринита, атопических дерматитов;
- Аллергопробы на установление аллергена;
- Тщательный сбор аллергоанамнеза;
- Сведения о непереносимости медпрепаратов на титульном листе амбулаторной карты, истории болезни (препараты пишутся разборчиво, крупным почерком и красной пастой);
- Пробы на чувствительность перед инъекционной постановкой лекарств;
- Наблюдение медработников за пациентом в течение получаса после инъекции.
Необходимо соблюдать и третичную профилактику, она снижает вероятность повторного развития анафилактического шока:
- Необходимо постоянно соблюдать правила личной гигиены;
- Требуется частая влажная уборка помещений, помогающая избавиться от пыли, клещей, шерсти животных;
- Проветривание комнат;
- Удаление из жилого помещения мягких игрушек, ковров, тяжелых штор, читайте аллергия на мебель;
- Нужно постоянно контролировать состав принимаемой пищи;
- В период цветения растений необходимо носить маски и защитные очки.
Минимизация анафилактического шока в медицинских учреждениях
Анафилактический шок, развивающийся в условиях медучреждений, в большинстве случаев можно предотвратить, для этого:
- Перед назначением лекарственной терапии тщательно собирают анамнез заболеваний и жизни пациента;
- Лекарства назначают только по показаниям с выбором оптимальной дозировки, с учетом переносимости, побочных реакций и совместимости с другими медикаментами;
- Одновременно сразу нельзя ставить несколько препаратов. Лекарства постепенно добавляют, только убедившись, что предыдущий медикамент больным хорошо переносится;
- Нужно учитывать возраст пациента. В пожилом возрасте дозы нейролептиков, сердечных, гипотензивных и седативных средств уменьшают в два раза по сравнению с теми, которые используются для назначения лечения людям среднего возраста;
- При назначении одновременно нескольких сходных по фармакологическому действию препаратов нужно учитывать риск развития перекрестных аллергических реакций. Так при непереносимости прометазина не назначаются антигистаминные, содержащие производные прометазина – Пипольфен, Дипразин. Пациентам с грибковыми инфекциями опасно назначать антибиотики из группы пенициллинов, так как у спор грибков и пенициллина установлено сходство антигенных детерминант;
- Антибиотики необходимо назначать после определения чувствительности к ним микроорганизмов.
- Растворять антибиотики для инъекций лучше дистиллированной водой или физ-раствором, так как прокаин, новокаин часто вызывают аллергию. Перейдя по ссылке можно узнать как проявляется аллергия на антибиотики;
- Перед назначением курса лечения оценивать нарушения в функционировании печени и почек;
- Контролировать эозинофилы и лейкоциты в крови пациента;
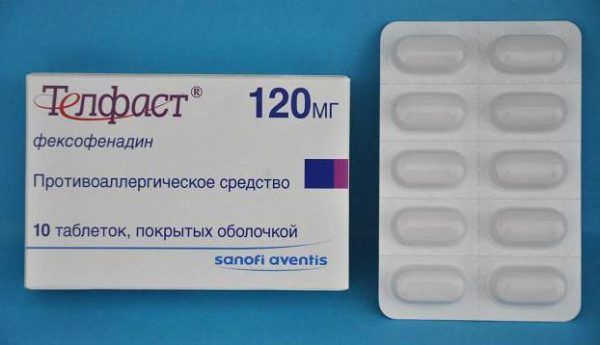
- Если у пациента устанавливается высокий риск возникновения анафилактического шока, следует за 3-5 суток до начала введения лекарства и за 30 минут перед инъекцией начать курс профилактики анафилактического шока. Заключается он в использовании антигистаминных средств второго поколения – Семпрекса, Кларитина, Телфаста, препаратов с кальцием, по показаниям лекарств с глюкокортикостероидами;
- Первые инъекции медикаментов (это 1/10 от разовой дозы лекарства, для антибиотиков меньше 100 тыс. ЕД.) желательно ставить в верхнюю треть плеча. Это даст возможность быстро наложить жгут при развитии анафилактического шока;
- Процедурные и манипуляционные кабинеты должны быть оснащены противошоковыми аптечками. В кабинетах обязательно должна быть таблица со списком медикаментов, взывающих перекрестную аллергию и имеющих общие антигенные детерминанты;
- Рядом с манипуляционными кабинетами не должно быть палат, в которых размещаются пациенты с анафилаксией. После анафилактического шока нужно обязательно учитывать, что больной не должен находиться в тех палатах, в которых остальным пациентам вводят аллергенный вид лекарства;
- Перенесшим в стационаре анафилаксию пациентам на истории болезни указываются красной ручкой «Анафилактический шок» или лекарственная аллергия. Такие больные после выписки из стационара должны находиться на диспансерном наблюдении у участкового терапевта.
Распознать анафилаксию у маленького ребенка часто бывает сразу затруднительно. Дети не могут точно описать свое состояние и что их беспокоит.
Обратить внимание можно на бледность, полуобморочное состояние, появление сыпи на теле, чихание, одышка, отечность глаз, зуд кожи.

С уверенностью о возникновении аллергической реакции немедленного типа можно говорить, если состояние ребенка резко ухудшилось:
- После введения вакцин и сывороток;
- После инъекционного введения лекарств или внутрикожной пробы при определении аллергенов;
- После укусов насекомых.
Вероятность возникновения анафилаксии многократно повышена у детей, имеющих в анамнезе различные виды аллергических реакций, крапивницу, бронхиальную астму, ангионевротический отек.
Анафилаксию у детей нужно различать с заболеваниями, имеющими сходную симптоматику.
В приведенной ниже таблице приведены одинаковые и отличительные признаки самых распространенных патологий в детском возрасте.