Ритм нижнепредсердный у ребенка
Понятие предсердного ритма: особенности и признаки на ЭКГ
Предсердный ритм – это состояние, при котором электрические импульсы исходят от фиксированного эктопического очага.
Эктопическим очагом называют атипичные волокна, которые имеют автоматическую функцию, в данном случае эти волокна располагаются в предсердиях.

Предсердный ритм — это разновидность несинусового или эктопического ритма.
Следует сказать, что она образуется, если функционирование синусового узла ослаблено или же вовсе прекращено.
Частота предсердного сокращения, как правило, меньше, чем частота сердцебиений в норме. Нормальный ритм называют синусовым, так как он исходит от синусового узла.
Частота предсердного ритма может быть в пределах от 90 до 170 ударов в минуту. При определенных патологиях может быть и больше ударов.
В случае, когда эктопический очаг расположился возле СА-узла, тогда процесс деполяризации происходит на нормальном уровне. Предсердный ритм ускоренного типа характеризуется наличием импульсов, которые исходят от эктопических очагов.

Проявляются они перед основным желудочковым комплексом. После короткого проявления синусового ритма проявляется эктопический из предсердий, который учащается постепенно. А также может происходить прерывание, но, в отличие от других видов, при предсердном – это не показатель блокады в узле.
Предсердный ритм может проявляться в виде стойкого состояния. То есть может проявляться как несколько дней, так и несколько месяцев и лет.
Но все же согласно медицинской практике чаще предсердный ритм проявляется как переходящее состояние.
Иногда эта патология имеет врожденную этиологию. В этом случае ребенок рождается уже с эктопическими очагами в предсердиях, которые не зависят друг от друга. Как правило, на это влияет нейроэндокринные факторы, а также, если в утробе произошли изменения миокарда.
Причинами возникновения нарушения ЧСС в предсердиях являются такие патологии:
 ревматизм;
ревматизм;- пороки сердца;
- гипертоническая болезнь;
- сахарный диабет;
- ИБС;
- нейроциркуляторная дистония.
Также следует отметить, что предсердное нарушение может возникать и у людей без патологий. Например, при влиянии определенных внешних раздражителей.
Миграция водителя ритма. Это когда источник эктопических импульсов перемещается по предсердию. При этом проявляются последовательные импульсы, но исходят они из разных отделов предсердий.
Зависимо от того где находится источник, то есть насколько он отдален от водителя ритма, изменяются интервалы на ЭКГ.
Мерцательная аритмия. Это предсердный ритм, который отличается хаотичностью, при нем частота сердечных сокращений может быть в районе от 350 до 600 ударов в минуту.
Это состояние достаточно серьезное, электрические процессы в предсердиях при этом полностью деполяризованы.
Сокращения хаотичны и асинхронные, то есть нормальное систолическое сокращение сердца полностью исключается.
При этой патологии есть большой риск возникновения различных осложнений, например, инфаркт и инсульт. А также физическая активность человека значительно снижается.
Часто это состояние является характерным симптомом синдрома слабости синусового узла.
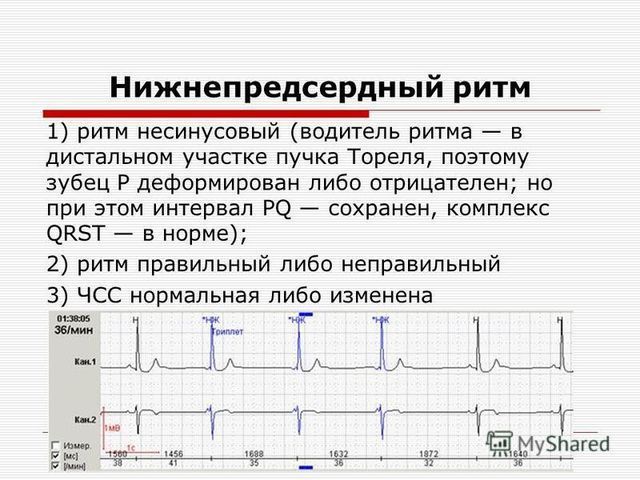
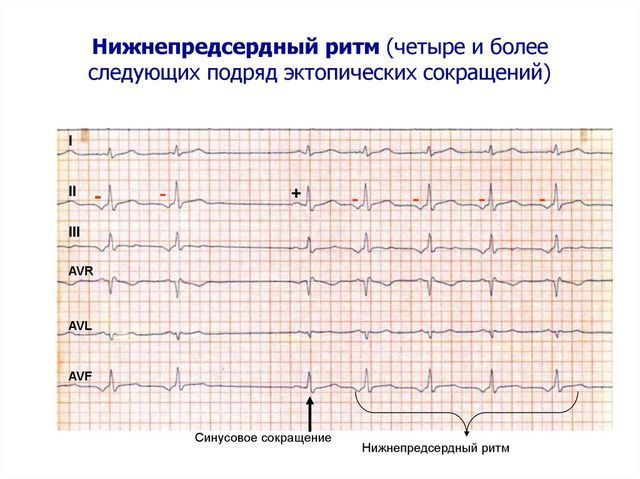
Разновидность аритмии – нижнепредсердный ритм
Частые сердечные патологии – это аритмии, сбои правильного ритма сокращений сердечной мышцы. Их объединяет нарушение проводимости импульса.
Разновидность аритмий – нижнепредсердный ритм, врожденный или приобретенный.
Понятие
Нижнепредсердный ритм это патология сократительной функции сердечной мышцы, вызванная нарушением работы синусового узла. Когда он перестает играть роль, развиваются эктопические очаги, то есть такие отделы миокарда, которые функционируют как дополнительные участки возбуждения.
При этом внешние проявления могут отсутствовать, а ЭКГ показывает состояние сердца в виде небольших негативных зубцов.
Лечение заболевания направлено на нормализацию сердечных сокращений и избавление от недуга, на фоне которого развилась патология. Если ЧСС находится в пределах нормы, то медикаментозные препараты не назначаются.
Причины возникновения
Первопричинами, по которым может появиться нижнепредсердный эктопический ритм, оказываются следующие состояния и заболевания:
- ИБС, кардиомиопатии, миокардит, миокардиодистрофия, клапанные пороки, патологии формирования частей сердца, влияние оперативных вмешательств, амилоидоз, артериальная гипертензия, опухолевые процессы.
- ВСД в разных проявлениях.
- Нарушения работы щитовидной железы.
- Сахарный диабет.
- Нарушения электролитического баланса – чрезмерное количество кальция и/или калия.
- Использование препаратов: сердечных гликозидов (Дигоксин), бета-блокаторов, Кордарона, а также некоторых других лекарственных средств, например, мочегонных или симпатомиметиков.
- Курение.
- Частое и обильное употребление алкоголя.
У новорожденных иногда отмечаются нарушения ритма, которые обусловлены слабостью мышечных волокон. При этом импульс может возникать произвольно, а нормальный ритм чередуется с предсердным. Обычно такие состояния проходят с возрастом, но могут нести серьезную угрозу, если сочетаются с другими нарушениями, например, с пороком сердца.
Как классифицируют
Принята следующая классификация:
- Эктопический ритм, проявляющийся, как замещающий. Отличается намного меньшей частотой, чем нормальный синусовый.
- Преходящий ритм, характеризующийся полной или неполной блокадой правой половины сердца. Его название подчеркивает, что нарушение проявляет себя непостоянно.
- Ускоренный нижнепредсердный ритм это последствие возрастных изменений в миокарде либо результат воспалительного процесса. Особенно часто встречается при ваготонии или блуждающем нерве – одной из форм ВСД.
Хотя нарушения ритма считаются больше возрастными заболеваниями, они могут быть врожденными и обнаруживаться у младенцев.
Симптомы
Характерных признаков, по которым можно четко сказать, что у больного именно нарушения нижнепредсердного ритма, не существует. Но состояние человека может быть нестабильным, он часто жалуется на перебои сердцебиения с замираниями и укоренным пульсом, а также на следующие нарушения:
- тахикардия;
- озноб, чередующийся с приливами жара;
- частое сердцебиение;
- повышенный уровень тревожности;
- дрожащие руки;
- бледная кожа.
Может отмечаться потливость, головокружение, резкое снижение артериального давления. При появлении заболевания на фоне ИБС, последствий операции или воспалительного процесса, симптомы могут полностью отвечать признакам основного заболевания.
Сходные проявления наблюдаются при развивающемся инфаркте миокарда, поэтому нужно твердо знать алгоритм оказания неотложной помощи при остром коронарном синдроме:
- Догоспитальные меры, пока едет скорая.
- Транспортировка в клинику.
- Начало обследования и лечения.
Важно обеспечить как можно более быструю доставку больного в медицинское учреждение, так как это может спасти ему жизнь.
Диагностика
 Основным способом выявления нарушения является ЭКГ. Но в состоянии покоя нижнепредсердный эктопический ритм на ЭКГ не всегда удается зарегистрировать, поэтому может потребоваться снятие показаний под нагрузкой или же проведение суточного холтеровского мониторинга.
Основным способом выявления нарушения является ЭКГ. Но в состоянии покоя нижнепредсердный эктопический ритм на ЭКГ не всегда удается зарегистрировать, поэтому может потребоваться снятие показаний под нагрузкой или же проведение суточного холтеровского мониторинга.
Назначается биохимия и общий анализ крови, а также проба на гормоны щитовидной железы, если есть подозрение на нарушения.
Методы лечения
При выявлении нарушений сердечных ритмов возможны следующие способы лечения:
- Терапевтические, которые включают в себя массаж грудного отдела позвоночника, рефлексотерапию, дыхательную гимнастику, ЛФК, циркулярный душ, ванны с отварами целебных трав, электрофорез с такими веществами, как магний и кофеин. Применяются эти методы при отсутствии заболеваний миокарда.
- Медикаментозные способы включают в себя назначение больному препаратов, воздействующих на устранение причины возникновения нижнепредсердного ритма. При тахикардии выписываются бета-блокаторы, при высокой частоте пульса – холинолитики, для стабилизации обмена веществ в миокарде и усилении поставки к нему кислорода – препараты, поддерживающие сердечную мышцу (Панангин, Предуктал, Милдронат и так далее). Врач может назначить прием седативных средств – Валокордина, Новопассита и других, а при наличии ВСД, особенно с замедленным пульсом (брадикардией) – тонизирующих препаратов на растительной основе, например, настойки элеутерококка, женьшеня, Пантокрина.
- Хирургические методики, в которые входит подключение кардиостимулятора или радиочастотная абляция, при наличии нижнепредсердного ритма используются в особых случаях.
При лечении нарушений важно правильно диагностировать и корректировать основное заболевание, приведшее к аритмии, например, тиреотоксикоз или вегето-сосудистую дистонию.
Осложнения и прогноз
Считается, что при наличии такого нарушения прогноз для пациентов благоприятный, но они должны находиться под наблюдением врача. Это вызвано тем, что при сильном стрессе, физической или эмоциональной перегрузке, присоединении сопутствующего заболевания патология может стать отягощенной и принести немало бед здоровью.
Такие пациенты должны соблюдать следующие правила:
- Ежедневно контролировать пульс и уровень артериального давления.
- Минимум раз в 3 месяца проходить ЭКГ.
- Не менее 1 раза в полгода выполнять УЗИ сердца и сдавать кровь на коагулограмму.
В ряде случаев, если нарушение ритма не будет замечено вовремя, оно может привести к следующим осложнениями:
- Замедление сердечного кровотока с образованием тромбов. Их передвижение по кровеносной системе угрожает инсультом или эмболиями сосудов легких, кишечника, ног.
- Невылеченная аритмия, в том числе и нижнепредсердный пульс, грозит развитием хронической сердечной недостаточности.
Больному нужно вести здоровый образ жизни, следить за правильным питанием и умеренными физическими нагрузками, не переутомляться, но и не быть пассивным.
Нижнепредсердный ритм у ребенка
Причины, по которым развивается патология у детей, немного отличаются от приводящих к болезни у взрослых.
 Такое отклонение обнаруживается у значительного количества новорожденных, но чаще всего проходит в первые месяцы жизни самостоятельно. Оно обусловлено слабостью мышечных волокон сердца малыша. По мере развития организма они укрепляются, и нарушения исчезают. В этом случае нормой нижнепредсердного ритма на ЭКГ можно считать показатели, не сочетающиеся с иными поражениями органа.
Такое отклонение обнаруживается у значительного количества новорожденных, но чаще всего проходит в первые месяцы жизни самостоятельно. Оно обусловлено слабостью мышечных волокон сердца малыша. По мере развития организма они укрепляются, и нарушения исчезают. В этом случае нормой нижнепредсердного ритма на ЭКГ можно считать показатели, не сочетающиеся с иными поражениями органа.
В ряде случаев аномальный ритм сопровождается другими сердечными патологиями, например, врожденными пороками сердца. Спровоцировать его развитие могут вирусные заболевания, перенесенные матерью во время беременности, серьезные интоксикации, если она злоупотребляла спиртным, таблетками или курила при вынашивании плода.
У детей старшего возраста нарушение может вызвать вирусная инфекция, приведшая к развитию кардитов, а также чрезмерная доза некоторых лекарственных препаратов. Такие дети обычно быстро набирают лишний вес и жалуются на неприятные ощущения в животе, голове и горле, плохие сны, нарушения дыхания, слабость, бледность и головокружение.
Профилактика
Для того чтобы ребенок был здоров, будущая мать должна отказаться от вредных привычек и своевременно избавляться от проблем со здоровьем. Взрослому человеку нужно соблюдать такие правила:
- Полный отказ от курения и употребления спиртного.
- Правильное питание с уменьшением содержания соли, жареной, жирной и копченой пищи.
- Активный, подвижный образ жизни.
- Посильные занятия спортом, плавание, прогулки. Полезно завести собаку.
- Прохождение регулярных обследований у кардиолога.
Будьте внимательны к своему сердцу, и оно останется здоровым надолго.
В чем причина возникновения эктопического ритма у человека

Единственным местом образования нормального ритма сокращений сердца является синусовый узел. Он находится в правом предсердии, из него сигнал переходит в атриовентрикулярный узел, потом по ножкам Гиса и волокнам Пуркинье достигает цели – желудочков. Любой другой участок миокарда, генерирующий импульсы, считается эктопическим, то есть расположенным вне физиологической зоны.
В зависимости от локализации патологического водителя ритма меняется симптоматика аритмии и ее признаки на ЭКГ.
? Читайте в этой статье
Причины развития узлового, правопредсердного эктопического ритма
Если в синусовый узел поврежден, то функция переходит к атриовентрикулярному – возникает узловой ритм. Его нисходящая часть распространяется в правильном направлении, а импульсы на пути к предсердию движутся ретроградно. Также эктопический очаг формируется в правом предсердии, реже – в левом, в миокарде желудочков.
Причинами потери синусовым узлом контроля за сокращениями бывают:
- Воспаление миокарда, особенно вирусного происхождения. Эктопические предсердные очаги вырабатывают сигналы, частота которых выше или ниже нормы.
- Ишемические процессы нарушают работу проводящей системы из-за недостатка кислорода.
- Кардиосклероз приводит к замещению функционирующих мышечных клеток грубой инертной тканью, не способной к образованию импульсов.
Существуют и внесердечные факторы, препятствующие физиологической работе мышечных волокон синусового узла. К ним относится нейроциркуляторная дистония, сахарный диабет, заболевания надпочечников или щитовидной железы.
Рекомендуем прочитать статью о синоаурикулярной блокаде. Из нее вы узнаете о патологии и причинах ее развития, симптомах, проведении диагностики и лечения, прогнозе для больных.
А здесь подробнее об ЭКГ при миокарде.
Симптомы замедленного или ускоренного сердцебиения
Проявления эктопических ритмов сердца полностью зависят от того, насколько далеко от синусового узла расположен новый водитель ритма. Если его локализация – клетки предсердий, то симптомов чаще нет, а патология диагностируется только на ЭКГ.
Экстрасистолия дает ощущение замирания сердцебиения, затем следует резкий толчок в области верхушки или грудины, после чего все приходит в норму. Интенсивность и периодичность этих симптомов зависит от частоты внеочередных сокращений.
Предсердная брадикардия протекает незаметно, если количество ударов за минуту около 60, более редкий пульс сопровождается повышенной утомляемостью, сонливостью из-за кислородного голодания головного мозга.
Пароксизмальная тахикардия проявляется внезапным ускорением сердцебиения, достигающим 150 ударов/минуту, а пульс при этом может быть ритмичным и не превышать 100. Это связано с тем, что не все сокращения приводят к эффективному сердечному выбросу. Жалобы связаны с недостатком питания миокарда – боли или жжение за грудной, нехватка воздуха.
Мерцание предсердий представляет собой неупорядоченное сокращение разных групп мышечных волокон. Его ритм колеблется от 150 до 50 ударов. Тахисистолическая форма (выше 100) провоцирует приступы или постоянные частые сердцебиения, а брадисистолическая (до 50 сокращений) – обморочные состояния и слабость.
Мерцание предсердий в результате нарушения ритма сердца
Желудочковый ритм возникает при тяжелом повреждении сердечной мышцы. Его скорость не превышает 30 — 40 ударов, поэтому он протекает с приступами потери сознания. При паузе более 1 — 2 минут между очередными сокращениями возможна остановка сердца.
Смотрите на видео о причинах нарушения ритма сердца:
Эктопические ритмы у детей, подростков
У младенцев предсердный ритм может быть связан с несовершенством регуляции нервной системы и незрелостью сердечно-сосудистой системы. Если при этом не обнаружены другие отклонения, то его считают преходящим (функциональным). Такое состояние не требует лечения. Но ребенок должен быть под наблюдением кардиолога.
У подростков на фоне гормональной перестройке организма и нейроциркуляторной дистонии возможно формирование предсердного ритма. Это бывает также признаком заболевания щитовидной железы.
Методы диагностики миокарда
Главным способом диагностики эктопии водителя ритма является ЭКГ. Если обычной кардиограммы недостаточно, то назначается мониторинг по Холтеру, пробы с физической нагрузкой, чреспищеводное электрофизиологическое исследование, а также УЗИ сердца.
При подозрении на ишемию миокарда проводится коронарография, сцинтиграфия.
Характерные особенности на кардиограмме при различной локализации очага возбуждения:
- предсердие: большие, двухфазные или негативные Р в V1-V4 (правое предсердие) или V5-V6 (левое), они регистрируются до желудочковых комплексов или сливаются с ними.
- атриовентрикулярный узел: предсердный зубец отрицательный, наслаивается на QRS или появляется после Т;
- желудочки: редкие сокращения (до 40 за минуту), комплекс QRSТ расширен, деформирован, предсердных зубцов нет;
- экстрасистолы из предсердия: внеочередные PQRST нормальной конфигурации, из желудочков – QRST видоизмененной формы и после них пауза;
- пароксизмальная тахикардия; ритмичные частые сокращения (120 — 150), Р практически не выделяются;
- мерцательная аритмия: Р нет, волны мерцания f или трепетания F.
Эктопический ритм на ЭКГ
Варианты лечения
Бессимптомные нарушения ритма эктопического происхождения не требуют терапии. При наличии дискомфорта могут быть рекомендованы:
- успокаивающие при экстрасистолии – настойка боярышника, валерианы, Валокордин;
- общеукрепляющие средства – Панангин, Рибоксин, витаминные комплексы (Витрум, Энерготоник Доппельгерц) при тахикардии и редких предсердных или желудочковых экстрасистолах;
- Атропин и растительные адаптогены (элеутерококк, родиола розовая, женьшень) при брадикардии;
- бета-блокаторы (Конкор, Пропанорм), антагонисты кальция (Изоптин) при ускоренном сердцебиении.
Прогноз для больных
Успешность лечения и прогноз при выявлении ритма, отличающегося от синусового, зависит от основного заболевания.
Если нарушения ритма возникли на фоне гормональных или нервных болезней, то после восстановления нормального состояния аритмия исчезает.
Рекомендуем прочитать статью о постинфарктном кардиосклерозе. Из нее вы узнаете о причинах и симптомах заболевания, видах и осложнениях патологии, проведении диагностики и лечения, прогнозе для больных.
А здесь подробнее о предсердной экстрасистолии.
Эктопическим называется любой вид ритма, если его источник находится вне синусового узла. Это бывает при воспалении, некрозе и склерозе мышечного слоя сердца. Симптомы зависят от локализации очага возбуждения и вида аритмии. Для диагностики требуется проведение ЭКГ, иногда в сочетании с нагрузочными тестами. Лечение проводится медикаментами, в некоторых случаях показана операция.
Выявляет нижнепредсердный ритм преимущественно на ЭКГ. Причины кроются в ВСД, поэтому может быть установлен даже у ребенка. Ускоренное биение сердца требует лечения в крайнем случае, чаще назначается немедикаментозная терапия
Выявленная блокада ножек пучка Гиса указывает на многие отклонения в работе миокарда. Она бывает правой и левой, полная и неполная, ветвей, передней ветви, двух- и трехпучковая. Чем опасна блокада у взрослых и детей? Какие ЭКГ-признаки и лечение? Какие симптомы у женщин? Почему выявлена при беременности? Опасна ли блокада пучков Гиса?
При изменении структуры сердца может появиться неблагоприятный признак — миграция водителя ритма. Это касается суправентрикулярного, синусового, по предсердиям водителя ритма. Эпизоды могут обнаружиться у взрослых и детей на ЭКГ. Лечение необходимо только при жалобах.
Даже у здоровых людей может возникнуть нестабильный синусовый ритм. Например, у ребенка он возникает от чрезмерных нагрузок. У подростка могут быть сбои в работе сердца из-за чрезмерного увлечения спортом.
Возникнуть тахикардия у подростков может спонтанно. Причины могут быть в переутомлении, стрессе, а также проблемах с сердцем, ВСД. Симптомы — учащенное сердцебиение, головокружение, слабость. Лечение синусовой тахикардии у девочек и мальчиков требуется не всегда.
При заболеваниях сердца, пусть они даже неярко выражены, могут возникнуть политопные экстрасистолы. Они бывают желудочковые, наджелудочковые, предсердные, полиморфные, одиночные, суправентрикулярные, частые. Причины также могут быть в тревожности, поэтому лечение состоит в комбинации препаратов.
Возникает нарушение внутрипредсердной проводимисти как малосимптомное, так и тяжелое. Причина обычно кроется в ишемической болезни, пороках сердца. Показания на ЭКГ помогают выявить заболевание. Лечение длительное. Чем опасно состояние?
Такое заболевание, как синоаурикулярная блокада, имеет три степени проявления (1 и 2 — относительно безобидные, при третьей требуется кардиостимулятор), а также 1 и 2 типы. Лечение назначается исходя из патологии, которая ее вызвала.
Возникнуть функциональные экстрасистолы могут и у молодых, и у пожилых. Причины зачастую кроются в психологическом состоянии и наличии заболеваний, например ВСД. Что назначают при выявлении?



